Паратонзиллярный, заглоточный и боковой окологлоточный абсцессы Паратонзиллярный абсцесс (паратонзиллит)
Паратонзиллит — характеризуется появлением воспаления в паратонзиллярной клетчатке в результате проникновения вирулентной инфекции из области небной миндалины или зубочелюстной системы. Кроме того, возможен гематогенный путь заноса инфекции в околоминдаликовую клетчатку.
Особенности строения небных миндалин, а именно глубоко пронизывающие миндалину лакуны, способствуют развитию хронического воспаления в миндалинах. В области верхнего полюса миндалины отмечаются более глубокие и извитые лакуны, а также более тонкая капсула и более развитая паратонзиллярная клетчатка, поэтому верхние паратонзиллярные абсцессы встречаются наиболее часто. Частые обострения хронического тонзиллита сопровождаются процессами рубцевания, в частности, в области устья крипт, небных дужек, где образуются сращения их с миндалиной. Этот процесс затрудняет дренаж крипт, что приводит к активности инфекции и распространению ее через капсулу миндалины.
По локализации воспаления в клетчатке различают верхний, задний, нижний, боковой паратонзиллит. Верхний локализуется в отделе между капсулой миндалины и верхней частью передней небной дужки, задний— между миндалиной и задней дужкой, нижний — между нижним полюсом миндалины и боковой стенкой глотки, боковая — между средней частью миндалины и боковой стенкой глотки.
Выделяют 3 патоморфологические формы паратонзиллита: отечную, инфильтративную и абсцедирующую, которые являются стадиями одного процесса.
Клиническая картина. Жалобы — боль в горле (как правило, с одной стороны), усиливающаяся при глотании, слабость, головные боли, боли в ухе на стороне абсцесса, затруднение открывания рта, подъем температуры тела. В анамнезе — указание на обострение хронического тонзиллита за несколько дней до паратонзиллита. Определяется гнусавость, тризм жевательной мускулатуры, обильная саливация. В результате воспаления мышц глотки и частично мышц шеи, а также шейного лимфаденита, больной держит голову набок и поворачивает ее при необходимости вместе со всем телом.
Фарингоскопическая картина. В связи с тризмом жевательной мускулатуры осмотр глотки может быть затруднен. При передневерхнем паратонзиллите отмечается смещение верхнего полюса миндалины вместе с небными дужками и мягким небом к средней линии, определяется резко выраженная гиперемия миндалины, слизистой неба. Под слизистой оболочкой может просвечивать скопление гноя желтого цвета. Язык обложен налетом.
Задний паратонзиллит, локализуясь в клетчатке между задней дужкой и миндалиной, может распространиться на дужку и боковую стенку глотки, где отмечается припухлость, гиперемия. Небная миндалина и передняя дужка могут быть мало изменены, мягкое небо обычно отечно и инфильтрировано. Возможно распространение отека на верхний отдел гортани, что сопровождается ее стенозом. При этой локализации абсцесса тризм меньше выражен, течение заболевания более длительное.
Нижний паратонзиллит имеет менее яркие фарингоскопические признаки. Имеются лишь отек и инфильтрация нижней части передней дужки, однако субъективные проявления болезни при этой локализации значительны. При непрямой ларингоскопии наблюдается припухлость нижнего полюса миндалины, процесс обычно распространяется и на прилежащую часть корня языка, иногда бывает отек язычной поверхности надгортанника.
Наружный, или боковой, паратонзиллит встречается реже, однако его относят к наиболее тяжелым в связи с малоблагоприятными условиями для спонтанного вскрытия. При этой локализации выражены отечность и инфильтрация мягких тканей шеи на стороне поражения, кривошея, тризм. Со стороны глотки воспалительные изменения бывают меньше. Отмечаются умеренное выбухание всей миндалины и отечность окружающих ее тканей.
Самопроизвольное вскрытие абсцессов встречается редко. Из-за глубокого залегания и сообщения с другими клетчаточными пространствами лица и шеи процесс может распространения в парафарингеальное пространство вплоть до развития флегмоны шеи и грудного медиастинита.
Диагностика. Из-за наличия патогномоничной симптоматики паратонзиллит распознается достаточно легко по следующим признакам:
— острое начало заболевания (обычно после очередного обострения хронического тонзиллита),
— как правило, односторонняя локализация процесса,
— резкая боль в горле, усиливающаяся при глотании,
— вынужденное положение головы, часто с наклоном в больную сторону,
— тризм, гнусавость неприятный запах изо рта.
Для более точного определения локализации абсцесса возможна диагностическая пункция паратонзиллярного пространства.
Дифференциальная диагностика проводится с дифтерией и скарлатиной, при которых может развиться припухлость, похожая на паратонзиллит. Однако при дифтерии, как правило, бывают налеты и отсутствует тризм, а в мазке обнаруживаются бациллы Леффлера. Для скарлатины характерны сыпь и определенные эпидемиологические данные. Дифференцирование от рожи глотки осуществляют на основании характерной для рожи диффузной гиперемии и отечности с блестящим фоном слизистой оболочки, а при буллезной форме рожи чаще на мягком небе обнаруживают пузырьки; это заболевание протекает без тризма.
Лечение. Режим постельный, обычно госпитальный. Рекомендуется диета (жидкая теплая пища и обильное питье), Во всех стадиях паратонзиллита показано антибактериальное лечение. При созревании абсцесса целесообразно вскрыть гнойник. Вскрытие паратонзиллита в фазе инфильтрации также следует признать целесообразным, поскольку обрываются нарастание воспаления и переход его в гнойную форму. Разрез производят после местного обезболивания смазыванием или пульверизацией глотки раствором 10 % лидокаина на участке наибольшего выпячивания воспалительного инфильтрата. Если такого ориентира нет, то в участке перекреста двух линий: горизонтальной, идущей по нижнему краю мягкого неба здоровой стороны через основание язычка, и вертикальной, которая проходит вверх от нижнего конца передней дужки больной сторон. Манипуляции в этом участке менее опасены с точки зрения ранения крупных кровеносных сосудов. Разрез скальпелем делают в сагиттальном направлении на глубину 1,5—2 см и длиной 2—3 см. Целесообразно ввести через разрез в его полость глоточные щипцы и расширить отверстие, одновременно разорвав возможные перемычки в полости абсцесса. При заднем паратонзиллите разрез делают позади небной миндалины в месте наибольшего выпячивания; глубина разреза 0,5—1 см. При нижней локализации абсцесса разрез производят в нижней части передней дужки на глубину 0,5—1 см.
Абсцесс наружной локализации (латеральный) вскрывать трудно, а самопроизвольного прорыва здесь чаще не наступает, поэтому показана абсцесстонзиллэктомия.
источник
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
источник
Паратонзиллярный абсцесс — это финальная стадия воспалительного процесса в заглоточной зоне, при которой происходит образование гнойной полости. Данный вид абсцесса относится к самой тяжелой форме гнойного поражения глотки. Обострение патологии чаще всего наблюдается в осенне-весенний период, причем рецидив паратонзиллита встречается у 60-70 % пациентов.
При проникновении патогенных микроорганизмов в ткани небных миндалин начинается развитие заболевания.
Заглоточный, или паратонзиллярный абсцесс
Причем развитие патологии, чаще всего, происходит на фоне других бактериальных поражений глотки. Это может быть не только острый тонзиллит, но и обострение хронической ангины, острая форма фарингита.
Другой причиной возникновения могут стать патологии стоматологического характера. Например, при развитии кариеса, периостита, хронического гингивита может произойти распространение микрофлоры и на небные миндалины.
1. Катаральная ангина.
2. Фолликулярная ангина.
3. Лакунарная ангина.
4. Флегмонозная ангина (паратонзиллярный абсцесс).
5. Ангина боковых валиков.
6. Ангина Симановского-Плаута-Венсана.
В очень редких случаях причиной развития заболевания может стать механическая травматизация слизистой оболочки, после которого произошло инфицирование полученной раны.
Основные возбудители – это стрептоккоки, стафилококки, кишечная палочка, пневмококки, грибы рода Candida.
Образование гнойника происходит из-за наличия глубоких крипт в миндалинах, а также из-за желез Вебера. Из-за частых обострений тонзиллита происходит значительное повреждение тканей миндалин, что оставляет на них рыхлые рубцы. Эти нарушения приводят к тому, что дренирование патологических масс осуществляется неполноценно — а значит, патогенная микрофлора способна спокойно размножаться в пораженных тканях.
Если происхождение заболевания одонтогенное, то проникновение микрофлоры происходит с током лимфы.
В зависимости от того, какие морфологические изменения происходят в тканях, можно выделить несколько форм-стадий паратонзиллярного абсцесса:
- При появлении отека околоминдальных тканей, которые не сопровождаются выраженным воспалением, диагностируют отечную форму. На данном этапе диагностирование болезни не всегда эффективно, ведь клиническая картина не сопровождается ярким проявлением.
- Появление гиперемии, повышение температуры тела и развитие болевого синдрома говорит о начале инфильтрационной стадии.
- При течении болезни от 4 до 7 дней происходит образование инфильтрационных изменений, которые характеризуются флюктуирующими выпячиваниями. В данном случае говорят о абсцедирующей стадии.
- Если пораженные ткани образуются над самой миндалиной, располагаясь между капсулой и верхней частью передней дужки, то говорят о передней или передневерхней форме. Самый распространенный вариант болезни.
- Формирование абсцесса между задней дужкой и краем миндалины, либо на самой дужке, говорит о развитии задней формы. Встречается намного реже, в среднем — в 10-15% от общего количества случаев.
- Развитие поражения на нижнем полюсе миндалины и латеральной стенке глотки говорит о развитии нижней формы.
- Образование абсцесса между боковым краем миндалины и стенкой глотки встречается крайне редко, в данном случае диагностируется нижняя или боковая форма.
- Самым первым признаком болезни считается появление острой боли в процессе глотания, которая имеет одностороннюю локализацию. Двустороннее поражение встречается крайне редко, примерно в 7-10%.
- За короткое время боль приобретает постоянный характер — к тому же, усиливается при попытке глотнуть слюну. Через 1-2 дня болевой синдром начинает отдавать в ухо или в нижнюю челюсть.
- Вместе с этим, на фоне протекающей интоксикации происходит резкое повышение температуры тела до 38,0-38,5℃. Больной начинает жаловаться на сильное чувство слабости, ноющую головную боль, нарушения режима сна.
- Внешне при этом происходит умеренное увеличение всех групп шейных лимфоузлов, что особенно четко заметно в процессе пальпации.
- Из-за развития гиперсаливации происходит стекание слюны с угла рта.
- Окружающие могут заметить появление гнойного, неприятного запаха изо рта больного.
- При отсутствии лечения симптомы начинают обостряться, пациент начинает жаловаться на появление тонического спазма жевательной мускулатуры, или тризма. Данный спазм – один из главных признаков развития паратонзиллярного абсцесса.
- Все эти изменения не только приводят к изменению речи и к появлению гнусавости, но и к нарушению правильного проглатывания пищи.
- Из-за сильного болевого синдрома пациент все время начинает держать голову с наклоном в ту сторону, где произошло поражение. Он не может повернуть голову, поэтому поворот осуществляется всем телом. Снижение боли при этом происходит при незначительном наклоне головы вниз или при положении лежа на больном боку.
На 3-6 день, чаще всего, происходит самостоятельное вскрытие абсцесса. Это приводит к стабилизации состояния: температура тела значительно снижается, улучшается общее самочувствие, немного затихает головная боль. Однако в слюне обнаруживаются гнойные вкрапления.
Если заболевание имеет затяжное течение, то прорыв может произойти только на 14-18 день болезни.
Если гнойные массы распространятся в окологлоточное пространство, то прорыв может не случиться вовсе. В этом случае общее состояние больного будет только ухудшаться.
Чем опасен заглоточный абсцесс, какие осложнения могут быть без лечения — или при неправильном лечении?
Самые частые осложнения – это диффузная флегмона шеи и медиастинит. Их развитие происходит вследствие перехода патологического процесса в парафаренгиальное пространство, через которое гнойные массы попадают в средостение или к основанию черепа.
- Флегмона – это гнойный процесс, развитие которого происходит в слое жировой клетчатки. Она не имеет четких границ, и способна переходить на мышцы, сухожилия и кости, переходя по клеточным пространствам. В большинстве случаев, основным возбудителем является золотистый стафилококк.
- Медиастинит – воспалительный процесс асептической или микробной природы, который затрагивает клетчатку средостения. Может протекать в острой или в хронической форме. К сожалению, данное заболевание имеет большой процент смертности, если вовремя не оказывается необходимое лечение.
В более редких случаях может развиться сепсис или тромбофлебит пещеристого синуса. Это происходит из-за того, что инфекция проникает в кровоток области мозга из вен миндалин и крыловидного венозного сплетения.
- Сепсис – это гнойная инфекция, которая развивается из-за попадания в кровоток возбудителей инфекции и токсинов от процесса их жизнедеятельности.
- Тромбофлебит – это воспалительный процесс, который образуется во внутренней венозной стенке, в результате чего происходит образование тромба.
По этой же причине, может произойти и развитие абсцессов головного мозга, менингита или энцефалита.
- Абсцесс головного мозгахарактеризуется значительным скоплением гнойных масс в полости черепа.
- Менингит – воспалительный процесс в оболочках головного и спинного мозга.
- Энцефалит – воспаление, которое поражает вещество головного мозга.
Таким образом, паратонзиллярный абсцесс – опасное заболевание, которое может закончиться еще более серьезными осложнениями, если вовремя не будет назначена терапия.

источник
Нагноительные заболевания (абсцессы и флегмоны) – это грозные осложнения многих воспалительных процессов, происходящих в организме. Особенно опасны такие осложнения в области лица и головы, так как возможно распространение гноя из очага на головной мозг и развитие жизнеугрожающих осложнений.
Абсцессы и флегмоны при заболеваниях ЛОР органов по частоте находятся на втором месте после одонтогенных нагноительных осложнений.
Абсцесс – это гнойный воспалительный процесс ограниченного характера. При проникновении вирулентной инфекции вглубь тканей происходит гнойное воспаление с некрозом , образованием полости, наполненной гноем и ограниченим ее от окружающих тканей капсулой. Образование капсулы – это защитная реакция организма для предотвращения распространения нагноения.
Флегмона – это более грозное осложнение, которое характеризуется диффузным распространением гнойного воспаления, неограниченным от окружающих тканей.
Абсцессы и флегмоны могут сформироваться практически при всех воспалительных заболеваниях ЛОР-органов, а также в результате травмы. Четкой классификации нагноительных процессов ЛОР-органов нет. Можно перечислить наиболее часто встречаемые в практике формы:
Паратонзиллярный абсцесс;
Развитие абсцессов и флегмон происходит чаще всего в подкожной или межтканевой клетчатке, которая богата кровеносными и лимфатическими сосудами.
Нагноившийся фурункул также относится к абсцессам. Это воспаление начинается с волосяного фолликула, распространяется на сальную железу и окружающие ткани. В ЛОР – патологии фурункулы встречаются в полости носа и в наружном слуховом проходе, где присутствует кожа с волосяными луковицами. Проникновению в них инфекции способствуют микротравмы, а также общее снижение защитных сил, тяжелые соматические заболевания – сахарный диабет, гиповитаминоз. Провоцирующим моментом может быть также переохлаждение.

Лечение в инфильтративной стадии: антибиотики – аминопенициллины, цефалоспорины, макролиды, фторхинолоны. Местно применяют полуспиртовые компрессы, УВЧ. При абсцедировании фурункула на фоне массивной антибиотикотерапии проводят хирургическое вскрытие гнойника, промывание раны антисептиками и налаживание дренажа.
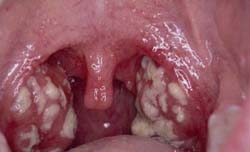
Паратонзиллярный абсцесс возникает в результате гнойного воспаления в паратонзиллярной клетчатке (она располагается между капсулой небной миндалины и фасцией глотки). Инфекция проникает сюда чаще всего непосредственно из небной миндалины по криптам – глубоким бороздкам, пронизывающим всю толщу миндалины. Возбудителями в основном являются стрептококки, стафилококки, синегнойная палочка, реже – анаэробная флора.
Паратонзиллярный абсцесс возникает обычно на исходе течения гнойной ангины или хронического тонзиллита. Воспаление до формирования абсцесса называется паратонзиллитом. Обычная локализация его (в 90% случаев) – это верхний полюс небной миндалины.
В течении паратонзиллита выделяют три стадии: отечную, инфильтративную и непосредственно абсцедирующую.
- На фоне течения тонзиллита после некоторого улучшения усиливается боль в горле с одной стороны.
-
Вновь повышается температура тела.
- Нарушается процесс глотания, часто пациенты вообще отказываются принимать пищу.
- В результате распространения воспаления на мышцы глотки и региональные лимфоузлы становятся болезненными движения головой, пациент держит голову наклоненной в больную сторону, при необходимости поворотов – поворачивается всем телом.
- При абсцедировании присоединяется тризм (болезненный спазм) жевательных мышц, становится трудно открыть рот.
Абсцедирование начинается обычно на 3-4 день от начала заболевания.
При осмотре определяется округлое выбухание в верхней части небной миндалины и небных дужек. При абсцедировании просвечивает гной. Мягкое небо смещается к средней линии. Отмечается отечность и болезненность мышц шеи и подкожной клетчатки.
Реже отмечается задняя или нижняя локализация абсцесса. Выбухание в таких случаях менее выражено, что может затруднять диагностику.
В общем анализе крови выявляются признаки бактериального воспаления – повышение количества лейкоцитов со сдвигом лейкоцитарной формулы до юных форм, повышение СОЭ.
Паратонзиллярный абсцесс может вскрыться самопроизвольно в полость глотки на 4-6 день развития, состояние при этом улучшается. Реже прорыв гноя происходит в окологлоточную клетчатку с развитием более тяжелых осложнений – парафарингита и медиастинита.

В стадии абсцедирования необходимо экстренное вскрытие тонзиллитного абсцесса, возможно с последующим удалением миндалины (абсцесстонзилэктомия). Операцию проводят под местной или аппликационной анестезией. Разрез проводится в месте наибольшего выпячивания. Края раны расширяют тупым инструментом для более полного опорожнения гнойника.
Это гнойное воспаление окологлоточной клетчатки. Возникает в результате осложненного течения ангины, хронического тонзиллита, прогрессирования паратонзиллита, гнойных синуситов (гайморита, этмоидита), одонтогенных воспалений.
- Резкая боль при глотании с одной стороны горла,
- Невозможность открыть рот,
- Болезненность по ходу боковой поверхности шеи,
- Припухание и уплотнение в этом месте,
- Боль при движениях головой,
- Увеличение лимфоузлов,
- Повышение температуры до 40.
Осложнениями парафарингеального нагноения могут быть тромбоз яремной вены, кровотечения из изъязвленных сосудов, а также распространение гноя в средостение.
При парафарингеальном абсцессе проводится срочная операция по вскрытию и опорожнению гнойной полости. Применяют при этом два подхода: наружный по боковой поверхности шеи и внутриротовой. После вскрытия и опорожнения абсцесса проводится дренирование его полости, назначаются антибиотики и дезинтоксикационная терапия.
Заглоточный абсцесс развивается в рыхлой клетчатке между фасциями задней стенки глотки и шейного отдела позвоночника. Встречается преимущественно у детей до 4-х лет, так как именно в этом возрасте данная клетчатка развита, далее она атрофируется.
Заглоточный абсцесс возникает в результате осложнений фарингита, ринофарингита, мелких травм глотки.
Заглоточный абсцесс может локализоваться как в носоглотке (тогда он бывает обычно односторонним в силу анатомических особенностей), так и в ротовой или гортанной частях глотки (тогда он занимает срединное положение).
Проявления заглоточного абсцесса:
- Боль в горле, ребенок не может глотать,
-
Отказывается от еды,
- Нарушается общее состояние,
- Резко повышается температура тела.
- При расположении абсцесса в носоглотке – нарушается носовое дыхание,
- Локализация в более нижних отделах может вызвать нарушения дыхания вплоть до удушья.
- При осмотре выявляется покраснение и выбухание задней стенки глотки, размягчение в центре выбухания.
- В крови выявляются воспалительные изменения.
Лечение заглоточного абсцесса заключается в немедленном его вскрытии. Перед разрезом проводят предварительное пунктирование с отсасыванием гноя в целях предупреждения его аспирации. В послеоперационном периоде назначаются антибиотики широкого спектра действия, полоскания горла растворами антисептиков.
Флегмона – это неограниченное диффузное гнойное воспаление тканей. При ЛОР-патологии флегмона может быть осложнением течения таких заболеваний, как фурункулы и абсцессы носа, гнойные ангины, хронический тонзиллит, абсцессы глотки, гнойный синусит, гнойный отит.
При флегмонах гнойное воспаление не ограничено капсулой, гной распространяется по клетчатке, переходя по сосудисто-нервным пучкам из одного фасциального кармана в другой, в процесс вовлекаются окружающие ткани-сосуды, мышцы, сухожилия, происходит гнойное расплавление тканей.
Возбудителями флегмоны обычно являются стрептококки и стафилококки, синегнойная палочка. В более тяжелых случаях флегмону вызывает анаэробная флора.
- Разлитой болезненностью,
- Покраснением,
- Выраженной отечностью окружающих тканей,
- Нарушением функции близлежащих органов.
-
Регионарным лимфаденитом.
- Общей интоксикацией организма – температура, слабость, головная боль, тошнота.
- Рразвитием осложнений:
- тромбоза сосудов,
- изъязвления сосудов с развитием кровотечения,
- прогрессированием тромбофлебита с тромбозом венозных синусов,
- распространением процесса на мозговые оболочки с развитием гнойного менингита.
- сепсиса.
При глубокорасположенных вялотекущих флегмонах шеи симптомы могут быть не так ярко выраженными, что затрудняет диагностику.
Флегмоны при ЛОР-патологии можно разделить на следующие группы:
При ЛОР-патологии флегмоны лица возникают как осложнение течения фурункулов носа, при попадании инфекции после операций на полости носа, а также при прогрессировании риноорбитальных осложнений.
Флегмоны лица чаще располагаются в области носа, в области нижней челюсти.
Этот вид флегмон является в основном осложнением гнойных синуситов (чаще всего воспаления клеток решетчатого лабиринта, реже – других придаточных пазух носа).
- С переходом на ретробульбарную клетчатку.
- Без перехода на ретробульбарную клетчатку.
- Подбородочная;
- Подчелюстная;
- Передней области шеи;
- Боковой области шеи.
- C переходом на околопищеводную клетчатку.
- Осложненная медиастенитом.
- С переходом на клетчаточные пространства спины.
Лечение флегмон лица и шеи проводится в сециализированном отделении гнойной хирургии. Необходима экстренная операция, цель которой:
- Вскрытие гнойной полости,
- Максимальное и щадящее удаление некротизированных тканей,
- Промывание раны растворами антисептиков и антибиотиков,
- Налаживание дренажа для оттока воспалительного экссудата.
- В послеоперационном периоде назначается массивная антибиотикотерапия, дезинтоксикационные мероприятия.

Клиническая картина всех орбитальных осложнений схожа. Отмечается :
- Отек век и окружающих глаз тканей,
- Выпячивание глазного яблока,
- Гиперемия коньюнктивы,
- Болезненность при переводе взгляда,
- Гнойные выделения,
- Быстропрогрессирующеее снижение зрения вплоть до слепоты.
- При парезе нервов и мышц глаз становится неподвижным, веко не закрывается, отмечается двоение в глазах.
- Выражены и общие симптомы: головная боль, слабость, рвота, повышение температуры.
Диагноз подтверждается проведением КТ орбиты. Лечение гнойных осложнений глазницы заключается в экстренной операции на пораженной пазухе носа – радикальный широкий доступ к пораженной пазухе, санация ее с удалением некротизированных тканей. Кроме этого, проводят декомпрессию и дренирование глазницы через наружные разрезы или эндоназальным эндоскопическим методом.
Иногда при распространении инфекции из полости носа или придаточных пазух по слезно-носовому каналу происходит нагноение слезного мешка и окружающей его клетчатки. В этом случае говорят о флегмоне слезного мешка. Чаще всего она является осложнением этмоидита или гайморита.
В области внутреннего угла нижнего века возникает покраснение, припухлость, боль, слезотечение. Отек быстро распространяется на оба века, щеку, нос. Повышается температура. Через несколько дней в центре уплотнения появляется размягчение, становится видно гнойное содержимое.
Абсцесс может вскрыться наружу, иногда как последствие этого может образоваться свищ. Прорыв гноя через носо-слезный канал в полость носа может осложниться внутренней фистулой. Наиболее тяжелым осложнением является флегмона глазницы.
Лечение – антибиотикотерапия, хирургическое вскрытие очага, дренаж.
К сожалению, довольно часто пациенты попадают в стационары с уже сформировавшимися запущенными формами нагноительных осложнений. Это свидетельствует о позднем обращении к врачу для лечения основного заболевания. Необходимо помнить:
-
Все воспалительные, особенно гнойные процессы в области лица, носа и горла очень опасны.
- Не следует затягивать с обращением за медицинской помощью при ангинах, затянувшемся насморке, фурункулах, травмах носа и горла.
- Выполнять строго все рекомендации, являться к врачу для наблюдения, особенно при гнойных ангинах.
- Не заниматься самолечением.
- Желательно провести радикальное лечение при хронических заболеваниях ЛОР-органов (тонзилэктомия при хроническом тонзиллите, санирующие операции на пазухах носа при хроническом синусите).
источник
Подробное объяснение проблемы паратонзиллярных, перитонзиллярных и заглоточных абсцессов (нарывов в горле) у детей и взрослых
Паратонзиллярный или окологлоточный абсцесс может развиться не только у ребенка, но и у взрослого человека.
Более того, наблюдение за людьми заболевшими нарывом в горле показали, что у пациентов старше 40 лет нарывы в горле развиваются тяжелее, чем у более молодых людей или у детей, требуют более интенсивного лечения и более длительного пребывания в больнице.
Нет. В ходе одного научного исследования было установлено, что примерно у 24% людей, которые попадают в больницу с нарывом в горле, до начала болезни нет ни ангины, ни фарингита.
Во всех остальных случаях паратонзиллярные, заглоточные или окологлоточные абсцессы развиваются через несколько дней после начала обычной ангины (острого тонзиллита). см. Научно обоснованное руководство для пациентов по вопросам, связанным с острыми болями и воспалением в горле.
Прием антибиотиков во время ангины действительно снижает вероятность развития нарывов в горле, однако не может полностью устранить риск развития этой болезни. По этой причине паратонзиллярные или окологлоточные абсцессы могут образоваться даже у людей, которые принимали антибиотики.
Да, это возможно. В ходе одного научного исследования было установлено, что нарывы в горле действительно чаще образуются у курящих людей, чем у людей, которые на курят.
Нарывы горла относятся к категории чрезвычайно опасных болезней, требующих немедленного вмешательства врачей.
Без адекватного лечения, инфекция из области перитонзиллярного или заглоточного абсцесса может распространиться на соседние ткани горла, в глубину шеи, в грудную клетку или в кровь, что может привести к смерти заболевшего человека в течение нескольких часов или дней.
У детей перитонзиллярные абсцессы могут вызывать очень сильный отек горла, от которого ребенок может задохнуться.
| Немедленно обратитесь к врачу, если вы заметите симптомы, описанные в следующем пункте! |
Выше мы уже говорили, что перитонзиллярные, окологлоточные или заглоточные абсцессы, как правило, развиваются через несколько дней после начала обычной ангины.
В связи с этим, вы можете предположить, что у вас начал развиваться абсцесс горла, если, вы заметили, что через несколько дней после начала ангины, вам внезапно стало хуже:
- боли в горле (особенно во время глотания) усилились;
- появилась (или вернулась) температура;
- вы заметили нарастающее ощущение распирания в одной половине горла или сильное выпирание одной из миндалин;
Образование абсцесса в горле также можно заподозрить, если вы принимаете лечение антибиотиками, но, несмотря на это, ангина и боли в горле не проходят уже больше 7-10 дней.
Другими симптомами появления нарыва в горле могут быть:
- Изменение тембра голоса (появление охриплости или гнусавости);
- Появление боли в ухе во время глотания;
- Нарушение подвижности нижней челюсти (вам стало трудно открывать рот);
- Выраженное увеличение лимфатических узлов в области шеи;
- Боли в области шеи и невозможность повернуть шею в сторону;
| Если вы или ваш ребенок заболели ангиной и вы заметили у себя (у него) симптомы, характерные для перитонзиллярного абсцесса, как можно скорее обратитесь к ЛОР врачу или в службу скорой помощи. Не теряйте времени и не пытайтесь лечить перитонзиллярный абсцесс самостоятельно. |
Диагностикой и лечением перитонзиллярных абсцессов занимаются ЛОР-врачи (оториноларингологи). Как правило, для того чтобы выявить абсцесс врачу достаточно осмотреть горло заболевшего человека.
Тем не менее, в случаях, когда причины и характер развития болезни не удается установить при помощи обычно осмотра, для уточнения диагноза врач может сделать пункцию абсцесса, во время которой с помощью тонкой иглы и шприца он прокалывает область абсцесса и забирает в шприц, скопившийся в нем гной. Наличие гноя подтверждает диагноз.
В отдельных случаях, для того чтобы установить расположение абсцесса и степень распространения гноя на соседние ткани, врач может порекомендовать проведение рентгена шеи, УЗИ тканей шеи или компьютерной томографии.
Для назначения правильного лечения антибиотиками врач может также назначить специальные анализы (микробиологическое исследование и посев гноя из абсцесса) которые позволяют точно определить тип бактерий вызвавших воспаление и их чувствительности к разным антибиотикам.
Выше мы уже говорили, что перитонзиллярные и заглоточные абсцессы могут представлять серьезную угрозу для жизни, по этой причине, людям у которых развился абсцесс нужно на несколько дней лечь в больницу.
Госпитализация особенно необходима, если абсцесс развился у ребенка (у ребенка абсцесс может вызвать быстро нарастающий отек глотки и спровоцировать серьезные нарушения дыхания).
В большинстве случаев при обнаружении перитонзиллярного абсцесса врачи рекомендуют срочно провести операцию для того чтобы вскрыть нарыв и удалить скопившийся гной (удаление гноя называется дренаж).
Вскрытие и дренаж абсцесса позволяют заметно ускорить процесс выздоровления. Заметное улучшение самочувствия заболевшего человека, как правило, наблюдается уже в первые часы после операции.
В зависимости от расположения абсцесса и его размеров, врач может удалить из него гной
- через прокол (пункцию)
- через небольшой надрез внутри горла
- через небольшой надрез на коже шеи.
Пункция почти безболезненна и во время ее проведения обычно не используется наркоз.
источник
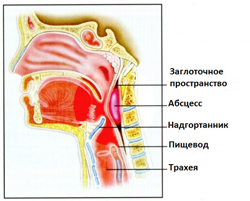
Заглоточное пространство представляет собой узкую (несколько миллиметров в толщину) щель, расположенную в задних отделах шеи и заполненную рыхлой соединительнотканной клетчаткой.
Заглоточное пространство ограничено:
- Спереди – задней стенкой глотки.
- Сзади – предпозвоночной фасцией (соединительнотканной оболочкой), отграничивающей его от мышц шеи и шейного отдела позвоночника.
- Сверху – основанием черепа.
- Снизу – околопищеводной клетчаткой.
- По бокам – соединительнотканными перегородками, отграничивающими его от окологлоточных пространств.
На всем протяжении заглоточное пространство пересекается соединительнотканной перегородкой, направляющейся от задней стенки глотки к предпозвоночной фасции. Данная перегородка делит пространство на две изолированных друг от друга части, что в случае инфицирования предотвращает распространение гноя. У детей первых лет жизни вблизи данной перегородки всегда располагаются единичные лимфатические узлы, которые собирают лимфу от носоглотки, полости носа и среднего уха (у взрослых они иногда отсутствуют). В случае гнойного поражения указанных анатомических областей инфекция с током лимфы легко может проникнуть в заглоточные лимфоузлы и разрушить их, поразив клетчатку заглоточного пространства. Этим объясняется более частая встречаемость заглоточных абсцессов у детей, чем у взрослых.
Также стоит отметить, что указанная ранее нижняя граница заглоточного пространства весьма условна. На самом деле клетчатка заглоточного пространства переходит в околопищеводную клетчатку и далее в клетчатку средостения – пространства, которое располагается в грудной клетке (между легкими) и содержит сердце, пищевод, трахею, крупные кровеносные сосуды и нервы. В случае развития гнойной инфекции гной по клетчатке в короткие сроки может проникнуть в заднее средостение и повредить расположенные там органы и ткани.
К гноеродным микроорганизмам относятся:
- стафилококки;
- стрептококки;
- гонококки;
- менингококки;
- гемофильная палочка и другие.
При попадании данных микроорганизмов и их токсинов в клетчатку заглоточного пространства в ней развивается воспалительная реакция. К очагу инфекции с током крови доставляются лейкоциты (лимфоциты, нейтрофилы и другие клетки иммунной системы, отвечающие за выявление и уничтожение чужеродных микроорганизмов). Лейкоциты выделяют в окружающие ткани ряд биологически-активных веществ (гистамин, интерлейкины, серотонин), которые обладают сосудорасширяющим действием (кровеносные сосуды расширяются, что способствует притоку еще большего количества лейкоцитов).
Основными клетками, ответственными за уничтожение гноеродных микроорганизмов являются нейтрофилы. Они проникают в очаг инфекции, поглощают патогенные бактерии и перерабатывают их, после чего погибают. Погибшие нейтрофилы выделяют в окружающие ткани ряд ферментов, которые разрушают (переваривают) находящиеся там бактериальные частицы, а также поврежденные клетки воспаленных тканей. Именно погибшие нейтрофилы вместе с фрагментами разрушенных клеток из очага воспаления и формируют гной.
С целью ограничения распространения инфекции вокруг гнойного очага скапливаются лейкоциты, а впоследствии разрастается так называемая грануляционная ткань (состоящая из множества мелких кровеносных сосудов) и образуется соединительнотканная оболочка (то есть формируется абсцесс). Гноеродные бактерии, находящиеся в полости абсцесса постепенно разрушаются и погибают, после чего происходит вскрытие абсцесса и гной выделяется наружу. В случае более раннего вскрытия абсцесса (при его выдавливании, при повреждении его стенок особо патогенными микроорганизмами) гной, содержащий живые формы бактерий может излиться в ткани, что приведет к возобновлению воспалительного процесса и интоксикации организма.
Причиной образования заглоточного абсцесса может быть гнойно-воспалительное поражение полости носа или среднего уха, а также травма, сопровождающаяся повреждением стенок заглоточного пространства.
Причиной заглоточного абсцесса у взрослых может быть:
- гнойный ринит;
- гнойный фарингит;
- гайморит;
- гнойный средний отит;
- туберкулез шейного отдела позвоночника;
- ранение шеи.
Гнойный ринит
Данным термином обозначается воспаление слизистой оболочки носа, сопровождающееся образованием и выделением гноя. Причиной заболевания в большинстве случаев является вирусная инфекция. Вирус поражает клетки слизистой оболочки носа и верхних дыхательных путей, делая их практически беззащитными перед различными инфекционными агентами. Если в период вирусной инфекции человек заражается гноеродными бактериями (а заразиться ими можно практически в любом людном месте), они с легкостью проникают в слизистую и вызывают развитие гнойного воспаления. Часть бактерий при этом может проникать в лимфатические сосуды и с током лимфы доставляться в регионарные лимфоузлы, в том числе в лимфоузлы заглоточного пространства. Если инфекционные агенты слишком сильны, а организм человека ослаблен, бактерии могут разрушить ткань лимфоузла и распространиться на окружающую клетчатку, что приведет к ее нагноению и может стать причиной образования абсцесса.
Гнойный фарингит
Инфекционно-воспалительное заболевание глотки, развивающееся в результате инфицирования гноеродными микроорганизмами (преимущественно стафилококками) и характеризующееся поражением слизистой оболочки и лимфоидной ткани данной области. При гнойном фарингите задняя стенка глотки покрывается беловатым налетом, который может содержать нейтрофилы и определенное количество гноеродных бактерий. В отсутствии адекватного и своевременного лечения высока вероятность того, что бактерии распространяться в заглоточное пространство и сформируется абсцесс.
Гайморит
Данным термином обозначается воспаление гайморовых пазух – костных полостей, располагающихся в верхнечелюстной кости по бокам от носа. Внутренние поверхности этих пазух выстланы слизистой оболочкой, в результате чего при различных инфекционных заболеваниях носа бактерии легко могут распространяться в них. Гайморовы пазухи сообщаются с полостью носа через небольшие отверстия. При отеке слизистой носа (который сопровождает любое инфекционно-воспалительное заболевание данной области) этот вход перекрывается. Вентиляция пазух нарушается, что создает оптимальные условия для роста и развития гноеродных бактерий, которые через лимфатическую систему могут проникнуть в заглоточное пространство.
Гнойный средний отит
Это инфекционно-воспалительное заболевание, при котором поражается среднее ухо (барабанная полость). Среднее ухо представляет собой полость, в которой расположены слуховые косточки. Снаружи данная полость ограничена барабанной перепонкой. Барабанная перепонка и слуховые косточки обеспечивают восприятие звуков.
Среднее ухо не является замкнутым пространством, оно сообщается с полостью глотки посредством, так называемых, слуховых (евстахиевых) труб (они необходимы для выравнивания давления между барабанной полостью и атмосферой). При различных инфекционно-воспалительных заболеваниях глотки (при ангине, гайморите, рините) инфекция с легкостью может проникнуть в барабанную полость через данные трубы и поразить расположенные там ткани. С током лимфы гноеродные микроорганизмы могут проникнуть в лимфоузлы заглоточного пространства и привести к формированию абсцесса.
Туберкулез шейного отдела позвоночника
Туберкулез – это хроническое заболевание, которое вызывается микобактериями туберкулеза и может поражать практически любые органы и ткани человеческого организма. Поражение позвоночника при туберкулезе характеризуется разрушением позвонков и межпозвоночных дисков, на месте которых могут скапливаться гнойные массы (формируются абсцессы). Так как заглоточное пространство отделено от шейных позвонков лишь предпозвоночной фасцией, ее разрушение может привести к инфицированию заглоточной клетчатки и образованию абсцесса.
Ранение шеи
Если при ранении шеи режущими или колющими предметами произойдет повреждение заглоточного пространства, инфекция с травмирующего предмета может распространиться на клетчатку и стать причиной образования абсцесса.
Все описанные выше патологии являются основными причинами заглоточного абсцесса у взрослых, гораздо реже вызывая данное заболевание у детей. В то же время, существует целый ряд заболеваний, которые встречаются преимущественно в детском возрасте и могут осложниться нагноением клетчатки заглоточного пространства и образованием абсцесса.
Причиной инфицирования заглоточного пространства у детей может быть:
- скарлатина;
- аденоидит;
- тонзиллит (ангина);
- дифтерия;
- травма задней стенки глотки;
- хирургическое вмешательство в области глотки.
Скарлатина
Инфекционное заболевание, вызываемое гемолитическим стрептококком. Клинически проявляется болями в горле, симптомами общей интоксикации и мелкоточечной сыпью в области лица, туловища, в паховой области.
Инфекция передается воздушно-капельным путем (при разговоре или просто во время пребывания с больным человеком в одном помещении), а также через пищу. Попадание стрептококка на слизистую оболочку глотки приводит к ее воспалению, что сопровождается поражением лимфатического аппарата данной области и дальнейшим распространением бактерий по всему организму. Проникновение их в заглоточные лимфоузлы может стать причиной образования абсцесса.
У ослабленных детей (например, у больных СПИДом) заболевание может протекать в более тяжелой форме, так как иммунная система не реагирует (или реагирует очень слабо) на внедрение чужеродного микроорганизма. В данном случае рост и размножение стрептококков на поверхности слизистой оболочки приводит к ее некрозу (то есть омертвению тканей в области поражения), в результате чего бактерии могут проникнуть прямо в клетчатку заглоточного пространства.
Аденоидит
Аденоиды – это разрастания лимфоидной ткани носоглотки, встречающиеся более чем у половины детей от 3 до 15 лет. Причиной воспаления аденоидов (аденоидита) может быть инфицирование различными микроорганизмами (бактериями, вирусами и другими).
В случае бактериальной инфекции воспаленные аденоиды еще больше увеличиваются в размерах. У ребенка повышается температура тела и появляется насморк, который сопровождается выделением гноя из полости носа. При прогрессировании заболевания инфекция может перейти с аденоидов на слизистую оболочку носа и глотки, что по описанным ранее механизмам может привести к инфицированию лимфоузлов заглоточного пространства и образованию абсцесса.
Тонзиллит
Тонзиллитом называется воспаление небных миндалин (гланд), вызываемое чаще всего гноеродными микроорганизмами (стрептококками и стафилококками). Гланды представляют собой скопления лимфоидной ткани, которые участвуют в формировании иммунной системы детского организма. При заражении гноеродными бактериями они увеличиваются в размерах, отекают, становятся ярко-красного цвета, что говорит о выраженности протекающих в них воспалительных процессов. Через некоторое время на поверхности миндалин проявляется гнойный налет или гнойные пробки, что является следствием борьбы иммунной системы с возбудителем инфекции.
Если острый тонзиллит (ангину) своевременно не излечить, заболевание может перейти в хроническую форму, а при ослаблении защитных сил организма инфекция из гланд может проникнуть в кровеносную и лимфатическую систему, став причиной развития различных осложнений (в том числе заглоточного абсцесса).
Дифтерия
Инфекционное заболевание, поражающее слизистую оболочку ротоглотки, верхние дыхательные пути и кожные покровы. Возбудителем инфекции является дифтерийная палочка, которая в процессе жизнедеятельности выделяет в окружающие ткани токсические вещества. Это определяет выраженность воспалительных процессов в пораженных тканях и появление крайне выраженных симптомов общей интоксикации (повышения температуры, общей слабости, головных болей и болей в мышцах и так далее). Характерным для данного заболевания является поражение лимфатических узлов шеи (особенно при токсической форме дифтерии), что сопровождается их увеличением и болезненностью. Заглоточный абсцесс в данном случае может развиться при поражении заглоточных лимфоузлов.
Травмы задней стенки глотки
Причиной повреждения задней стенки глотки у детей обычно является проглатывание или засовывание в нос острых инородных предметов. Травмирование слизистой оболочки может сопровождаться инфицированием тканей, что без своевременного и адекватного лечения может привести к распространению инфекции и поражению заглоточного пространства.
Хирургические вмешательства в области глотки
Обычно в детском возрасте производится удаление небных миндалин (при частых обострениях тонзиллита) или чрезмерно разросшихся аденоидов, которые мешают нормальному носовому дыханию. Даже при соблюдении всех правил асептики (направленных на предупреждение проникновения инфекции в рану) может произойти инфицирование слизистой оболочки в области раневой поверхности. В случае несвоевременно оказанной помощи это может стать причиной развития гнойных осложнений, в том числе образования заглоточного абсцесса.
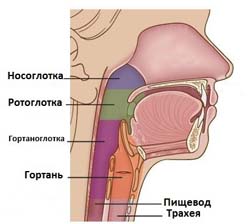
С анатомической точки зрения в глотке выделяют:
- Носоглотку – верхний отдел, в который открываются носовые ходы.
- Ротоглотку – средний отдел, который сообщается с ротовой полостью.
- Гортаноглотку – нижний отдел, на уровне которого находится вход в гортань.
В зависимости от локализации заглоточный абсцесс может быть:
- Назофарингеальным – располагается в верхних отделах глотки (то есть в носоглотке) и проявляется преимущественно нарушением носового дыхания.
- Орофарингеальным – располагается в области ротоглотки и проявляется нарушением глотания.
- Гипофарингеальным – располагается в области гортаноглотки и может стать причиной затрудненного дыхания, нарушения глотания и речи.
- Смешанным – может располагаться сразу в нескольких анатомических областях.
Заглоточный абсцесс может проявляться:
- болями в горле;
- нарушением глотания;
- затрудненным дыханием;
- изменением голоса;
- увеличением лимфатических узлов шеи;
- симптомами общей интоксикации.
Боли в горле
Болевой синдром является постоянным и наиболее выраженным проявлением заболевания. Впервые боль в горле может появляться еще до формирования абсцесса, что часто обусловлено основным заболеванием (ангиной, скарлатиной и так далее). Когда инфекция проникает в заглоточное пространство и поражает расположенную там клетчатку, начинается развитие воспалительного процесса. Мигрирующие к очагу воспаления лейкоциты выделяют биологически-активные вещества, которые помимо сосудорасширяющего действия влияют на нервные окончания, вызывая боль. Также данные вещества изменяют свойства окружающих тканей, повышая чувствительность расположенных в них болевых нервных окончаний. Результатом этот является так называемый феномен гипералгезии – любое прикосновение или движение, сопровождающееся раздражением воспаленных тканей, приводит к резкому усилению болей в пораженной области.
Болевой синдром в период формирования абсцесса может быть настолько выражен, что пациенты не могут говорить и проглатывать пищу. Часто они принимают вынужденное положение с наклоненной вперед и согнутой головой. При любой попытке повернуть голову вбок или запрокинуть назад боль усиливается, так как происходит перерастяжение и сдавливание воспаленных тканей задней стенки глотки.
Если заболел ребенок младшего возраста, который не может адекватно описать свои симптомы, на боль в горле будет указывать плаксивость (усиливающаяся при поворотах головы), отказ от приема пищи (в том числе от материнского молока), нарушение сна, частые пробуждения в ночное время.
Нарушение глотания
Нарушения глотания обусловлены, в первую очередь, выраженностью болей, которая максимальна при проглатывании твердой пищи, однако возникает и при приеме жидкостей, глотании слюны и так далее.
Также в результате прогрессирования воспалительного процесса в заглоточном пространстве происходит отек слизистой оболочки глотки, а в процессе формирования абсцесс увеличивается и выбухает. Все это обуславливает сужение просвета глотки (особенно в случае орофарингеального или гипофарингеального абсцесса) и создает препятствие на пути пищевого комка во время глотания.
Затрудненное дыхание
Основной причиной нарушения дыхания является выбухание заглоточного абсцесса в полость носоглотки (при назофарингеальном абсцессе) или в полость гортаноглотки (при гипофарингеальном абсцессе). В первом случае это связано с тем, что увеличивающийся абсцесс перекрывает хоаны (отверстия, через которые воздух из носа переходит в носоглотку). Дыхание при этом может быть болезненным, больные могут жаловаться на одышку (чувство нехватки воздуха), головные боли, однако, несмотря на это, признаков дыхательной недостаточности (состояния, при котором тканям организма не хватает кислорода) обычно не наблюдается.
При гипофарингеальном расположении в результате выпирания абсцесса в просвет глотки и отека воспаленной слизистой оболочки может произойти сдавливание расположенной здесь гортани и частичное или полное перекрытие просвета дыхательных путей. Данное состояние сопровождается одышкой инспираторного (когда затруднен только вдох) или смешанного типа (когда затруднен и вдох, и выдох). В отсутствии своевременной медицинской помощи нарушение дыхания будет прогрессировать, что может привести к появлению признаков дыхательной недостаточности (выраженной одышке, посинению кожных покровов, головным болям, нарушению сознания вплоть до его потери).
Изменение голоса
При носоглоточном расположении абсцесса он может выбухать в просвет носоглотки и полностью перекрывать вход в носовые ходы. Так как нос и носовые пазухи участвуют в формировании звуков (выполняют резонансную, усиливающую функцию), их «исключение» из данного процесса будет проявляться изменением тембра голоса, гнусавостью, нечетким произношением звуков «м», «н» и так далее.
При гипофарингеальном расположении абсцесса причина изменения голоса иная. Как уже говорилось, постоянно увеличивающийся абсцесс может выступать в полость глотки и частично перекрывать дыхательные пути. Также прогрессирующий воспалительный процесс может распространяться со слизистой оболочки гортаноглотки на слизистую гортани, что помимо риска асфиксии (удушья) может сопровождаться изменением голоса (охриплостью, осиплостью). Во время разговора такие пациенты ощущают сильную боль, поэтому при опросе стараются отвечать на вопросы врача коротко и точно.
Увеличение лимфатических узлов шеи
В области шеи располагается несколько групп лимфоузлов, которые «фильтруют» лимфу, оттекающую от тканей головы и шеи. Лимфоузел представляет собой скопление клеток иммунной системы (лимфоцитов) которые обеспечивают уничтожение попавших в них чужеродных агентов (будь то бактерии или бактериальные токсины). В процессе борьбы с инфекцией количество лимфоцитов в лимфоузле увеличивается, что и приводит к увеличению его размеров.
Любое гнойно-воспалительное заболевание глотки, полости рта или носа может сопровождаться проникновением бактерий и их токсинов в лимфатическую систему и переносом их в лимфатические узлы шеи. При этом в первую очередь будут воспаляться поднижнечелюстные и заглоточные лимфоузлы, так как в них лимфа оттекает в первую очередь. При нарушении их барьерной функции бактерии и их токсины могут распространяться дальше, проникая в глубокие шейные лимфоузлы, приводя к их воспалению и увеличению.
Симптомы общей интоксикации
При любом инфекционном заболевании часть патогенных микроорганизмов проникает в кровеносные сосуды и поступает в системный кровоток. Это приводит к активации иммунных клеток в различных органах и тканях организма с целью уничтожения возбудителей инфекции или их токсинов. Выделяемые при этом биологически-активные вещества (серотонин, гистамин, брадикинин и другие) обусловливают возникновение системных проявлений инфекции.
К симптомам общей интоксикации организма относятся:
- повышение температуры тела до 38 – 40 градусов и выше;
- общая слабость;
- повышенная утомляемость;
- «разбитость»;
- головные боли;
- боли в мышцах;
- сонливость;
- светобоязнь;
- учащенное сердцебиение;
- учащенное дыхание;
- нарушение сознания (в тяжелых случаях).

Диагностика заглоточного абсцесса включает:
- опрос больного;
- клиническое обследование;
- фарингоскопию;
- общий анализ крови;
- биохимический анализ крови;
- бактериоскопическое исследование;
- бактериологическое исследование;
- компьютерную томографию (КТ);
- магнитно-резонансную томографию (МРТ).
Опрос
Целью опроса является уточнение характера и времени появления жалоб, а также выявление основного заболевания, которое могло бы стать причиной образования абсцесса. Обычно период образования гнойной полости продолжается в течение нескольких дней, на протяжении которых местные симптомы (боль в горле, нарушение дыхания и глотания) будут усиливаться. Также стоит отметить, что заглоточный абсцесс крайне редко формируется без предшествующего гнойно-инфекционного заболевания глотки или близлежащих областей, поэтому большинство больных будут жаловаться на недавно перенесенную (или имеющуюся в данный момент) простуду, насморк с гнойными выделениями из носа, ангину и так далее.
Если заболел ребенок раннего возраста, и опросить его не представляется возможным, следует уточнить у родителей, когда появились первые симптомы, болел ли ребенок перед этим, какое лечение принимал, как часто он болеет простудными и другими инфекционными заболеваниями (это важно для оценки общего состояния иммунной системы организма).
Клиническое обследование
Целью клинического обследования является выявление объективных признаков, которые указывали бы на наличие гнойно-инфекционного процесса в организме либо непосредственно на наличие абсцесса в заглоточном пространстве.
При осмотре больного с заглоточным абсцессом врач может выявить:
- Гиперемию (покраснение) слизистой оболочки задней стенки глотки. Это связано с развитием воспалительного процесса в ней и может быть обусловлено как основным заболеванием, так и распространением воспаления с заглоточной клетчатки. Во время осмотра слизистая оболочка ярко-красного цвета, отечна, может выступать в просвет глотки.
- Болезненность при пальпации. Для проведения данной манипуляции врач надевает стерильную перчатку и указательным пальцем, введенным в рот пациента, осторожно прощупывает заднюю стенку глотки. Резкая болезненность, усиливающаяся при надавливании, свидетельствует в пользу формирования абсцесса. Обезболивание перед выполнением процедуры обычно не применяется, так как это может повлиять на оценку результатов исследования.
- Увеличение шейных лимфоузлов. Как уже говорилось, при заглоточном абсцессе могут быть воспалены поднижнечелюстные и глубокие шейные лимфоузлы. При пальпации они увеличены в размерах, болезненны. Кожа над ними также воспалена, красного цвета, может быть слегка отечна.
- Изменение цвета кожи. Данный симптом может наблюдаться в тяжелых случаях, когда выраженное увеличение абсцесса приводит к нарушению дыхания и развитию дыхательной недостаточности. В данном случае кровь плохо обогащается кислородом, в результате чего большая часть гемоглобина (пигмента, содержащегося в красных клетках крови и ответственного за связывание и транспорт кислорода) переходит в восстановленную форму, что придает коже и видимым слизистым оболочками синеватый или фиолетовый оттенок.
Фарингоскопия
Простой метод исследования, во время которого врач вводит небольшое зеркальце в рот пациента и продвигает его до задней стенки глотки, что позволяет визуально исследовать и оценить состояние слизистой оболочки задней стенки носоглотки и гортаноглотки. Помогает выявить абсцессы в верхних и нижних отделах глотки, которые не видны при обычном осмотре.
Общий анализ крови (ОАК)
Как говорилось ранее, наличие гнойно-инфекционного процесса в области глотки непременно повлияет на общее состояние организма. Поступление бактерий и их токсинов в кровь приведет к активации иммунной системы, что будет отражаться в данных общего анализа крови.
При наличии гноя в заглоточном пространстве ОАК может выявить:
- Лейкоцитоз. Отмечается увеличение общего количества лейкоцитов в крови более 9,0 х 10 9 /л, что говорит об активации иммунной системы.
- Сдвиг лейкоцитарной формулы влево. Как говорилось ранее, основными клетками иммунной системы, уничтожающими гноеродные микроорганизмы, являются нейтрофилы. Данные клетки образуются в красном костном мозге, из которого они выделяются в незрелой форме (палочкоядерные нейтрофилы). Через несколько дней они превращаются в зрелые (сегментоядерные) клетки, которые способны в полной мере выполнять свои функции. В нормальных условиях в крови человека сегментоядерные нейтрофилы составляют от 47 до 70% всех лейкоцитов, в то время как на долю незрелых форм приходится не более 5%. При наличии очага гнойной инфекции зрелые нейтрофилы мигрируют к нему и погибают, что сопровождается активацией костного мозга и образованием большого количества новых (палочкоядерных) нейтрофилов. В результате этого процентное соотношение зрелых и незрелых форм в периферической крови изменяется в пользу последних, что и называется сдвигом лейкоцитарной формулы влево.
- Увеличение скорости оседания эритроцитов (СОЭ). Этот лабораторный показатель определяет время, за которое помещенные в пробирку эритроциты осядут на ее дно. В нормальных условиях этот процесс происходит со скоростью 10 – 15 мм в час, однако при наличии системного или местного воспалительного процесса в кровоток выделяется рад биологических веществ, которые уменьшают выраженность отрицательного заряда на поверхности эритроцитов, что способствует их склеиванию и более быстрому оседанию.
Биохимический анализ крови (БАК)
Как было сказано ранее, при наличии гнойно-воспалительного процесса в кровоток выделяется целый ряд биологически-активных веществ. Их концентрация напрямую зависит от выраженности воспаления, что может быть использовано для оценки тяжести состояния пациента и планирования лечения.
При заглоточном абсцессе БАК может выявить:
- Увеличение концентрации С-реактивного белка более 5 мг/л.
- Повышение уровня фибриногена более 4 г/л.
- Повышение уровня лактоферрина более 250 нг/мл.
- Повышение уровня церулоплазмина более 600 мг/л.
Бактериоскопическое исследование
Суть бактериоскопии заключается в выявлении патогенных микроорганизмов с помощью микроскопа. Материалом для исследования может быть мазок со слизистой оболочки задней стенки глотки, полости носа или рта, гнойные выделения из носа (при гнойном рините) или с поверхности глоточных миндалин (при ангине). Данное исследование позволяет определить наличие патогенных микроорганизмов в глотке, но не дает информации о виде возбудителя.
Бактериологическое исследование
Суть данного метода заключается в выращивании колоний патогенных бактерий на специальных питательных средах. Дело в том, что каждые микроорганизмы в процессе роста выделяют в окружающую среду определенные химические и биологические вещества, что позволяет точно определить вид возбудителя инфекции. Для исследования часть биологического материала (гноя, крови, слизи) наносится на питательную среду и помещается в инкубатор на определенное время. Если в исследуемом материале присутствуют патогенные бактерии, через несколько дней на поверхности питательной среды появятся их колонии, что подтвердит диагноз.
КТ и МРТ
Современные методы исследования, позволяющие получить структурное послойное изображение тканей полости носа, глотки и заглоточного пространства. С их помощью можно выявить наличие гноя в заглоточном пространстве, определить размеры и локализацию абсцесса, оценить степень распространения гнойного процесса на соседние ткани.
Вскрытие абсцесса производится под местным обезболиванием (то есть сознание пациента во время операции сохранено). Применение препаратов, «отключающих» сознание или усыпляющих больного, возможно у детей раннего возраста, когда выполнить операцию при сохраненном сознании ребенка не представляется возможным.
Подготовка к операции
На подготовительном этапе уточняется, нет ли у больного аллергии на медикаменты (в частности на местные анестетики – лидокаин или новокаин). Накануне перед операцией пациенту рекомендуется не ужинать (можно выпить стакан кефира или другой жидкой пищи), а утром не принимать ни пищу, ни жидкость. Объясняется это тем, что во время выполнения операции возможно появление тошноты или рвоты (как реакция на введение лекарственных препаратов). Если при этом желудок пациента будет полным, возможно попадание желудочного содержимого в полость раны или в дыхательные пути, что может привести к развитию грозных осложнений.
Также накануне вечером и утром перед операцией пациенту рекомендуется чистить зубы и полоскать полость рта солевым или содовым раствором (в пропорции 1 столовая ложка соли или соды на 200 мл теплой кипяченой воды). Это позволяет снизить количество бактерий в ротовой полости и уменьшить риск развития инфекционных осложнений в послеоперационном периоде.
Техника вскрытия абсцесса
Сама операция выполняется в стерильной операционной при соблюдении всех правил асептики. Больной усаживается на стул, после чего его укутывают стерильными простынями, оставляя свободным только лицо. Для обезболивания операционного поля задняя стенка глотки инфильтрируется (обкалывается) раствором лидокаина или новокаина – местных анестетиков, которые блокируют передачу болевых импульсов в тканевых нервных окончаниях.
После обезболивания врач берет скальпель и обматывает его режущий конец стерильной марлей таким образом, чтобы длина свободной режущей части не превышала 1 см (это делается, для того чтобы предотвратить слишком глубокий разрез и повреждение предпозвоночной фасции). Металлическим шпателем язык пациента прижимается книзу, после чего скальпелем производится разрез задней стенки глотки над самой выступающей частью абсцесса. Длина разреза составляет от 1 до 2 см (в зависимости от размеров гнойного очага). Сразу после вскрытия стенки абсцесса пациента просят наклонить голову вперед и вниз, чтобы вытекающий гной не попал в верхние дыхательные пути. После этого специальным инструментом расширяют края раны и удаляют остатки гноя и некротических масс. Полость абсцесса промывается растворами антисептиков и высушивается сухими стерильными тампонами, после чего пациент переводится в палату. Ушивание раны не производится, так как слизистая оболочка глотки обладает выраженными регенераторными (восстановительными) способностями, ввиду чего рана затягивается самостоятельно уже через несколько часов.
Если в процессе диагностики установлено, что гной распространился на околопищеводную клетчатку, вскрытие абсцесса по описанной методике не позволит удалить все гнойные массы. В таком случае вскрытие очага инфекции может осуществляться при помощи наружного доступа. Операция выполняется под общим обезболиванием (пациент спит и ничего не помнит). Вначале производится разрез кожи по переднебоковой поверхности шеи. Поверхностные ткани, сосуды и нервы раздвигаются, после чего врач получает доступ к околопищеводной клетчатке. После выявления гнойника его вскрывают, гной удаляют, а в полость абсцесса устанавливают дренажную трубку, с помощью которой можно определить, не началось ли повторное скапливание гноя или кровотечение в послеоперационном периоде.
Послеоперационный период
В первые сутки после операции пациенту запрещается принимать какую-либо пищу, так как это может привести к инфицированию раны. Через 4 – 5 часов после операции можно начинать пить воду в небольших количествах.
В течение 3 – 5 дней после вскрытия абсцесса рекомендуется полоскать рот и горло солевым или содовым раствором 4 – 6 раз в день и каждый раз после еды, что позволяет снизить риск развития инфекционных осложнений.
После вскрытия неосложненного заглоточного абсцесса пациент может быть выписан из стационара через 1 – 3 дня, однако должен посещать ЛОР-врача еженедельно в течение 1 месяца для контроля процесса заживления раны и своевременного выявления возможных осложнений. При удалении абсцесса наружным доступом срок госпитализации может длиться до 10 дней и более (в зависимости от тяжести состояния пациента).
Антибиотики являются неотъемлемой частью лечения любого инфекционного заболевания. Однако стоит помнить, что исключительно медикаментозное лечение при заглоточном абсцессе неэффективно и недопустимо, так как антибиотик не сможет проникнуть сквозь соединительнотканную капсулу вокруг абсцесса и достичь патогенных микроорганизмов.
Назначать антибактериальные препараты следует сразу после установления диагноза. Вначале, когда неизвестен точный возбудитель инфекции, назначаются антибиотики широкого спектра действия, которые активны в отношении большого числа бактерий. После получения данных лабораторных анализов назначаются те препараты, к которым максимально чувствителен конкретный микроорганизм, ставший причиной заболевания.
источник
 Вновь повышается температура тела.
Вновь повышается температура тела. Отказывается от еды,
Отказывается от еды, Регионарным лимфаденитом.
Регионарным лимфаденитом. Все воспалительные, особенно гнойные процессы в области лица, носа и горла очень опасны.
Все воспалительные, особенно гнойные процессы в области лица, носа и горла очень опасны.