Около двух миллионов человек, в том числе, более полумиллиона детей, ежегодно болеют воспалением слизистой гортани, или ларингитом. При этом многие не знают, как его переносят взрослые и дети, каковы симптомы заболевания и как правильно лечить его. Некоторые даже интересуются, можно ли избавиться от недуга с помощью народной медицины или необходимо сразу вызывать врача.
Чтобы ответить на подобные вопросы, следует более детально рассмотреть саму патологию.
Гортань – это трубка между глоткой и трахеей. Она состоит из хрящей, связок, мышц и суставов. Ее верх во время глотательных движений закрывается тонким эластичным хрящом – надгортанником.
В состав этого органа входят голосовые связки, соединенные с его хрящами. Ткань эпителия, покрывающая трубку изнутри, посредством ресничек очищает воздух для дыхания.
Гортань также участвует в процессе образования звуков, принимает участие в процессе глотания. При ларингите эти функции будут нарушены в той или иной степени, от чего будет зависеть выбор метода борьбы с болезнью.
Различают две основные формы ларингита – острую и хроническую. Рассмотрим подробнее.
Острую форму патология приобретает в результате переохлаждения, чрезмерного напряжения голосовых связок. Слизистая гортани может быть поражена грибком или смешанными бактериально-вирусными инфекциями. Возбудителями болезни могут стать вирусные инфекции, такие как грипп и парагрипп, корь, поражения коронавирусами и риновирусами.
Ларингит принимает хроническую форму в результате постоянного воздействия таких раздражающих факторов на слизистую оболочку органа:
- Пыль, табачный дым, вредные пары и газ.
- Чрезмерное напряжение голоса у людей, работающих в постоянном шуме технологического оборудования, певцов, педагогов и лекторов.
- Упорный кашель, как следствие хронических легочных и сердечно-сосудистых заболеваний.
Опасность патологического процесса увеличивается при наличии предрасположенности к нему в результате пониженного иммунитета, кишечных и желудочных заболеваний, аллергии, голосовых изменений в переходном возрасте.
Взрослые пациенты чаще всего страдают ларингитом в результате надрыва голоса, воздействия вредных веществ (пыль, аллергены и токсины), после инфекционных заболеваний.
Для многих это заболевание является следствием профессиональных условий труда. Частота его не зависит от пола и возраста. Все болеют одинаково.
Хронический ларингит может принять форму, для успешной борьбы с которой необходимо установление и устранение основной причины.
Основные формы протекания — острая и хроническая. К первой относятся подскладочный, катаральный и инфильтративный ларингит. Рассмотрим более подробно.
Чаще всего дети и взрослые заболевают острым катаральным ларингитом в результате воспаления слизистой оболочки гортани. Обострение происходит на фоне простуды и напряжений голоса. Он становится хриплым, в горле першит. Не покидает ощущение присутствия в гортани инородного предмета.
Температура поднимается незначительно. Заболевание сопровождается сухим кашлем, со временем начинается отхаркивание мокроты. С развитием недуга воспаление может затронуть подскладочную область, в этом случае начинается выделение гноя. При ларингите в случае своевременного обращения к врачу прогноз выглядит вполне благоприятным.
Поражения острым инфильтративным ларингитом случаются не так часто. При этом воспаляются все участки гортани, от связок и мышц до надхрящницы. Если пациент недавно перенес вирусную инфекцию, слизистые покровы получают повреждения и незначительные травмы, которые являются очагами размножения бактериальной флоры. Ускорению процесса способствует пониженный иммунитет больного.
Недуг сопровождается болевыми ощущениями при глотательных движениях, значительными голосовыми изменениями, проявлениями интоксикации, высокой температурой. При возникновении кашля наблюдается выделения густой гнойной мокроты. Дыхание нарушено. Подчелюстные и шейные лимфоузлы увеличены. При протекании гнойного ларингита (на фото) без температуры также требуется обращение к специалисту и лечение.
Воспаление вызывается действием патогенных бактерий. Причиной возникновения гнойного ларингита могут стать травма и ожог органа, попадание в нее инородного тела. Кроме того, болезнь может возникнуть как осложнение при сифилисе, туберкулезе, раке гортани, ангине.
Нагноение начинается в местах хорошо развитого подслизистого слоя, после чего распространяется дальше. Если зона воспаления ограничена, может возникнуть абсцесс.
Болезнь сопровождается резким ухудшением состояния больного, постоянной высокой температурой, слабостью, болями в области гортани, затрудненным дыханием. Пациента необходимо срочно госпитализировать. Не исключена необходимость оперативного вмешательства.
Поражение подскладочным ларингитом (он же ложный круп) возникает в возрасте 5-8 лет. Состояние клетчатки подголосовой области детской гортани отличается повышенной рыхлостью и легко поддается раздражающему влиянию негативных внешних факторов и инфекций. И без того узкий проход трубки сужается при патологии еще больше (стеноз). При горизонтальном положении тела ребенка отек усиливается. Этим объясняются приступы удушья в ночное время. Они могут возобновляться во время сна.
Для облегчения дыхания достаточно спровоцировать у ребенка рвотный рефлекс нажатием ложкой на корень языка. Чтобы приступы не повторялись, телу малыша нужно придать полулежачее положение, успокоить его.
В начале заболевания воспаляются верхние дыхательные пути, нос заложен, появляется кашель, температура колеблется в пределах от 37,1 до 38 градусов. Днем состояние ребенка не вызывает опасений. Ночью не удастся миновать приступов удушья, синюшности носа и ногтей, кашля, одышки. Это может продолжаться от нескольких минут до часа. Затем следует спад приступа, обильно выделяется пот, ребенок успокаивается и засыпает. Однако все снова может возобновиться.
Домашние средства при остром гнойном ларингите у детей категорически противопоказаны. Ребенка необходимо обязательно госпитализировать. Терапия в условиях стационара базируется на приеме антибиотиков. Положительный эффект дают ингаляции из смесей препаратов, снижающих отеки. Применяются антигистаминные и седативные средства.
Лечение детей от ларингита является задачей участковых оториноларингологов и педиатров. Родители должны понимать, что именно малышам осложнения заболевания могут стоить жизни. Уже первые признаки патологии должны стать поводом для обращения к специалисту. И если доктор предлагает госпитализацию, отказываться от нее нельзя, поскольку в дальнейшем состояние больного ребенка может ухудшиться почти мгновенно, а бригада скорой помощи не всегда может приехать вовремя.
Но при назначении амбулаторного лечения следует осведомиться, какие симптомы должны стать толчком для вызова машины неотложки.
Особого режима в случае домашнего лечения не предусмотрено. Ориентироваться нужно на состояние ребенка. Если оно нормальное, рекомендуются недолгие прогулки. Свежий воздух просто необходим больному, поэтому комната, где он находится, нуждается в регулярном проветривании. Желательно использовать увлажнитель воздуха. В периоды приступов ложного крупа ребенка нужно успокоить, расположить в ванной комнате и открыть кран с горячей водой. Если приступ удушья не проходит, нужно спровоцировать у малыша рвотный рефлекс и вызвать бригаду скорой помощи. Главное – не допустить паники.
Не все знают, что должны предпринять, если диагностирована такая патология. В первую очередь необходимо помнить, что лечить ларингит в домашних условиях самостоятельно недопустимо. Больной скрупулезно должен выполнять все назначения и рекомендации лечащего врача. От курения и употребления крепких напитков (кроме чая) в период терапии следует однозначно отказаться.
К лечению ларингита у взрослых в домашних условиях нужно подходить ответственно. Большинство людей считают его легким недомоганием или ошибочно принимают симптомы патологии за обычную простуду. Но изучением причин, определением типа и формы заболевания, выбором методики лечения должен заниматься квалифицированный специалист на основании данных анамнеза. Ошибки при терапии ларингита приведут либо к опасным осложнениям, либо к хронической форме течения болезни, что значительно осложнит жизнь пациенту, доставит массу хлопот и неприятностей.
Многих интересует возможность проводить терапию не в стационаре. Проводить лечение ларингита у взрослых в домашних условиях вполне возможно, если недуг протекает не в острой форме и без осложнений, представляющих опасность для жизни. Решение по этому вопросу принимается врачом.
В случае ухудшения самочувствия пациента следует немедленно вызвать доктора. Если состояние больного удовлетворительное, ничто не мешает ему побывать на приеме у врача в поликлинике самостоятельно. Следует помнить, что пациенты с ослабленным иммунитетом, серьезными сопутствующими патологиями, развитием ложного крупа, а также при диагностировании флегмонозного ларингита подлежат безусловной госпитализации.
Если лечащий врач считает причиной возникновения заболевания вирусную инфекцию, в качестве лечения назначаются противовирусные препараты, представляющие собой индукторы и интерфероны. Чаще всего такими средствами лечат детей, реже – взрослых. Достаточно эффективными являются и физиотерапевтические методы лечения гнойного ларингита.
Использование таких препаратов вызывается необходимостью. Если при обследовании больного обнаруживается, что всему виной бактериальная инфекция, врач может назначить лечение антибиотиками.
Болезнь в этом случае протекает с ярко выраженными проявлениями интоксикации, наличием высокой температуры и серьезным ухудшением состояния пациента. Часто развитие бактериальной инфекции происходит на фоне действующей в организме вирусной патологии.
Наиболее часто в борьбе с ларингитом применяются антибиотики пенициллиновой группы. Если организм пациента их не переносит, применяют макролиды. Антибиотики принимаются точно по назначению врача, лечение продолжают, невзирая на то, что сразу после начала их использования пациент чувствует облегчение. Курс должен быть пройден до конца.
Часто используемые препараты (дозировка – строго по предписанию):
- Пенициллиновая группа: «Амоксициллин», «Амоклав», «Аугментин». Относительно безопасные лекарства, применяются для терапии ларингита у детей (суспензии) и взрослых (таблетки). Могут вызывать нарушения работы ЖКТ, аллергию, принимаются после еды.
- Цефалоспорины: «Цефтриаксон», «Цефотаксим», «Цефалексин». Побочные действия – аналогично пенициллинам. У детей препарат применяется под контролем доктора.
- Макролиды — «Азитромицин». Имеет слабое иммуномодулирующее и противовоспалительное действие. Назначается при аллергии на другие препараты, принимается до еды.
- В случае тяжелых инфекций применяются препараты резерва (фторхинолоны, карбапенемы и др.), которые используются, если организм пациента не дает отклик на другие лекарства.
Особенно эффективно показывают себя препараты, оказывающие обеззараживающее воздействие и подавляющие воспаления.
Иногда больные пытаются использовать подобные медикаменты, выпускающиеся в виде спреев. В данном случае это не принесет никакого результата, поскольку средство проникает только на заднюю стенку глотки и в гортань препарат почти не попадает. Значительно больший эффект достигается применением ингаляции. Она выполняется с использованием медикаментозных препаратов.
Если требуется оказать пациенту срочную помощь, ему делают ингаляцию с применением кортикостероидных гормонов, которые хорошо снимают отеки и способствуют восстановлению дыхания. Показаны к применению также антигистаминные (противоаллергические) препараты для снижения симптомов воспалительных процессов.
Ингаляцию с использованием средств на основе кортикостероидного гормона будесонида применяют как срочную помощь пациентам с ложным крупом. Более известен для этих целей препарат «Пульмикорт».
Для процедуры ингаляции пациенту с таким диагнозом понадобится прибор под названием небулайзер. Если его нет, можно воспользоваться любым другим устройством, подходящим для использования гормональных препаратов.
Если процедура не дает желаемого результата, применяются следующие средства неотложной помощи больному:
- Внутривенные инъекции преднизолона или дексаметазона.
- Ингаляция с применением эпинефрина (адреналина).
- Интубация трахеи, коникотомия и трахеостомия – оперативные вмешательства, применяемые при отсутствии эффекта пассивного лечения ложного крупа, когда его развитие достигает терминальной стадии.
При абсцессе гортани не удается обойтись без хирургической операции. При манипуляции вскрываются и опорожняются гнойники. Дальнейшее лечение происходит с применением антибиотиков, антигистаминов, иногда гормональных препаратов и анальгетиков. Если у больного наблюдается нарастающий стеноз гортани, экстренно проводится трахеостомия.
Опасность резкого расстройства дыхания и удушения (асфиксия) требует проведения коникотомии. Так называется операция, сходная по эффекту с трахеостомией, но более щадящая. Во время нее рассекается ткань между двух хрящей для доступа воздуха в нижние дыхательные пути.
Ларингит известен достаточно давно. При отсутствии возможности получить помощь, народ разрабатывал свои, доступные каждому методы избавления от недуга. В наше время такие средства допускается использовать в качестве сопутствующих методов лечения.
В борьбе с катаральным ларингитом народная медицина рекомендует употребление горячего молока с медом. Для полоскания горла заваривают ромашку и шалфей, при этом рекомендуется поменьше напрягать его или вообще помолчать, пока болезнь не отступит. Теплая ингаляция противопоказана, поскольку отек слизистой может увеличиться.
Инфильтративный ларингит народными средствами не лечится. Эффекта от такой терапии нет, а время для обращения к специалисту будет упущено. Для борьбы с ним необходим подбор антибиотиков, что под силу только профессионалу.
Для облегчения состояния больного, у которого диагностирован ложный круп, эффект приносят отвлекающие процедуры: горячие ванны для ног, горчичники на икроножные мышцы, увлажнение воздуха.
Но все же, задаваясь вопросом, как лечить ларингит в домашних условиях, нужно понимать, что это опасно. Единственным способом помочь больному в избавлении от недуга является своевременное обращение к врачу.
Что касается профилактических действий, то рекомендуется укреплять иммунитет, отказаться от вредных привычек: курения и алкоголя. Также нежелательно переохлаждать свой организм, а при возникновении насморка лечить его своевременно, поскольку часто он является одним из первых симптомов ларингита.
источник
Гнойный ларингит представляет собой воспаление гортани и голосовых связок, для которого характерным является развитие инфильтративного процесса. Последний может захватывать все слои гортани вплоть до мышц и хрящевой ткани.
Наиболее тяжело заболевание протекает у детей до 5 лет и у взрослых с аллергией в анамнезе. Отек может привести к сужению просвета гортани, поэтому появляются признаки дыхательной недостаточности.
Чаще всего инфекционное поражение горла происходит из-за пневмококка. Может пострадать организм из-за гемофильной палочки и стафилококка. Отличительной чертой этой формы является наличие гноя.
Патология встречается не очень часто, в основном у молодых людей до 25 лет и детей. По месту локализации разделяется на два вида:
- Внутригортанный. Когда болезнь развивается с внутренней части гортани.
- Внегортанный. Разлитой гнойный процесс изначально появляется в окологортанной области.
В качестве первопричины могут выступать различные заболевания, которые привели к воспалительному процессу:
Гнойное воспаление не возникает как первичный недуг. Это всегда осложнение развивающейся бактериальной инфекции. Провоцирующим фактором становятся патогенные микроорганизмы. В редких случаях причиной становится хирургическое вмешательство на гортани, проведенное с погрешностями.
Отоларингологи говорят о том, что часто болезнь возникает при нарушении местного иммунитета, регулярных и сильных переохлаждениях. У детей причины развития кроются в длительно прогрессирующих недугах, например, при кори и скарлатине.
На фото симптомы ларингита
В процессе развития недуг проходит 2 стадии. Инфильтрация длится 2-4 дня. После нее начинается нагноение. Заболевание всегда характеризуется острым началом. У человека появляется высокая температура тела, боли в горле настолько сильные, что прием любой пищи оказывается затруднительным. Снижение температуры происходит только после удаления гнойного очага. Эти симптомы являются первичными.
- Затрудненное дыхание из-за появления выраженной отечности.
- Возникшая одышка.
- Наличие в глотке инородного предмета.
- Осиплость или полная потеря голоса.
Возможно появление сильных головных болей и изменение тембра голоса. Человек не может разговаривать долго, в том числе шепотом. В процессе прогрессирования болезни сухой кашель заменяется влажным, наблюдается отделение слизисто-гнойной мокроты. На месте воспаления могут появится кровавые выделения.
О причинах и симптомах ларингита, смотрите в нашем видео:
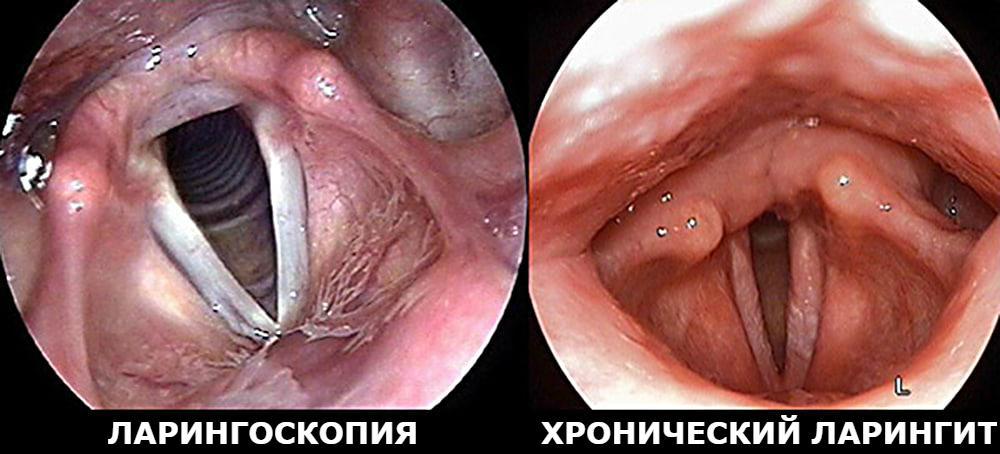
Как и при других формах ларингита, наиболее надежный способ диагностировать гнойные процессы – ларингоскопия. С ее помощью проверяется отечность слизистой, степень ее покраснения.
Во время осмотра уже определяется появление гнойника, в основном в области язычной стороны надгортанника. Он становится более толстым, неподвижным. Иногда имеет смещение. В местах образования инфильтратов появляются красные пятна.
Для определения бактерии, которая привела к развитию инфекции, проводится исследование экссудата. Сдается общий анализ крови. По нему определяется, насколько глубоко гнойный процесс прошел.
Мазок из глотки позволяет дифференцировать болезнь с отеком, перихондритом и гранулематозом Вегенера. В запущенных случаях проводится МРТ, рентгенография и УЗИ.
При появлении гнойного ларингита требуется незамедлительная врачебная помощь, поскольку заболевание может привести не только к серьезным осложнениям, но и летальному исходу. Особенно когда речь касается беременных женщин и маленьких детей.
Опасность заболевания заключается в быстром распространении инфекции в кровеносные сосуды, что приводит к образованию большого количества гнойных очагов. Поэтому обязательной является госпитализация больного. Ему обеспечивается постельный режим, щадящая диета. Если абсцесс еще не сформировался, проводится консервативное лечение.
- Ограничение нагрузки на голосовой аппарат. Нельзя разговаривать даже шепотом. Соблюдение этого правила поможет быстрее справиться с болезнью.
- Контроль вдыхаемого воздуха. Оптимальный вариант, когда он довольно влажный. Это можно обеспечить за счет использования увлажнителя и при постоянном проветривании комнаты.
- Обеспечение обильного питья. Для этого может использоваться чистая вода, компоты, травяные чаи. Главное условие, что жидкость должна быть теплой, но без сахара.
- Организация поступления в организм достаточного количества витаминов и исключение раздражающей пищи. Нельзя есть горячие или слишком холодные блюда, пить газированные напитки. Еда должна быть диетической.
Обязательно назначаются антибиотики. Чаще всего это Ампициллин и Амоксициллин. Если препараты пенициллинового ряда не подходят из-за наличия аллергических реакций, назначаются другие виды в зависимости от результатов бактериологического анализа. Антибактериальная терапия проводится не меньше 10 дней.
Горло обрабатывают раствором Протаргола или бензилпенициллином. До момента вскрытия гнойника возможно использование масляных препаратов, которые помогают избавиться от раздражения в горле. Для выведения излишков лекарства лечение дополняется диуретиками, а для уменьшения отечности используются антигистаминные препараты 1 поколения, например, Супрастин.
Для полоскания горла могут использоваться растворы, приготовленные по следующим рецептам:
- Чайная ложка аира заваривается кипятком. Настаивать необходимо 5 часов, после чего горло полощется как можно чаще.
- 3-4 ложки луковой шелухи заливается 0,5 л. кипятка. Настаивать следует 3-5 часов.
- Размельчить в блендере свежий картофель. Полоскать выжатым соком следует несколько раз в день.
- Натереть свеклу на мелкой терке. На 0,5 л добавить чайную ложку уксуса.
Для избавления от хрипоты используется гоголь-моголь. Внутрь можно применять отвар ромашки, сок моркови, отвар семян укропа.
Как лечить ларингит без последствий, смотрите в нашем видео:
При беременности хирургическое вмешательство показано на раннем этапе болезни. Это связано с тем, что в это время отмечается снижение иммунитета. Поэтому возникает риск быстрого прогрессирования болезни, вплоть до летального исхода.
Для облегчения состояния используются фитопрепараты. Антибиотики назначаются в любом случае. Обычно это Амоксиклав или Аугментин. Используются такие спреи как Хлорофиллипт, Ингалипт, Люголь. Снятие воспалительного процесса проводится с помощью антигистаминных препаратов.
Лечебным эффектом обладают ингаляции с помощью небулайзеров. Не рекомендуется при гнойной форме использовать теплый пар. Для увлажнения слизистой используется физ. раствор, Тонзилгон, Ротокан и другие средства, целесообразность приема которых определяет врач.
Когда острая фаза проходит, назначаются процедуры для повышения местного иммунитета. Для этого назначается фонофорез, магнитотерапия.
Гнойный ларингит является опасным заболеванием, которое может привести к летальному исходу. Опасным последствием является флегмона шеи. Такое гнойное поражение не имеет четких границ, поэтому в короткие сроки распространяется и поражает новые участки шеи.
Как оказать первую помощь при удушье или стенозе гортани:
Справиться с последствиями гнойного ларингита крайне сложно, поэтому проще всего не допустить развитие патологии. Необходимо укреплять иммунитет, избегать переохлаждения. При появлении первых признаков инфекционного заболевания необходимо незамедлительно начать лечение. Врачи рекомендуют не пренебрегать госпитализацией, поскольку это может стать причиной развития непредвиденных осложнений.
Он зависит от наличия осложнений. При наличии крупных гнойников отказ от хирургического вмешательства может привести к сепсису и смерти.
источник
Как известно даже простудное заболевание может стать причиной развития тяжелых недугов. Гнойный ларингит – один из них. Важную роль играет вовремя начатое и правильное лечение.
Настоятельно рекомендуется не игнорировать данное заболевание, а чтобы предупредить его, стоит ознакомиться с особенностями этого недуга.
Ларингит гнойный – воспалительный процесс в горле, возникающий вследствие перенесенной простуды. Выступает в роли осложнения после таких заболеваний: коклюш, корь, скарлатина.
Хорошую почву для формирования ларингита образуют: пыльный и холодный воздух, вредные привычки (курение, алкоголь), переохлаждение.
Болезнь бывает двух видов:
- Катаральный ларингит (простой) – воспалительный процесс слизистой горла;
- Флегмонозный ларингит (гнойная форма) – недуг поражает мышцы, хрящи, связки, верхние слои глотки.
Итак, флегмонозная форма ларингита – гнойные образования и воспаления в горле, которые могут охватывать и более глубокие слои данного органа. Способна активно развиваться у молодежи (мужчины до 25 лет) и подростков.
Характеристика ларингита, по месту поражения гортани:
- Внутригортанный (возникает на внутренней части глотки);
- Внегортанный (появление гноя в окологортанном пространстве).
В большинстве случаев заболевание имеет начало в подголосовом либо вестибулярном отделе. Симптомы флегмонозного ларингита определяются появлением гноя, еще бывает распространенным (диффузным).
Когда воспалительный процесс обретает гнойную форму, то наблюдается его скопление в подслизистом слое. На таком этапе создается один или пару гнойников, вследствие того, что инфекционные очаги попадают в кровь и в лимфатические сосуды.
Допустимые версии развития ларингита: рассасывание инфильтрата; гнойный процесс переходит на надкостницу, выход патологии за область глотки, гной просачивается в шейную ткань.
Во избежание негативных последствий лечение, должно быть своевременным.
Флегмонозный ларингит вызван бактериальными инфекциями: веретенообразная палочка, кокковая флора, спирохета ротовой полости, синегнойная палочка, золотистый стафилококк, стрептококк.
Способы проникновения инфекции в слизистую оболочку глотки:
- травмы, возникшие в результате хирургии;
- осложнения после ликвидации опухолей;
- сепсис.
Воспаление, спровоцированное гноем, очень редко развивается дальше, только, если ему не сопутствуют:
- инфекционные заболевания (тиф, дифтерия);
- слабый иммунитет; переохлаждение;
- онкозаболевания;
- болезни крови.
Корь и скарлатина – причина прогрессирования заболевания в детском возрасте.
К причинам воспаления на голосовых связках можно отнести влияние раздражающих факторов – веществ имеющих механическое раздражение: дым, пыльный воздух, удобрения на основе порошка, цемент.
Флегмонозный ларингит в период своего развития проходит два этапа – инфильтрацию, продолжение, которой длится до четырех дней, и естественно нагноение. Болезнь быстро набирает обороты. У пациента высокая температура, красное горло и острая боль в нем, по этой причине происходит фактический отказ от приема пищи и жидкости, поскольку глотать невыносимо больно.
При ларингите температура может держаться длительный промежуток времени. Понижение будет после устранения гноя, потому что данные проявления имеют непосредственную связь с таким процессом как абсцесс надгортанника.
Если ларингит флегмонозный находится в стадии развития, он может сопровождаться признаками катарального вида:
- Дыхание становится тяжелым, потому что на поверхности слизистой оболочки есть отек;
- Одышка, которая присутствует на постоянной основе;
- Чувство комка в горле;
- Першение в горле и утрата голоса.
Гнойный налет наблюдается на задней стенке горла и дополняется воспаленными фолликулами и отеками на корне языка. Данные симптомы больной может сам заметить без помощи медиков, применив обычное зеркало.
Отметим, что могут наблюдаться приступы кашля. Сильнейшие боли заметны при поражении надгортанных складок и черпаловидных хрящей. О присутствии ларингита в подскладочном пространстве указывают шум при дыхании и хрип.
Поскольку ларингит обладает явными признаками, появление их тяжело не увидеть. Этот момент благоприятный в данном заболевании, так как с его помощью недуг диагностируется вовремя, благодаря этому риск осложнений сводится к минимуму.
Самым верным способом в максимально короткие сроки диагностировать флегмонозный ларингит является ларингоскопия. С ее помощью можно проследить все видоизменения и осложнения, возникшие в ходе заболевания.
Врач контролирует наличие отека на поверхности слизистой глотки и уровень ее покраснения. Как правило, на осмотре находят гнойник со стороны надгортанника, который на тот момент уплотнен, неподвижен, в редких случаях смещен.
Зоны образования гнойных масс обозначаются красными метками, заметен некроз на начальном этапе.
Отек глотки – знак диффузного ларингита. Ларингоскопия в результате разрыва абсцесса помогает обнаружить гнойный налет на горле.
Чтобы выявить возбудителя бактерии, которая спровоцировала инфекцию, исследуют экссудат. Для этого необходимо сдать общий анализ крови. С его помощью устанавливается глубина гнойного процесса.
С помощью мазка из глотки проходит дифференциация недуга с перихондритом и отеком. В тяжелых формах рекомендуют пройти МРТ, рентген либо УЗИ.
Флегмонозный ларингит лечится под наблюдением врача, причина в том, что заболевание тяжелое и при неправильном подходе могут быть смертельные случаи и осложнения.
Серьезность недуга кроется в мгновенном попадании инфекционных очагов в кровь, что способствует появлению большого количества гноя. В связи с этим пациент должен проходить лечение на стационаре. Предусмотрена определенная диета и постельный режим. Проходит консервативное лечение, в случае если абсцесс не успел, создастся.
- Голосовые связки не должны подвергаться нагрузке (запрещено говорить даже шепотом). Соблюдение данного пункта ускорит процесс выздоровления.
- Рекомендуется влажный воздух (увлажнитель, проветривание помещения).
- Обильное теплое питье (очищенная вода, чай на основе трав).
- Организму необходимо насыщение витаминами. Нельзя принимать пищу, раздражающую слизистую оболочку, газировка тоже под запретом. Еда только диетическая.
Прием антибиотиков – неотъемлемая часть лечения.
Ампициллин — антибиотик-пенициллин, который приостанавливает рост и размножение болезнетворных бактерий. Форма выпуска – порошок (для изготовления инъекций) и таблетки массой 250 мг. Дозировку и продолжительность курса приема расписывает врач (учитывая тяжесть заболевания).
Таблетки Ампициллина принимаются внутренне за 30 минут либо через 2 часа после еды. Курс лечения может длиться от 5 дней до 3-х недель и больше.
Типичная одноразовая детская (от 14 лет) доза и взрослая 250 – 1000 мг каждые 6 часов. Дозировку назначает врач.
Для применения этого антибиотика в форме порошка, больной должен сдать кожные пробы, для определения чувствительности к данному препарату.
Изготовление раствора делается перед его использованием. Полученный раствор необходимо сразу применить. Вводится внутривенно или внутримышечно. Дозировка для взрослого человека – 250 — 500 мг. 4 раза в день.
Амоксициллин — входит в пенициллиновую группу, имеет широкий спектр действия. Он разрушает жизнедеятельность таких бактерий: стафилококк и стрептококк. Препарат активно воздействует на стенки микробов. Антибиотик в организме человека под действием пенициллиназы разрушается. К сожалению, не все бактерии восприимчивы к данному препарату.
Дозировка для взрослых и детей от 12 лет – 500 мг три раза в день. В индивидуальных случаях дозировку назначает врач. Максимальная доза для взрослых – шесть грамм.
При появлении аллергии на пенициллиновые медикаменты, назначаются другие препараты. Все зависит от анализов на определение вида бактерий. Курс лечения антибиотиками длится не менее десяти дней.
Для обработки горла хорошо подходят растворы бензилпенициллин либо Протаргол. Можно применять препараты на основе масла, если гнойник еще не вскрыт. Они помогут убрать процесс раздражения в глотке. Диуретики используются, для того, чтобы вывести остатки лекарств.
Антигистаминные препараты будут уместны для снижения отека. Например — Супрастин.
Доктор может выписать лекарства для поддержки сердечной системы. Если больной страдает, от приступов удушья делается интубация трахеи. Наличие гнойников пагубно влияет на сроки выздоровления. Их ликвидируют с помощью хирурга.
Санация горла проводится с помощью таких растворов:
- Десертная ложка аира заливается горячей водой. Настаивается около пяти часов. Предусмотрены частые полоскания.
- Для раствора понадобится четыре ложки шелухи лука. Далее следует залить ее пол-литровой банкой кипятка. Настаивать пять часов.
- Сырой картофель измельчить в блендере. Полученный сок подходит для полоскания. Процедуру проводить несколько раз в день.
- Свеклу пропустить через мелкую терку. На пол – литра добавить чайную ложку уксуса.
Чтобы забыть про охриплость применяйте гоголь-моголь. Можно пропить травяные отвары на основе ромашки, шалфея, календулы.
Беременным стоит строго придерживаться назначений врача.
- При температуре, превышающей 38С, применяется Парацетомол в таблетках. Другие жаропонижающие могут негативно отразиться на состоянии плода, поскольку внедряются в кровеносную систему.
- Снять острую боль в горле помогут леденцы – Фарингосепт либо Лизобакт. Возможно использование аэрозоля – Тантум Верде.
- Для устранения кашля и улучшения отхаркивания подойдут: Мукалтин, Амбробене.
- Положительный результат дают ингаляции на основе: ромашки; ароматических масел; пищевой соды. После завершения процедур 60 минут нельзя есть и пить. Рекомендуется лечь на спину и прикрыть лицо полотенцем. Таким образом, увеличится процесс согревания.
Врачи женщинам в положении рекомендуют полоскания горла. Эти процедуры помогут избавиться от бактерий и повысить иммунную систему.
Список препаратов для санации горла: мирамистин (очистит слизистую); хлоргексидин (обладает регенерационным действием); хлорофиллипт (антибактериальный медикамент).
Во избежание ожогов слизистой растворы должны быть не горячими.
Антибиотики, важная часть терапии, позволяющая подавить бактериальную флору, снизить риск осложнений. В педиатрии чаще применяются следующие препараты:
Курс лечения может занять до 10-ти дней. В более тяжелых случаях, когда ребенок находится на стационарном лечении, все препараты вводят внутримышечно или внутривенно.
Как правило, народная методика нацелена на одоление признаков недуга. Для полоскания горла хорошо подходят травы, которые помогают отхаркиваться и выступают в роли антисептиков.
Мед помогает снять воспаление в горле. Чайную ложку меда растворить в стакане воды, остудить и применять три раза в день.
Неплохая методика для лечения ларингита – прогревание. Детям на спину кладут горчичники и делают ванны для ног на основе горчицы. На область шеи ставят компрессы.
С помощью данных процедур процесс выздоровления наступает быстро, симптоматика недуга приносит минимальный дискомфорт.
Помните! Народные средства – дополнение к основному лечению. Медикаментозная терапия обязательна.
Тяжело дать определенный ответ, по поводу инкубационного периода этой болезни. В основном длительность составляет от шести до пятнадцати дней (если возбудители – бактерии).
Спустя этот период у пациента проявляются начальные признаки заболевания. Верная диагностика и вовремя начатое лечение помогут справиться с болезнью за десять дней. Заканчивать прием лекарств после исчезновения симптомов запрещено. Рекомендованный курс лечения медикаментами — три недели. У детей ларингит лечится более быстро.
Флегмонозный ларингит относиться к тяжелым патологиям. Спустя пару дней после заболевания сердечно – сосудистая система ослабевает, формируется аспирационная и метастатическая пневмония, появляется абсцесс легкого. Такие осложнения опасны для жизни человека, даже при оперативном лечении.
Стеноз гортани – дополнительная причина смерти. При гнойном ларингите подвижность голосовых связок и черпаловидных хрящей сводится к минимуму, налегая на отек глотки, могут вызвать асфиксию.
Эпиглоттит – воспалительный процесс и отечность надгортанника. Такая форма ларингита – прямая угроза для жизни. Данная патология максимально быстро развивается и может закончиться удушьем.
Осложнения флегмонозного ларингита, которые влекут за собой распространение гнойных очагов: сепсис; медиастинит; тромбоз внутренней яремной вены; флегмона шеи.
Преодолеть последствия и признаки заболевания очень нелегко. Значительно легче не дать возможности для развития патологии.
Обязательно укрепляйте иммунную систему в весенне– зимний период, не переохлаждайтесь. При первых симптомах недуга, сразу обратитесь в больницу. Соблюдайте рекомендации врача. Если медики настаивают на госпитализации – соглашайтесь, чтобы снизить риск осложнений.
Берегите гортань от ожогов, повреждений и проникновения инородных тел.
источник
Острым ларингитом называют воспаление слизистой оболочки гортани длительностью до 7–10 дней. Если по истечении этого периода симптоматика заболевания все еще сохраняется, ларингит приобретает затяжной, а позднее – хронический характер течения.
Основными этиологическими факторами острого ларингита являются:
- вирусы (чаще – респираторные: грипп, парагрипп, аденовирус);
- бактерии (стрептококки, стафилококки, возбудители дифтерии и туберкулеза);
- термические и химические ожоги;
- травмы гортани.
Развитию болезни способствуют:
- местное и общее переохлаждение;
- неблагоприятные условия труда (сухой горячий воздух, загрязненность воздуха пылью и химикатами);
- аллергены различной природы – пищевые, химические, растительные;
- повышенные нагрузки на голосовой аппарат;
- очаги хронической инфекции (тонзиллит, синусит, фарингит);
- хронические нарушения носового дыхания (ринит, искривление перегородки носа);
- курение и прием алкоголя.
Ларингит инфекционной природы обычно диффузный, или разлитой, то есть в патологический процесс вовлекается слизистая всех отделов гортани. Другие, чаще неинфекционные причины, могут вызывать воспаление слизистой отдельных частей этого органа – надгортанника, голосовых складок, подскладочного пространства.
Кроме того, острый ларингит редко протекает изолированно – обычно наряду с воспалением гортани отмечается воспаление и других отделов дыхательных путей (носа, глотки, трахеи, реже – бронхов и легких).
Обычно заболевание начинается внезапно: на фоне, казалось бы, полного здоровья пациент чувствует общую слабость, утомляемость, становится раздражительным. Иногда повышается до субфебрильных цифр (38 °С) температура тела.
В области горла чувствуется дискомфорт, сухость и першение, некоторых больных не покидает ощущение инородного тела, кома в горле.
Больного беспокоит быстрая утомляемость голоса, изменение его тембра (становится более низким, грубым), охриплость вплоть до полного отсутствия звучности – афонии.
Появляется кашель. Сначала он сухой, приступообразный, мучительный, но при адекватном лечении быстро становится продуктивным – с отделением мокроты слизистого, реже слизисто-гнойного характера.
Наиболее частыми и грозными осложнениями данного заболевания являются:
- стеноз гортани;
- инфильтрация надгортанника;
- абсцедирование надгортанника.
Эти состояния несут угрозу жизни больного, поэтому требуют неотложной госпитализации его в стационар.
Диагноз острого ларингита устанавливается врачом-терапевтом или оториноларингологом (ЛОР-врачом) поликлиники на основании предъявляемых больным жалоб, данных анамнеза заболевания и жизни (заболел остро, имеют место регулярные голосовые нагрузки или же работа в запыленном помещении и т. д.) и данных осмотра гортани – ларингоскопии.
В зависимости от ларингоскопической картины врач может сделать вывод о том, какая форма острого ларингита у данного больного:
- отечность и покраснение (гиперемия) всей поверхности слизистой гортани говорит о диффузной форме острого ларингита;
- если признаки воспаления локализуются лишь в одном из отделов гортани – это ограниченная форма заболевания;
- помимо отека и гиперемии слизистой на ее поверхности могут визуализироваться расширенные кровеносные сосуды и слизистое или слизисто-гнойное отделяемое;
- точечные кровоизлияния в слизистую оболочку обычно наблюдаются при гриппе – это геморрагическая форма острого ларингита;
- беловато-желтые и белые налеты в гортани – признак фибринозного ларингита, серые или бурые налеты – признак дифтерии;
- сниженный тонус голосовых складок и покраснение их по периметру при отсутствии изменений в других областях гортани являются характерными признаками ларингита вследствие функциональной перегрузки голосового аппарата. Эта форма подтверждается анамнестическими данными – предшествующая болезни чрезмерная голосовая нагрузка.
Главным условием успешного лечения острого ларингита у взрослых и детей является соблюдение ими правил лечебно-охранительного режима:
- домашний или, при повышении температуры тела, постельный режим;
- временное освобождение от работы лиц с признаками интоксикации или без них (в случае, если трудовая деятельность человека связана с речью – актеры, преподаватели, дикторы, вокалисты, экскурсоводы и другие);
- частичный или по возможности полный голосовой покой;
- поддержание адекватного микроклимата в помещении, в котором находится больной (частое проветривание, температура воздуха 18–22°С, влажность – минимум 55%);
- отказ от активного и пассивного курения в течение всего периода болезни и на 7–10 дней после выздоровления (в идеале – навсегда).
Что касается питания больных острым ларингитом, им рекомендуется щадящая диета:
- исключение из рациона горячей, холодной, острой, раздражающей пищи;
- отказ от газированных, спиртных, холодных и горячих напитков;
- назначается обильное теплое питье: молоко с медом, щелочные минеральные воды («Поляна Квасова», боржоми).
Если имеет место острый ларингит вирусной природы (при ОРВИ), больному рекомендуется противовирусная терапия – Интерферон, Гропринозин, Анаферон, Амизон.
Дальнейшее медикаментозное лечение острого ларингита назначается в зависимости от имеющихся у конкретного больного симптомов:
- при боли и першении в горле – локально действующие противовоспалительные и противомикробные средства (спреи Тера-флю, Ингалипт, Гивалекс, Ангилекс или пастилки Стрепсилс, Трайсилс, Фарингосепт, Декатилен);
- при сухом приступообразном мучительном кашле – кодеинсодержащие противокашлевые препараты: Синекод;
- при сухом кашле – отхаркивающие препараты на растительной основе (Проспан – содержит экстракт плюща, Алтейка – содержит экстракт алтея, Гербион – содержит экстракт подорожника);
- при продуктивном кашле для разжижения мокроты – муколитики (препараты амброксола (Амбробене, Лазолван), ацетилцистеина (АЦЦ), карбоцистеина (Флюдитек);
- при подозрении на присоединение бактериальной инфекции может быть назначен антибактериальный препарат для местного применения – Биопарокс;
- в случае выраженного отека слизистой оболочки гортани – противоаллергические (антигистаминные) средства (лоратадин (Лорано), цетиризин (Цетрин, Зодак), L-цетиризин (Алерон));
- с целью улучшения работы иммунной системы могут быть назначены поливитамины (Алфавит, Мультитабс, Дуовит) и иммуномодулирующие препараты (экстракт эхинацеи, Рибомунил).
В случае когда эффекта от проводимой терапии нет или выделяющаяся мокрота приобретает гнойный характер, больному показана системная антибактериальная терапия. В амбулаторных условиях применяются лишь таблетированные формы антибиотиков, использование этих препаратов в форме инъекций или инфузий (капельниц) возможно лишь в условиях стационара, поскольку нередко случаются аллергические реакции на них. Препаратами выбора являются так называемые защищенные пенициллины – Аугментин, Амоксиклав, Флемоклав. При неэффективности препаратов первого ряда назначаются антибиотики группы респираторных фторхинолонов – Левофлоксацин, Моксифлоксацин.
Если терапия проводится в стационарных условиях, возможно проведение инстилляций – вливаний растворов противовоспалительных и антимикробных препаратов при помощи гортанного шприца в гортань.
Хорошо зарекомендовала себя и небулайзерная терапия – ингаляции лекарственных средств (щелочных минеральных вод, муколитиков, антимикробных и противовоспалительных препаратов) через специальное устройство – небулайзер.
В период, когда симптомы острого ларингита регрессируют, для более быстрого восстановления слизистой оболочки назначается физиотерапевтическое лечение – ДДТ на область гортани, электрофорез, УВЧ.
Меры первичной профилактики должны быть направлены на предотвращение развития заболевания, то есть:
- предупреждение контакта с инфекцией;
- лечение хронических очагов инфекции;
- отказ от курения;
- адекватные голосовые нагрузки;
- предупреждение травм и ожогов гортани.
Целью вторичной профилактики является предупреждение осложнений и хронизации воспалительного процесса – своевременное адекватное лечение острого ларингита.
Специфических профилактических мер не существует.
источник
Ларингит – заболевание, поражающее слизистую оболочку гортани: внутренние и наружные мышцы, голосовые связки и т.д. Диагностируется как самостоятельное заболевание и как симптом заболеваний, в том числе инфекционных – гриппа, ревматизма, подагры.
Развитию ларингита способствуют переохлаждение, активное использование связок, места хронического воспаления в организме (ринит, фарингит, тонзиллит). Виновники – условно-патогенные микроорганизмы S. pneumoniae, обитающие в дыхательных путях каждого человека, активизирующиеся при неблагоприятных условиях.
Отоларингологи, опираясь на ларингоскопическую картину заболевания, выделяют острую и хроническую формы. Жалобами при остром ларингите являются признаки фарингита (першение, сухость в глотке), осиплость голоса, а иногда и полная потеря. Эти симптомы обусловлены утолщением и покраснением голосовых связок. Выздоровление (при соответствующем лечении) наступает через 7-14 дней.
Хронический ларингит формируется на фоне рецидивирующих эпизодов острого ларингита, повторяющейся острой формы, при недолечивании, сопутствующей аллергии и наличии профессиональных вредностей. Стойкое течение наблюдается при болезнях легочной и сердечно-сосудистой систем. Выделяют следующие формы:
- Подскладочный – острая форма, именуемая в народе «ложный круп». Диагностируется у детей, гортань которых в силу возраста узкая. Проявляется ночными приступами удушья, которые длятся от нескольких минут до 30 мин.
- Подслизистый – инфекционное заболевание, вызванное вирусами, бактериями и грибками. Проявления сходны с ангиной небных миндалин.
- Флегмонозный – гнойная форма болезни, характеризующая болевой симптоматикой и высокой температурой тела. Опасен обезвоживанием из-за невозможности глотания и асфиксией.
- Катаральный – нетяжелая форма болезни без нарушения дыхания, проявляющаяся в хриплости голоса, першении, изменение тембра, при осмотре инструментами – умеренное покраснение и увеличение складок из-за отека.
- Гипертрофический – появление на гортани утолщений и наростов. Причинами охриплости и редкого кашля являются фиброзные узелки на складках, кисты и полипы складок, пахидермия – неполное смыкание связок, вызванное опухолевидным состоянием.
- Атрофический – сухость, прожилки крови в мокроте, истончение слизистой и связок, вызванные атрофическим ринофарингитом, отсутствием носового дыхания, вредными условиями труда. Встречается редко.
- Сифилитический – характеризуется формированием язвенных образований и бляшек, которые влияют на форму связок. Аналогичные рубцы бывают при сифилисе на 2 и 3 стадии.
Общее состояние больного может не ухудшаться, температура может быть нормальной или чуть выше 37. Горло при ларингите не болит! Общую симптоматику обеих форм можно представить следующим образом:
- Саднение в горле, першение, сухость.
- Изменение голоса (от осиплости до полной его потери).
- «Лающий», приступообразный кашель, который сопровождают тянущие боли.
- Боль при глотании (возникает из-за одновременного опущения надгортанника и прикрытием входа в гортань).
- Боль при фонации (процессе, который обеспечивает процесс говорения).
- Выделение при сильном кашле слюны с кровью (объясняется микротравмой слизистой и капилляров).
- Отек и приобретение слизистой гортани красного оттенка.
- Изменение толщины и строения голосовых связок.
- Увеличение лимфатических узлов (при флегмозной форме).
Необходимо понимать, что окончательный диагноз «ларингит» ставится на основе жалоб человека и результатов ларингоскопического исследования. Иногда требуется консультация гастроэнтеролога и других специалистов.
Причиной воспаления гортани может стать присутствие в организме разнообразной флоры: бактериальной, грибковой, вирусной и смешанной, нарушение механизмов иммунной защиты. Влияние оказывают и предрасполагающие факторы: нехватка витаминов, длительные голосовые нагрузки и злоупотребление табаком и алкоголем.
Причины развития ларингита можно подразделить на экзо- (воздействующие извне) и эндогенные (внутренние). Они разнообразны, но все связаны с состояние иммунитета человека. Перечислим некоторые из них:
- Физические воздействия . Это частый прием раздражающей слизистую гортани пищи – очень холодной/горячей, острой, пряной, дыхание ртом в холодную погоду, аномальные нагрузки – крик, вокал, долгие разговоры, вдыхание пыли и газов.
- Влияние бактериальной флоры и вирусов . Поражать слизистую гортани могут B- гемолитический стрептококк, Streptococcus pneumonia, вирусы кори, гриппа, адено- и коронавирусы, грибковая флора.
- Сбои иммунной системы . Редко клетки гортани подвергаются атаке собственных клеток иммунной системы. Так бывает при гранулематозе Вегенера, красной волчанке, полихондрите.
- Аллергия . Отек слизистой возможен из-за аллергической реакции при контакте человека с химическими порошками, дымом, продуктами, которые человеку неразрешено употреблять.
- Возрастная атрофия слизистой .
- Гастроэзофагальный рефлюкс . Слизистая повреждает кислым желудочным соком, попадающим из глотки и пищевода.
Кроме этого, острый ларингит может возникнуть в период полового созревания, когда происходит ломка голоса и при высоком уровне влажности на улице в жаркую погоду. Не исключены и механические причины – травмирование, ее ожог и т.д.
Своевременное лечение позволяет позабыть о нем спустя 10-14 дней. В этот период необходимо соблюдать важную лечебную меру – режим молчания. Его несоблюдение чревато затяжным течение болезни и трансформацией в хроническую форму.
При вовлечении в процесс воспаления ограниченного участка слизистой гортани достаточной является местная и небулайзерная терапия. Полоскания бесполезны, т.к. раствор не попадает на участки, расположенные ниже глотки. Антибиотиками лечат только ларингит, вызванный бактериями.
Приверженцы народной медицины борются с ларингитом при помощи растений, обладающих отхаркивающими свойствами. Из них готовят отвары и настойки, использующиеся для полоскания и ингаляций. Эффективны:
- Сырье аира . Применяют для полоскания после 5-часового настаивания в стакане кипятка сырья, взятого в количестве 2 ч.л.
- Свекольный сок . В 1 ст. сока добавляют 1 ч.л. уксуса и полощут горло до 6 раз в день.
- Отвар из белого изюма и лука . В заваренный изюм (на 2 ст.л. сушеного сырья 1 ст. воды) добавляют 1 ст.л. свежеотжатого лукового сока. Принимают по 2 ст.л. трижды в день.
- Ингаляции травяным настоем . В 200 мл. воды отдельно настаиваются листья шалфея (10 гр.), кора калины и трава зверобоя (по 5 гр.). Настои смешиваются, и в разовой дозе 50 мл. используются для ингаляций.
- Полоскания травяным сбором . Соединяют взятые по 1 ст.л. сырье золотого уса, листья мать-и-мачехи и цветки черной бузины, и из 1 ст.л. сбора готовят настой в 1 ст. горячей, но не кипящей воды. Спустя 25 мин. процеживают и полощут горло до 5 раз в день. Отвар должен быть свежим каждый день.
- Сок алоэ и мед . Соединяют 250 гр. сока и 80 г. жидкого меда, принимают по 1ч.л. трижды в день.
- Ванны с отваром ромашки и морской солью . Компоненты ванный в количестве 200 мл. отвара и 150 гр. соли добавляют в воду и дышать парами 15-20 мин. Помогает в начале болезни.
- Ингаляции чесноком . В 500 мл. кипятка добавляют сок из 2 зубчиков. Делают ингаляции при ларингите, вызванном бактериями и вирусами, трижды в день по 10-15 минут.
- Анис, мед и коньяк . Для быстрого восстановления голоса каждые 40 мин. принимают 1 ч.л. остуженную и процеженную смесь из заваренных в 1 ст. воды ½ ст. семян аниса (15 мин.), 2 ст.л. меда и 1 ст.л. коньяка.
Народные средства только дополняют лечение, назначение медиками. Прибегать к их использованию рекомендуется после консультации с доктором, ведь может развиться аллергическая реакция. Ингаляции паром опасны высоким риском ожога.
Перечень препаратов, используемых для лечения, внушителен. Назначают каждый из них с учетом формы ларингита, особенностей его течения и наличия сопутствующих факторов. Эффективность лечения повышается при комбинированном приеме лекарственных средств с ингаляциями. Для лечения могут применяться:
- Антисептики – Гексализ, Ингалипт, Фарингосепт, Ротокан. Снимают поспаление и ускоряют выздоровление.
- Препараты для внутригортанных вливаний – Диоксидин, Колларгол, Софрадекс. Попадая сразу в гортань, вещества, входящие в состав этих лекарств, снимают воспаление и отечность, прижигают певческие узелки, полипы и кисты, смягчают слизистую и способствуют ее регенерации.
- Антигистаминные препараты – Инспирол, Эреспал, Фенистил, Лоратадин, Эролин. Снимают и предупреждают развитие отека, облегчают лающий кашель, предупреждают стеноз гортани. Назначают при ларингите детям.
- Препараты для подавления кашлевого рефлекса – Либексин, Туссин плюс, Кофекс сироп, Синекод, Коделак Нео. Угнетают кашлевой центр в мозгу, останавливая ночные приступы кашля. Продаются по рецепту, т.к. при неразумном использовании могут приводить к остановке дыхания.
- Антибиотики – Азитрал, Амоксициллин, Цефтриаксон, Ципрофлоксацин, Сумамед, Амписид, Флуимуцил (антибиотик+ муколитик). Назначаются при стойком воспалении с присоединением гнойного отделяемого с учетом возможного возбудителя.
- Муколитики – N- ацетилцистеин, Мукалтин, Пертуссин, Флуимуцил, Трипсин, Химотрипсин. Уменьшают вязкость мокроты, оказывают противовоспалительное и антиоксидантное действие.
- Комбинированные средства с противовоспалительными компонентами – ИРС-19, биопарокс. Используются для орошения и ингаляций.
- Иммуннотропные препараты – Интерферон, Лизобакт, Бронхомунал. Для активизации защитных сил организма.
При стойком течении болезни медикаментозная терапия дополняется физиопроцедурами – фонофорезом, магнитотерапией и ларингиальным электрофорезом. Они улучшают кровоснабжение, активизируют иммунитет и снимают воспаление.
Лечение может носить консервативный и хирургический характер. Его назначает ЛОР учитывая причину болезни, ее симптоматику и форму. Так, острый ларингит достаточно купировать и информировать о мерах предупреждения.
Хронический необходимо длительно, если не постоянно, лечить, ведь на слизистой уже развивается дистрофический процесс и связки начинают деформироваться. Местного лечения может быть уже недостаточно, и тогда доктора прибегают к консервативному.
Лечение острой формы направлено на устранение проявлений заболевания и тех факторов, которые могут его провоцировать: кашля, осиплости, отека, температуры, курение. Кроме голосового покоя (лучше тихо говорить, чем шептать) и диеты может быть рекомендовано:
- Симптоматическое лечение – прием муколитиков, противовоспалительных и антибактериальных средств в виде таблеток, аэрозолей, спреев, сиропов.
- Физиопроцедуры – УВЧ, электрофорез.
- Внутригортанные вливания растворов антибиотиков, гидрокортизона.
- Отвлекающие процедуры – горчичники на икры, теплые ножные ванны.
При ларингите нельзя одновременно принимать препараты от кашля и для разжижения мокроты. Тандем способствует застою мокроты, что участит приступы кашля и спровоцировать осложнения в виде пневмонии и бронхита.
Хронические формы требуют интенсивной терапии препаратами широкого спектра действия. Причем важным является не только снятие воспаления, но и восстановление дыхания. Выход – консервативное и хирургическое лечение.
- Ингаляции глюкокортикоидами и симпатомиметиками. Внутригортанные вливания могут раздражать и без того воспаленную слизистую. При обострении лекарства вводят непосредственно в место воспаления при помощи компрессионных ингаляторов.
- Прием противовоспалительных препаратов, утилизирующих продукты воспаления и восстанавливающих микроциркуляцию. Так, прием Флогэнзима способствует регрессу гиперпластического ларингита.
- Прием антибиотиков и гормонов.
- Физиотерапия. При гиперпластическом ларингите противопоказана, т.к. эта форма может предшествовать раковому заболеванию.
- Прижигание и вырезание хирургом чрезмерно увеличенной слизистой.
- Хирургическое вмешательство в случае абсцесса.
Две разновидности – гиперпластический и атрофический считаются предраковыми заболеваниями. Даже при отсутствии жалоб необходимо дважды в год обращаться в ЛОРу и проходить несколько диагностических исследований.
Главная мера профилактики ларингита – закаливающие процедуры. Они должны начинаться в младенчества, с обтирания прохладной водой. Закаливание поможет организму сопротивляться натиску вирусов и инфекций, выдерживать неблагоприятные погодные и профессиональные условия.
К профилактическим мероприятиям относят:
- Адекватное лечение простуды и вирусных заболеваний;
- Отказ от спиртного и курения;
- Правильно питание (рациональное, отказ от острой и пряной пищи, контроль за ее температурой);
- Использование респиратора при работе с парами, газами и вредными веществами;
- Соблюдение голосового режима;
- Увлажнение воздуха в квартире;
- Выполнение упражнений для голосовых связок.
Регулярное посещение ЛОР-врача или фониатра необходимо всем, кто перенес ларингит. Специалисты объяснят, как сберечь голос и не допустить развития стеноза гортани, опухолевых образований на фоне воспаления.
источник