Родители малышей часто сталкиваются с различными заболеваниями крох, которые могут нанести серьезный вред здоровью. Такой болезнью является ларингит, который характеризуется воспалительным процессом в оболочках гортани и голосовых связок. Для взрослого человека ларингит опасности для жизни не несет, сопровождается лишь болью в горле, общим недомоганием, охриплостью или полной потерей голоса на время.
Но для детей болезнь является более страшной из-за особенностей строения гортани. Ее ткани очень податливы в детском возрасте, поэтому просвет гортани при ларингите сильно сужается, не давая ребенку свободно дышать. В возрасте от двух до трех лет ларингит протекает сложнее и может обернуться настоящей трагедией. Опасен для детей острый ларингит, при котором у ребенка может возникнуть стеноз гортани или по-другому ложный круп.
Иногда случается так, что днем ребенок весел и здоров, а ночью вдруг заходится в приступе кашля. Родители впадают в панику, малыш также не понимает, что с ним происходит, почему вдруг ему стало сложно дышать. Скорее всего, речь идет о стенозирующем ларингите. Необходимо знать, как оказывается первая помощь при ларингите, как спасти кроху при таком заболевании.
Ложный круп или стенозирующий ларингит – это заболевание, которое определяется как воспаление в трахее и гортани, вызываемое вирусами скарлатины, кори, коклюша, аденовирусами и риновирусами. Оно диагностируется в основном у детей, начиная с полугода. У малышей до 6 месяцев такое заболевание, как ложный круп, не встречается.
Развитие заболевания обусловлено особенностями строения дыхательных путей у детей. Гортань у них имеет маленький диаметр, и мышцы вокруг голосовых связок быстро возбуждаются, что ведет к перекрытию голосовой щели. В слизистой оболочке гортани очень много лимфатической ткани, большое количество рыхлой клетчатки, которая способствует появлению отечности.
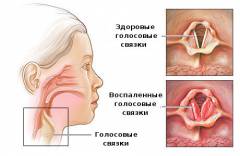
При ларингите вирусы атакуют поверхность гортани и провоцируют ее воспаление. Рефлекторно спазмируется зона голосовой щели и ее просвет сужается. У малыша до трехлетнего возраста дыхательная система еще не сформировалась до конца и поэтому она не справляется с некоторыми функциями в полном объеме. При попадании вирусов или аллергенов в носоглотку часть из них может проникнуть дальше к гортани, провоцируя отек ее слизистой. Просвет гортани становится уже, ребенок хрипит и задыхается. Это его пугает, он начинает кричать и плакать, что еще больше провоцирует развитие отека. Наличие «лающего» кашля, хрипов и свиста, западение межреберных пространств при вдохе, посинение носогубного треугольника свидетельствуют о тяжести состояния ребенка.
В основном риску развития заболевания подвержены дети-аллергики, которые остро реагируют на токсины, выделяемые вирусом, а это приводит к отеку гортани. Стенозирующий ларингит считается для ребенка самой тяжелой формой болезни.
Приступ ларингита или ложного крупа случаются чаще всего по ночам, и они носят внезапный характер. В основном еще вечером можно увидеть первые тревожные звоночки. Это небольшие хрипы при дыхании, апатия к вечеру и частые ворочания во сне ночью. Но такие симптомы редко вызывают беспокойство у родителей, если ребенок здоров. Какой малыш не устает к вечеру, не ворочается ночью? Но вот кроха начинает ночью задыхаться и заходится «лающим» кашлем и часто родители не знают, что делать.
Заболевание начинается именно с сухого, «лающего» кашля, так как отек гортани уже начался и ребенку становится трудно дышать. Он дышит все чаще. Так в 2-5 возрасте при норме 25-30 вдохов в минуту ребенок делает 50. Кашель становится все более грубым. Малыш начинает беспокоиться, крылья носа раздуваются. Кожа бледнеет, а носогубный треугольник становится синюшным. Такие симптомы сопровождают ребенка во сне. В таком случае малыша необходимо поднять в вертикальное положение и начинать оказывать первую помощь. В противном случае он может впасть в бессознательное состояние, наступит удушье и возможен летальный исход.
Приступы удушья у детей случаются чаще всего ночью. Это обусловлено тем, что отек быстрей распространяется при нахождении тканей носоглотки в покое. Чаще всего ребенок ложится спать абсолютно здоровым, а ночью его настигает удушье и приходится вызывать медиков. Родители должны знать, как действовать при приступах удушья и делать это как можно быстрей, чтобы не довести дело до трагедии. Первым делом следует вызвать бригаду медиков, не откладывая это дело не на секунду. В ожидании медиков нельзя сидеть, сложа руки, нужно срочно предпринимать следующие действия:
- Ребенка необходимо поднять в вертикальное положение или подложить под голову и плечи высокую подушку, чтобы он находился в полусидячем положении. Так ему станет легче дышать.
- Если малыш перестает дышать, следует кончиком черенка ложки нажать на корень языка, чтобы вызвать рвотный рефлекс. Рвотный центр расположен рядом с дыхательным, и при возбуждении одного приходит в тонус и другой.
- Ребенка следует освободить от одежды, стесняющей грудную клетку.
- Увлажнить воздух в квартире. Сухой и пыльный воздух еще больше усугубляет ситуацию, пересушивая слизистую оболочку гортани. Если есть специальные увлажнители, то следует их включить. Если таковых не имеется, то следует малыша отнести в ванную комнату, где включить все краны с горячей водой или наполнить комнату паром, просто нагревая воду на плите. Важно, чтобы воздух был максимально увлажнен. Можно развесить на батареи сырое белье. Если имеется ингалятор или небулайзер, то срочно провести ингаляцию, добавив в ингалятор раствор чайной ложки в литре минеральной воды. При легких приступах малышу становится легче дышать уже после содовой ингаляции, которая расслабляет мышцы гортани, помогает снять отек и покраснение.
- При отсутствии повышенной температуры нужно делать ножные и ручные ванночки. Также приложить к икроножным мышцам горчичники, чтобы кровь отхлынула от горла, позволяя малышу свободно дышать.
- Кроху необходимо отвлечь. Можно включить ему телевизор или постараться поиграть в игрушки.
- При выделениях из носа следует закапать Тизин, Риназолин или другие капли.
- При наличии высокой температуры ингаляции и ванны противопоказаны, поэтому следует дать жаропонижающее средство и поить ребенка щелочной минеральной водой, подогретой до комнатной температуры.
- Если отек вызван аллергией, необходимо дать крохе антигистаминные препараты.
Ни в коем случае не нужно паниковать! Состояние родителей быстро передается ребенку, и он также запаникует, что ухудшит его состояние.
Когда прибудут медицинские работники, все лечение будет осуществляться ими. Они посоветуют родителям, как в дальнейшем справляться с такой проблемой, если приступы удушья будут повторяться. Скорей всего малыша положат в стационар для наблюдения и принятия решения об адекватном лечении.
Ларингит довольно часто поражает детей, поэтому всем молодым родителям следует знать, как справляться с приступами удушья у малыша. В таком случае в критической ситуации, когда ребенок задыхается, они всегда смогут оказать ему первую помощь до приезда бригады медиков.
источник
Ларингит, его причины и виды
Ларингит – это воспаление гортани и голосовых связок. Ларингит может быть острым и хроническим.
Острый ларингит возникает чаще всего на фоне общего переохлаждения с ослаблением организма и присоединением бактериальной или вирусной инфекции. Причиной могут быть также травмы, ожоги. Предрасполагающими факторами являются запыленность помещений, горячий сухой воздух, перенапряжение голоса, наличие хронических очагов воспаления в носоглотке, нарушения носового дыхания.
Хронический ларингит чаще всего развивается на фоне часто повторяющихся и не долеченных острых заболеваний, хронических очагов воспаления дыхательных путей, аллергических процессов, а также профессиональных вредностей (химических раздражающих веществ, пыли, перенапряжения голоса и т.д).
Как протекает острый ларингит
Острый ларингит обычно начинается на фоне вирусной инфекции. Вначале появляются сухость в горле, першение, сухой кашель. Затем голос становится грубым, охрипшим, иногда пропадает совсем. Голосовые связки приобретают форму толстых покрасневших валиков. Заболевание длится около недели, но при постоянном нарушении голосового режима и неправильном лечении может перейти в хроническую форму.
У детей раннего возраста ларингит может протекать тяжело, так как они имеют меньший просвет дыхательных путей, что предрасполагает к возникновению такого осложнения, как острый стеноз (сужение) гортани или ложный круп. При этом у ребенка появляется признаки расстройства дыхания, т.е. он начинает задыхаться. У некоторых детей есть четкая семейная предрасположенность, а также склонность к повторным заболеваниям.
Как протекает ложный круп
На фоне простудного заболевания у ребенка (чаще от 2 до 5 лет) может начаться острый отек тканей в области голосовой щели. Голосовая щель суживается и почти не пропускает воздуха. При этом у ребенка появляется умеренно выраженный «лающий» звонкий кашель, нарастающая одышка с затрудненным вдохом, у ребенка раздуваются крылья носа, становятся заметными втяжения межреберных промежутков при дыхании. Ребенок предпочитает сидеть в кровати или находиться в вертикальном положении. В дальнейшем возникает сначала возбуждение с криком, а затем резкая слабость, на фоне которой ребенок может погибнуть. Чаще такое явление возникают ночью, длится недолго, но затем может неоднократно повторяться. Развитию ложного крупа могут способствовать загрязнённый сухой воздух, табачный дым, резкие изменения погоды.
Признаки хронического ларингита
Хронический ларингит формируется медленно и разделяется на катаральную, гипертрофическую и атрофическую формы. Иногда одна из форм переходит в другую.
При катаральной форме наблюдается покраснение и утолщение слизистой оболочки гортани и голосовых связок. Появляется сухость, першение, ощущение инородного тела в гортани, кашель, голос приобретает охриплость.
Гипертрофическая форма хронического ларингита может возникнуть из катаральной, но может развиться самостоятельно. Возникает разрастание слизистой оболочки гортани, наиболее выраженные в области голосовых складок. Гортань покрыта вязкой слизью в связи с нарушением функции желез слизистой оболочки гортани.
При атрофической форме заболевания основными симптомами являются сухость, першение, ощущение инородного тела в горле, кашель с трудно отходящей мокротой. При этой форме ларингита происходит истончение слизистой оболочки гортани.
Лечение ларингита
Острый ларингит лечится обильным щелочным питьем, горячими ножными ваннами, противовоспалительными лекарственными препаратами (например, антибиотиками – по назначению врача). Назначаются препараты, снимающие отек тканей (антигистаминные препараты, например, димедрол, супрастин). Возможно присоединение физиотерапевтических процедур (ингаляции). Пациентам рекомендуется соблюдать голосовой режим (не напрягать голос) и диету (исключить острые блюда)
Лечение хронического ларингита более сложно. Назначается общеукрепляющее лечение, местное лечение и физиотерапевтические процедуры. Местное лечение предусматривает вливание в гортань различных лекарственных препаратов, а также смазывание ими ее слизистой оболочки.
Первая помощь при ложном крупе
Если у вашего ребенка появился «лающий» кашель и он начал задыхаться, то нужно немедленно вызвать скорую помощь, а самим сделать следующее:
– придать ребенку полусидячее положение;
– открыть форточку, освободить грудную клетку от стягивающей одежды;
– сделать щелочную ингаляцию (подышать над паром – 1 столовая ложки соды на 1 литр воды);
– поставить ножки ребенка в максимально теплую воду (кровь отхлынет от воспаленной гортани и прихлынет к ногам, отек снимется – отвлекающая процедура).
источник
Когда вдруг начинается ларингит, задыхаюсь очень часто. Такие жалобы ЛОР-врач слышит нередко. Ложный круп, ларинготрахеит — иные названия распространенной патологии. Такое состояние опасно при беременности. Что делать при ларингите?
Почему нарушается движение воздуха? Возникновению патологии способствуют различные факторы:
- Фоновым состоянием для развития ларинготрахеита является хроническая инфекция носоглотки и глотки либо аллергизация. Обычно такие заболевания протекают в рецидивирующей либо скрытной форме. Нередко на фоне этих недугов возникает приступ удушья.
- Предпосылкой ложного крупа являются анатомические особенности ребенка до 6 лет. Для них характерна узость дыхательных путей, их рыхлая структура. Такие ткани легко отекают, поэтому в горизонтальном положении, когда усиливается прилив крови, происходит просачивание жидкости сквозь сосудистые стенки. Рыхлая ткань подскладочного отдела набухает, увеличивается в размерах и сужает просвет гортани.
- Действие блуждающего нерва, который активизируется во время сна, усугубляет ситуацию. Эта пара черепных нервов усиливает секрецию жидкости в период активности, поэтому ложный круп чаще развивается в сонном состоянии человека.
Ложный круп, ларингит — это острое респираторное заболевание, вызванное инфекцией бактериального характера либо вирусного. В результате внедрения инфекции в организм на фоне уже существующей патологии развивается это тяжелое состояние. Возникает отек слизистой. У детей младше 6 лет это происходит очень быстро. Как начинается сильный приступ удушья при ларингите? Это происходит на фоне полного благополучия. Ребенок еще вечером чувствовал себя хорошо. Посреди ночи малыш просыпается с чувством сильного страха, который возникает из-за стеноза гортани — удушья. Заболевание развивается стремительно. Ребенок постарше может сказать: «Задыхаюсь».
Промежуток между вдохом и выдохом удлиняется. Визуально заметно, что малышу тяжело дышать. У него втянуты межреберные промежутки, яремные ямки, живот под ребрами, поскольку ребенок работает всеми мышцами, пытаясь вдохнуть и выдохнуть. Это тяжелое состояние сопровождается повышенной секрецией слизи. Проход для воздуха в гортани закрывается вследствие отека. На расстоянии становится слышным тяжелое дыхание.
Возникает гиперреактивность бронхов, поэтому дыхательные пути сужаются. Воздух в легкие не проходит, поскольку нарушается его движение. Ребенок начинает задыхаться. Возникает удушье. Это сопровождается грубым кашлем, поскольку организм пытается вывести мокроту, которая заполняет дыхательные пути.

Больному тяжело говорить. Падает сердечная деятельность. Малыш мечется в кровати, синеет и быстро слабеет. Можно ли задохнуться во время приступа удушья? Это состояние требует экстренной помощи. Возникает угроза летального исхода при отсутствии своевременной грамотной помощи больному.

Необходимо опустить ноги в горячую воду. Затем нужно приготовить подогретое молоко либо минеральную воду в теплом виде. Эти напитки принимают внутрь. Они хорошо снимают симптомы ложного крупа. Необходимо дать антигистаминное средство. Хорошо помогают горчичники либо банки, поставленные на грудь. Влажный теплый воздух в ванной комнате улучшает дыхание. Чтобы остановить приступ удушья, можно ложкой надавить на корень языка или коснуться задней стенки глотки. Это спровоцирует рвотный рефлекс.
При ложном крупе бактериального характера:
- Если тяжело дышит ребенок, важно убрать причину, связанную с проникновением бактерий. Справиться с этим заболеванием позволяют антибиотики.
- При ларингите они снимают воспаление, спазм и отек. Состояние больного начинает резко улучшаться.
Видео о помощи при ларингите:
При патологии вирусного генеза:
- Следует снимать воспаление бронхов и гортани. С этой целью важно создать повышенную влажность в помещении, поскольку слизистые должны быть увлажнены. Тогда мокрота будет отходить лучше и больше.
- С успехом применяются небулайзеры компрессорного типа. С их помощью можно доставить до гортани, бронхов, трахеи необходимые лекарства. При тяжелых случаях применяются гормональные ингаляции, поскольку гормоны мгновенно снимают отек и воспаление, облегчают тяжелое состояние больного. Приступ быстро пройдет.
В обоих случаях применяется симптоматическое лечение. Если есть высокая температура, с помощью лекарств ее понижают, однако врачи не рекомендуют применять анальгин.
Если ребенок здоровый, не имеет хронического воспаления в носоглотке, у него никогда не будет ложного крупа. Требуется укреплять иммунитет малыша.
При первых признаках удушья необходимо обращаться к медикам за экстренной помощью.
источник

Часто ларингит — воспаление голосовых связок, провоцируемое вирусами или бактериями — у малышей принимает обструктивную форму. Она опасна тем, что вызывает смыкание отечных голосовых связок и страшные приступы асфиксии и удушья. Чтобы понять, как снять приступ ларингита у ребенка, необходимо знать причины, провоцирующие болезнь. К ним относятся:
- вирусные патогены — если малыш перенес ларингит больше 1-2 раз в год, чаще всего он имеет вирусное происхождение. Малыши, регулярно болеющие заболеваниями рото- и носоглотки, состоят в “группе риска” ларингита;
- аллергическое воздействие — провокаторами выступают как продукты, так и внешние раздражители (тополиный пух, амброзия, шерсть животных, домашняя пыль);
- бактериальные и грибковые микроорганизмы;
- конституционные особенности детского организма — склонность слизистых покровов к гиперемии у детей выражена сильнее, чему взрослых, а неоднородность самих покровов способствует быстрому распространению болезни;
- несовершенство нервной системы — стресс, психологическое давление или страх вызывают спазм, перекрывающий дыхание;
- использование средств орошения носоглотки — попадая на заднюю стенку гортани, лекарственные препараты вызывают приступ кашля при ларингите;
- холодные напитки, глубокие вдохи холодного воздуха, переохлаждение организма.
Неопытные родители пугаются клинической картины, которую они наблюдают у ребенка при приступе ларингита. Во-первых в ситуации нельзя паниковать, а во-вторых, необходимо точно представлять, с каким заболеванием они столкнулись, ведь заболевания ЛОР-органов имеют идентичные симптомы. Чтобы решить, что делать с приступом ларингита и одышкой, определим, какие симптомы свидетельствуют про начало болезни.
“Лающий” кашель и приступ удушья при ларингите случается у дитя ночью и неожиданно. Эти симптомы принято считать за главные проявления ларингита. Но если проанализировать 1-2 предшествующих дня, то родители заметят нетипичные признаки, которые и являются первыми симптомами болезни:
- слабые хрипы в голосе при дыхании;
- нехарактерная вялость и усталость к концу дня;
- беспокойный сон;
Если эти признаки предшествовали приступу ночного удушья, у детей диагностируют начало развития ларингита. К этому моменту отек мягкий тканей гортани и воспаление голосовых связок смыкают просвет — малыш начинает задыхаться и кашлять с “лающими” интонациями. Потребность в кислороде возрастает из-за объективной нехватки, дыхание малыша становится частым (ускоряется в 2 раза), повышается до субфебрильной температура. Интенсивность кашля увеличивается, дитя не может прокашляться, от чего становится беспокойным, плаксивым. Кожные покровы бледнеют, в области носа приобретают синеватый оттенок. У детей 2-5 лет приступ ларингита может происходить в спящем состоянии, но чаще малыш просыпается от надрывного кашля, который переходит в асфиксию.
Итак, у больного ларингит, если наблюдается комплекс симптомов:
- хрипы в голосе и его изменение — указывают на гиперемию тканей гортани, голосовых связок и смыканию просвета гортани;
- постоянное сухое непродуктивное покашливание, усиливающееся к вечеру и не дающее заснуть;
- ощущение жара и першения в горле, незначительная боль, которая становится сильней при глотании пищи;
- повышение температуры до 38-39,5 градусов; в случае вирусного ларингита — до 40 градусов;
- частое дыхание и одышка;
- вялость, раздражительность, отказ от еды.
Если родители имеют представление, что делать, если ребенок задыхается при ларингите, вовремя начали манипуляции — приступ завершается так же быстро, как и начался. На утро он будет раздраженным и охрипшим, но его детская активность будет на обычном уровне. Приступ кашля при ларингите может повториться к вечеру следующих дней, но это не означает, что каждую ночь дитя будет переживать мучительное удушье. У некоторых детей патология происходит несколько раз в жизни, но если тяжело дышать малышу от ларингита аллергического происхождения, приступы будут следовать при каждом контакте с провокатором.
Выделяют 4 степени тяжести ларингита:
- первая: сужение просвета в гортани маленькое, пока дитя не активно — дыхание стабильное и непрерывное; хрипы проступают при усилении физической активности;
- вторая: учащение дыхания, одышка, скорость сердечных сокращений увеличивается, при дыхании заметно втягивание межреберных промежутков и области живота;
- третья: щель смыкается значительно, проблемы с дыханием наблюдаются как при нагрузках, так и в состоянии покоя; при несвоевременной помощи в этой стадии ларингита ребенок может задохнуться;
- четвертая: самая тяжелая и критическая ситуация, при которой полностью прекращается дыхание из-за 100% смыкания просвета в гортани; требует срочной госпитализации и интубации.
Ларингит — болезнь распространенная у малышей и младших школьников, потому родители должны быть готовы быстро провести нужные манипуляции в случае приступа. Если приступ ларингита у ребенка случился ночью — следует успокоить малыша, поскольку волнение и стресс сами по себе являются провокаторами асфиксии. Дальше — следовать инструкциям:
- придать телу больного вертикальное положение с помощью подушек и одеял, тем самым облегчить дыхание; рекомендовано снять с малыша вещи, ограничивающие диафрагму; если он в состоянии стоять на ногах, рекомендуют поводить его по комнате для восстановления дыхания и успокоения;
- если наблюдается стойкое удушье, ввести чистую ложку в рот и надавить на основание языка (как это делается для вызова рвотного рефлекса); смысл манипуляции состоит в том, что рвотный центр находится в соседстве с дыхательным и возбуждение одного приводит к активации второго;
- обеспечить интенсивное увлажнение воздуха в комнате: для этого применяют заводские увлажнители, но если таковых дома нет, рекомендовано перенести малыша в ванну, предварительно открыв кран горячей воды на полную мощность и закрыв дверь. Добиться эффекта увлажнения можно путем нагревания обычной воды на газовой плите до состояния пара, в зимний период помогает развешивание на батареях отопления мокрых полотенец, экстренная влажная уборка, размещение в комнате у батарей мисок с водой; необходимая влажность — не менее 60%;
- при нормальной температуре помогают ножные ванны и горчичные аппликации на икры: процедуры провоцируют отток крови в нижнюю часть тела и облегчает дыхание;
- если в доме имеется небулайзер — сделать срочную ингаляцию с применением эфирных масел лекарственных растений, физраствора, препаратами Беродурал или Нафтизин ;
- при повышенной температуре ингаляции и горячие ванны противопоказаны, применимы жаропонижающие препараты Нурофен, Парацетамол в дозировке, допустимой при возрасте больного;
- приступ кашля при ларингите снимают как рассасывающимися таблетками (Стрепсилс, Фарингосепт), так и аэрозолями и сиропами (Алтейка, Гербион, Бронхомунал). Первые снимают першение в горле, вторые применимы при продуктивном кашле
- обеспечить обильное щелочное питье — Боржоми, содовая, отвар ромашки — подогретые до комнатной температуры. Не допустимо применение при приступе ларингита молока с медом, сока, кофе, поскольку компоненты питья являются аллергенами и могут провоцировать ухудшение состояния;
- если приступ носит аллергический характер — дать больному антигистаминный препарат типа Зодака, Парлазина, Лоратадина, чтобы снять гиперемию слизистого покрова и улучшить ротовое дыхание;
Когда заболевание проходит в легкой форме, описанной первой помощи при приступе ларингита у ребенка будет достаточно, чтобы он успокоился, заснул, а на утро чувствовал себя добрым и веселым. Но не всегда приступ можно купировать самостоятельно, особенно если речь идет про 3 и 4 степень тяжести ларингита. Здесь следует вызвать неотложную помощь, которая определит степень угрозы и решит, нуждается пациент в госпитализации или нет.
На сегодня не существует конкретного препарата, способного купировать все проявления заболевания. Для успешного лечения применяется комплекс медикаментозных и терапевтических предписаний в зависимости от состояния пациента. Если диагностирована 1 и 2 стадия ларингита — лечение происходит в домашних условиях, в 3 и 4 стадии рекомендована госпитализация.
Средства, предписываемые отоларингологами детям при ларингите, делят на 6 категорий:
- снимающие гиперемию слизистых покровов (антигистамины) в виде таблеток (Цетрин, Парлазин, Тавегил), при необходимости — внутримышечные инъекции преднизолона или Эуфиллина;
- устраняющие неприятные ощущения в гортани — рассасывающиеся таблетки Линкас, Травесил, Фарингосепт, Септолете);
- эффективно борющиеся с мокротой (муколитики) — Алтейка, Бронхосан, Гербион, и снижающие кашлевой синдром — Либексин, Синекод;
- нормализирующие температуру (жаропонижающие), применяются при повышении температуры до субфебрильной — Панадол, Ибупрофен, Эффералган;
- физиотерапевтические, проводятся в стационаре при тяжелой форме заболевания или в качестве профилактических мер — УФО, электрофорез, терапия микроволнами;
- препараты для полоскания горла — физраствор, Эвкаром, Нафтизин.
Что делать, если приступ ларингита у ребенка вызван бактериальным патогеном? ЛОР-специалисты назначают антибиотики широкого спектра действия Супракс, Амоксициллин, Азицин в целях обезопасить малыша от осложнений. Если болезнь спровоцирована вирусом — применение антибиотиков неоправданно.
Первая степень тяжести ларингита излечивается без госпитализации. Принципы терапии сводятся к следующим:
- покой и отсутствие внешних раздражителей у пациента;
- ингаляции с применением небулайзера (эффективные растворы — минеральная вода, раствор Эуфиллина) — 2-3 ингаляции в день;
- таблетки, снимающие раздражение в горле (Стрепсилс, Септолете) — не более 4-6 штук в сутки;
- регулярное пребывание на свежем воздухе.
Эффективно снимает отек слизистой преднизолон. Но отоларингологи с опаской прописывают это гормональное средство в 1-й стадии ларингита, поскольку наряду с быстрой результативностью препарат имеет серьезные побочные проявления.
Ларингит 2-3 степени тяжести не лечится дома по причине прогрессирующего перехода в 4-ю стадию и осложнений. Рекомендована госпитализация и наблюдение специалистов.Терапия состоит из:
- ингаляций с преднизолоном и эуфиллином, при необходимости препараты вводятся внутримышечно или внутривенно через капельницу;
- жаропонижающие средства в случае пиретической температуры;
- противовоспалительный протокол лекарствами Орасепт, Гексорал, Граммицидин;
- таблетки от першения в горле — Септефрил, Кармолис, Гомеовокс;
Дети до 3-х лет госпитализируются вместе с матерью.
Самой тяжелой формой ларингита является четвертая, при ней голосовая щель смыкается полностью и дыхание прекращается. Госпитализация незамедлительна, домашние методы помощи неэффективны, т.к. для восстановления дыхания необходима трахеотомия.
После проведения реанимационных манипуляций в больнице, сводящихся к надрезу трахеи и введение в него трахеосомы, назначают такой протокол лечения:
- антибиотики пенициллиновой и цефалоспориновой группы (Аугментин, Биопарокс, Цефалексин); при правильно подобранном препарате положительная динамика заметна с 3-4 дня терапии;
- ингаляции растворами муколитиков (Муколван, Амброксол), антигистаминными гормональными препаратами (Пульмикорт, Преднизолон), щелочными растворами (сода, физраствор), антисептиками (Мирамистин, Фурациллин);
- жаропонижающие препараты согласно возрасту;
- физиопроцедуры (инфракрасная лампа, волновая терапия).
По прохождению протокола лечения трахеосому удаляют и дитя начинает дышать самостоятельно.
Приступы ларингита преследуют малыша до 5-6 лет, пока окончательно сформируется слизистый покров гортани и дыхательная система. Чем старше становится малыш, тем стремительней снижается риск повторения приступа.
Не вовремя замеченная патология или некорректно подобранный протокол терапии приводят к серьезным осложнениям ларингита у малышей:
- переход болезни в хроническую форму;
- смыкание просвета гортани (стеноз) и развитие дефекта дыхания;
- патология голосовых связок вплоть до полной афонии;
- воспалительные процессы в грудной области;
- сепсис и флегмоны;
- полипы и иные новообразования разного характера на слизистых покровах;
- опухоли гортани, при озлокачествлении — рак гортани.
К счастью, последнее осложнение у детей диагностируется редко.
Главным советом педиатра является приложение максимум усилий, чтобы болезнь была вылечена до конца и не перешла в хроническую форму. Для этого необходимо соблюдать ряд правил:
- температура воздуха в комнате больного снижается до 18 градусов, проветривание проводится не реже 2-3 раз в сутки. При этом малыша следует удалять из комнаты во избежание переохлаждения; оптимально — использовать на время болезни специальные очистители воздуха;
- влажность в помещении — не менее 60%, рекомендовано как применение заводских увлажнителей, так и самостоятельное распрыскивание воды на тюль окон, развешивание мокрого белья на батареи отопления, размещение в комнате аквариумов и других резервуаров с водой;
- регулярная влажная уборка комнаты больного, при необходимости — с применением моющего пылесоса;
- исключение аллергенных провокаторов: удаление меховых игрушек из комнаты и кроватки малыша; временный перенос живых растений в другие помещения (в горшках селятся колонии плесневых грибков-провокаторов); любимые игрушки обрабатывать химическими антисептиками, текстильные — хранить ночью в морозильном отсеке; максимально обезопасить пациента от контакта с химическими средствами бытовой химии;
- на время болезни младшего члена семьи родители исключают духи, дезодоранты, туалетные воды и другие пахучие средства из обихода;
- протокол лечения разрабатывается на основании рекомендаций педиатра, недопустимо самолечение и самоназначение, особенно у детей до 3-х лет;
- частый и обильный прием жидкости — обязателен, предпочтение отдается щелочной минеральной воде, содовой, кипяченой, несладким чаям;
К основным мерам профилактики относят:
- не допускать переохлаждения, одевать малыша по сезону;
- исключить общение и проведывание малышом заболевшего ларингитом друга;
- закалять ребенка в теплое время уличными мероприятиями, переходя на контрастный душ в холодное время;
- укреплять иммунитет витаминными препаратами наряду с ежегодным посещением морских курортов, употреблением сезонных фруктов и овощей.
Несмотря на то, что приступ ларингита у детей встречается не часто и выглядит страшно, опыт оперативных манипуляций у родителей должен быть всегда. Он позволит успокоить малыша, снять спазм, восстановить дыхание и дождаться приезда неотложной помощи.
источник
Ларингит – причины, симптомы, диагностика и лечение. Формы ларингита: хронический, острый, аллергический, гиперпластический.
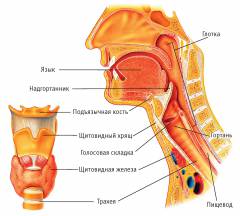
Каркас гортани создают хрящи: 3 парных (черпаловидные, клиновидные и рожковидные) и 3 непарных (щитовидный, надгортанный и перстневидный).
Все хрящи соединены между собой прочными связками и суставами. Наиболее крупные и клинически значимые их них это: коническая связка (связывает перстневидный и щитовидный хрящи) и щитоподъязычная связка (связывает подъязычную кость и щитовидный хрящ).
Два парных сустава перстнещитовидный и перстнечерпаловидный способствуют гортани выполнять активные движения. Так перстнещитовидный сустав дает возможность щитовидному хрящу наклоняться вперед и назад, что способствует натяжению или расслаблению голосовых связок. Движения в перстнечерпаловидных суставах дают возможность сужать и расширять голосовую щель (сближение и расхождение голосовых складок).
В реализации двигательной активности гортани главную роль играют мышцы гортани.
Существуют следующие группы мышц гортани: наружные и внутренние.
Мышцы, которые суживают голосовую щель: 1) латеральная перстнечерпаловидная, 2) поперечная межчерпаловидная, 3) черпаловидная косая мышца, 4) перстнещитовидная мышца, 5) голосовая мышца. К внутренним мышцам так же относят мышцы поднимающие и опускающие надгортанник (щитонадгортанная и черпалонадгортанная мышцы).
Полость гортани сужена в среднем отделе и расширена кверху и к низу, таким образом, по форме схожа с песочными часами. Слизистая оболочка, выстилающая гортань изнутри является продолжением слизистой носа и глотки. Существуют отделы гортани, где под слизистой оболочкой располагается слой рыхлой клетчатки (складки преддверия, подскладочное пространство, язычная поверхность надгортанника). Если в таких местах развивается воспаление, отёк, то это приводит к затруднению дыхания (стеноз), вплоть до полного закрытия дыхательных путей (обструкция). Между складками преддверия и голосовыми складками располагается желудочек гортани. В этом желудочке имеется лимфатическая ткань и при её воспалении развивается «гортанная ангина».
Голосовые связки. Термин «голосовые связки» логопеды в профессиональной лексике используют чаще, нежели голосовые складки. Однако «голосовые связки» представляют собой складки слизистой оболочки, выступающие в полость гортани, содержащие голосовую связку и голосовую мышцу. Мышечные пучки в голосовых складках расположены особым образом в разных взаимно противоположных направлениях. Такое уникальное строение голосовых складок позволяет им колебаться не только всей своей массой, но и одной какой-либо частью, например краями, половиной, третью и др.

- Инфекция. Слизистая гортани может поражаться как первично после непосредственного попадания инфекционного агента в организм и на слизистую гортани. Так и поражаться вторично в результате распространения инфекции из очагов длительно существующей хронической инфекции (гайморит, тонзиллит, бронхит и др.). Попадая на слизистую оболочку инфекционный агент (бактерия и др.) выделяет ряд токсичных веществ, что нарушает целостность защитных барьеров и разрушает клетки слизистой оболочки. В ответ на это происходит запуск воспалительной реакции и привлечение клеток иммунной защиты, с целью ограничить инфекционный процесс и устранить возбудителя болезни. При этом происходит резкое покраснение слизистой оболочки, расширение сосудов, скопление лейкоцитов, отек. Ларингит чаще вызван действием неспецифической инфекции (бактерии, вирусы, грибки), реже специфической (туберкулез, сифилис, и др). Наиболее часто встречающиеся возбудители ларингита:
- Вирусы: вирус гриппа, Haemophilus influenza, parainfluenza, микровирусы, аденовирусы (1,2,3,4,5), риновирусы, коронавирус, вирусы Коксаки, вирус кори.
- Бактерии: Золотистый стафилококк, Klebsiela pneumonia, Branhomella cataralis, Streptococcus viridans, Streptococcus pneumonia, и др.
- Грибковая инфекция чаще развивается у людей страдающих иммунодефицитом или после длительной антибактериальной терапии.
- Физические причины. Общее и местное переохлаждение, прием раздражающей пищи (чаще очень холодной), холодное питье, дыхание ртом, профессиональные вредности (пыль, дым и др.), чрезмерная голосовая нагрузка (долгий, громкий разговор, пение, крик) — все это приводит к нарушению местных систем защиты, повреждению клеточных структур слизистой оболочки и развитию воспалительного процесса. В последующем возможно присоединение инфекции.
- Аллергические причины. Воспаление в гортани может возникнуть и в случае развития аллергической реакции. Чаще провоцирующими факторами аллергии становятся: различные химические порошки, попавшие на слизистую гортани, пыль, дым, прием ряда пищевых продуктов (шоколад, яйца, молоко, цитрусовые и др.). При развитии воспаления в результате аллергической реакции возможно развитие отека, который иногда угрожает жизни больного.
- Аутоиммунные причины. В редких случаях воспаление гортани может развиться как результат нарушения механизмов иммунной защиты. Когда собственные ткани, а в частности слизистая оболочка гортани подвергается нападению со стороны собственных же клеток иммунной защиты. Чаще аутоиммунный ларингит развивается на фоне системных аутоиммунных заболеваний таких как: гранулематоз Вегенера, амилоидоз, рецидивирующий полихондрит, системная красная волчанка и др.
- Другие причины. Ларингит может развиться в случае попадания желудочного содержимого в гортань (гастроэзофагальный рефлюкс). Такое состояние может развиться в случае слабости сфинктеров пищевода, который в норме препятствуют попаданию желудочного содержимого в пищевод, глотку, гортань.
Предрасполагающие факторы в развитии ларингита: курение, злоупотребление алкоголем, метаболические нарушения, дефицит витаминов, хронические заболевания почек, сердца, печени, профессиональные вредности (пыль, дым и др.), длительные голосовые нагрузки, переохлаждение, сухой неувлажненный воздух.

Ларингит у детей характеризуется рядом особенностей, таких как:
- Как правило, развивается на фоне ОРВИ или гриппа
- Выраженный отек гортани
- Высокая вероятность развития спазма дыхательных путей
- Высокий риск развитие острой одышки с тяжелыми осложнениями (дыхательная недостаточность)
- Нарушение глотания, боль при глотании
- Часто развивается внезапно, во время сна (ребенок в положении на спине).
- Возникает приступ удушья, ребенок просыпается от резкой нехватки воздуха, посинение губ
- Приступ сопровождается судорожным лающим кашлем, голос чаще не изменен
- Приступ может повторяться, в течении 15-20 минут
- Возможно, прекращение приступа самостоятельно
- В большинстве случаев при острых ларингитах требуется госпитализация ребенка
Хронический ларингит представляет собой длительно протекающее воспаление слизистой оболочки гортани. Заболевание достаточно распространенно в различных социальных слоях и возрастных группах. Но всё же чаще подвержены этому заболеванию мужчины, это напрямую связано с условиями их труда и пристрастию к вредным привычкам. Развитию хронического ларингита способствует многообразие факторов. Прежде всего, это во время не леченные острые ларингиты и другие заболевания дыхательной системы, неблагоприятные условия работы (запыленность, загазованность), перенапряжение голосового аппарата, вредные привычки (курение, алкоголь) и др.
Выделяют 3 клинические формы хронических ларингитов: катаральный (обычный), гиперпластический (гипертрофический) и атрофический. В общем, данные формы ларингита имеют сходные признаки (изменение голоса, кашель, дискомфорт в горле), однако выделяют некоторые индивидуальные особенности для каждой из форм.
Так, например атрофический ларингит характеризуется мучительной сухостью в горле и гортани, а так же значительным нарушением голосообразования. В результате длительного воспалительного процесса при атрофическом ларингите происходит истончение голосовых связок, что приводит к невозможности их полного смыкания. Кроме того в гортани скапливается вязкий секрет, образуются корки, что вызывает ощущение инородного тела в горле и частые приступы кашля. При атрофическом ларингите дыхание затрудненно. Атрофический ларингит наиболее сложная и тяжело поддающаяся лечению форма хронического ларингита.
Другая форма хронического ларингита, такая как гипертрофический ларингит, в отличие от атрофического ларингита, характеризуется утолщением слизистой оболочки гортани. Чрезмерно утолщенные участки гортани в виде беловатых или прозрачных возвышений могут увеличиваться настолько, что мешают смыканию голосовых связок. Так же при данной форме ларингита происходит деформация голосовых складок, что сопровождается нарушением голосообразования (сипящий, грубый, глухой голос). Эта форма ларингита, как и атрофический ларингит, сопровождается затрудненным дыханием.
При обычной форме (катаральной) ларингита нарушение дыхания не бывает. Данная форма характеризуется стойким нарушением голоса, охриплостью и кашлем с выделением мокроты. Голос в течении суток может изменять свой характер, иногда возникают периоды, когда больной может разговаривать только шепотом. При катаральной форме ларингита слизистая гортани выглядит как при классическом воспалении (покраснение, отек, слегка уплотненна).
- Исключить курение и алкоголь. Попадание дыма на слизистую гортани значительно снижает её защитные и восстановительные способности.
- Горячие ванны для ног, горчичники на икроножные мышцы помогают уменьшить отек слизистой гортани и облегчают самочувствие. Главным образом данный эффект достигается за счет перераспределения крови от верхней части тела к нижней.
- Полоскания. Еще один эффективный способ лечения ларингита в домашних условиях. Частые полоскания не менее 5-7 раз в день, уменьшают отек, снижают воспалительные процессы, ускоряют процессы заживления. Рекомендуемые средства для полоскания:
- Раствор морской соли (1-1,5 ч.л на 500 мл)
- Раствор соды (1 чайная ложка на 200 мл),
- Травяные отвары (ромашка, шалфей, липа, корневища аира, малина, листья эвкалипта,
- Свекольный сок, сок свежего картофеля разбавить с теплой водой,
- Теплое молоко с морковью (проварить 1 морковь в 500 мл молока, затем этим молоком полоскать),
- Отвар луковой шелухи и др.
- Ингаляции прекрасный метод лечения ларингита в домашних условиях. Для этого не требуются сложные приспособления и дорогостоящие лекарства. В качестве ингалятора может использоваться обычный чайник, к горлышку которого приставляется длинная воронка из плотной бумаги, через которую и совершается оздоровительный процесс. Конечно, можно просто накрыться полотенцем и подышать над кастрюлей. Дышать порами следует как минимум через 10 минут после того как вскипела вода. Важно следить, чтоб процедура была максимально комфортная и не доставляла болевых ощущений. Ни в коем случае не допускать, чтоб поры обжигали слизистую гортани. В качестве растворов для ингаляций можно использовать:
- Щелочной раствор соды
- Минеральная вода (Боржоми, Ессентуки и др.)
- Травяные отвары (ромашка, мята, чабрец, шалфей, аир и др.)
- Несколько капель эфирного масла добавленные в воду для ингаляций ( ментол, эвкалипт и др.)
- При лечении, а особенно в домашних условиях, важно прислушиваться к своему организму! Если вы чувствуете значительные неудобства и ухудшения симптомов, лучше не испытывать судьбу и сменить метод лечения на более проверенный. Или что еще лучше, следует обратиться к специалисту за квалифицированной помощью.
| Вид ингаляции | Лекарственные Средства | Способ приготовления и применение | Эффекты |
| Паровые ингаляции | Отвар, настой лекарственных растений (шалфей, цветки ромашки, аир, мать-и- мачеха, цветки липы, свежеизмельченная хвоя можжевельника, сосны, кедра, пихты, листья эвкалипта др.) | Приготовить настой, 1 ст.л. сбора залить 200 кипятка, настоять 30 минут. Затем добавить необходимое количество кипятка для ингаляции. Следить, чтоб вода не была слишком горячая, дабы не обжечь слизистую. | Главным образом, наблюдается противовоспалительный эффект, снимается отек, снижаются болевые ощущения, способствует отхождению мокроты. Улучшаются процессы восстановления. Оказывается антибактериальное действие. |
| Ароматические масла (мята, пихта, ментол, эвкалипт, и др.) | Несколько капель масла в 500 мл горячей воды. 10-15 минут не мене 3 раз в день. | Ароматические масла повышают местные иммунные механизмы, оказывают противомикробное действие, улучшают метаболические процессы, снимают воспаление, ускоряют процессы восстановления пораженной ткани. | |
| Чеснок | Сок из 2-х выжитых зубчиков чеснока залить 500 мл кипятка. Дать остыть 7- 10 мин., чтоб не обжечь слизистую. 10- 15 минут 3-5 раз в день. | Чеснок главным образом оказывает противомикробный эффект, аллицин содержащийся в чесноке действует против большинства известных бактерий, грибков и вирусов. | |
| Физраствор Минеральная вода (Ессентуки, Боржоми и др.) | Подогреть, не доведя до кипения. Длительность ингаляции 10-15 минут. Ежедневно не менее 5 раз в день. | Хорошо увлажняет слизистую, способствует разжижению вязкого секрета и его выведению. | |
| Аэроионизационные ингаляции с помощью небулайзера (прибор, распыляющий мельчайшие частицы лекарственного препарата) |
| Лекарственное вещество предварительно прогреть до комнатной температуры. Включить компрессор, время проведения ингаляции 7-10 минут. После процедуры, промыть небулайзер горячей водой или раствором соды. | Эффект зависит от используемого лекарственного средства (отхаркивающий, противовоспалительный, антибактериальный, ранозаживляющий и др.). Стоит отметить, что лечебный эффект ингаляций при использовании небулайзеров выше, чем от паровых ингаляций. А так же риск побочных эффектов сведен к минимуму. |
Некоторые правила при проведении ингаляции:
- Длительность процедуры 10-15 не менее и не более
- Лучше проводить 2 ингаляции в утренние часы и 2 в вечерние
- После еды лучше не проводить ингаляцию, следует подождать как минимум 30-50 минут
- Нельзя разговаривать во время ингаляции и еще 30 минут после процедуры
- Порядок проведения ингаляций лекарственными средствами: 1) бронхорасширяющие препараты, 2) отхаркивающие (через 15 после предыдущей ), 3) после отхождения мокроты антисептические и противовоспалительные препараты
| Способ применения | Ингредиенты | Как приготовить? | Как принимать? |
| Полоскания |
| Натереть на терке свеклу и отжать сок. В 200 мл сока добавить 1 ч.л яблочного уксуса | Полоскать 3-4 раза в день |
| Натереть на терке, отжать сок. | Полоскать 4-5 раз на день. | |
| В стакан воды добавить 1 ч.л. меда, прокипятить 1 минуту. Дать остыть. | Полоскать горло теплым раствором 2-3 раза в день. | |
| Ингаляции (отвары, настои) |
| Измельчить, перемешать, залить кипятком (200 мл), настоять 1 час. | Частота ингаляций 3-5 раз в день. |
| Измельчить, смешать, 20 г сбора залить 200 мл кипятка, настоять 40-60 мин. | Для ингаляций использовать 50-100 мл. | |
| Сухие листья измельчить, 1 ст.л. залить 400 мл кипятка, настоять 40-60 мин. | Использовать для ингаляций 50-100 мл настоя. Можно принимать внутрь по 1 ст.л. в день. | |
| Приготовить настой из листьев шалфея и березы, а из корня кровохлебки сделать отвар (кипятить 20 30 минут, затем дать остыть 10-15 мин) | Смешать, подогреть, делать ингаляции 2 -3 раза в день. Эффективен, при хроническом гипертрофическом ларингите. | |
| Внутрь |
Чеснок | На 1 стакан молока 1-2 дольки чеснока, прокипятить. Охладить до комнатной температуры. | Пить маленькими глотками, постараться растянуть одну порцию до 30-40 минут. На день можно повторить 2-3 раза. |
| В 200 мл воды добавить пол стакана семян аниса, кипятить 15 мин., процедить и добавить в отвар коньяк (1ст.л.), мёд (2ст. л.). Получившуюся смесь прокипятить 3-5 мин. | Охлажденное до комнатной температуры, принимать по 1 чайной ложки каждые 40-60 минут. Способствует быстрому восстановлению голоса. | |
| В 500 мл молока отварить 100 г моркови. Процедить. | Пить теплым, маленькими глотками. До 3-4 раз в день. | |
| Подогреть | Пить маленькими глотками. |
Если вы не хотите навредить себе и тем более вашему ребенку назначение антибиотиков должно производиться только лечащим врачом и после ряда дополнительных исследований. Так как существует ряд особенностей, которые знает только врач. Во-первых, для эффективного лечения антибиотиками необходимо взять материал для исследования со слизистой гортани, определить возбудителя заболевания и определить, насколько чувствителен микроорганизм к тому или иному антибиотику. Часто возникает ситуация когда больной принимает дорогой и не совсем безвредный препарат, а результата нет или что еще хуже результат есть, но не совсем положительный, нарушается работа печени, почек и других органов. К сожалению, в большинстве случаев ларингит приходится лечить антибиотиками. Но при правильном подходе к лечению можно избежать неприятных последствий и быстро добиться желаемого выздоровления.
Некоторые рекомендации при лечении антибиотиками:
- Сделать бактериологическое исследование, определить возбудителя заболевания и его чувствительность к антибиотикам (антибиотикограмма)
- Если после 3-х дней лечения антибиотиком температура не снижается и состояние не улучшается, следует заменить антибиотик или пересмотреть причину заболевания
- После длительного приема антибиотиков (7-10 и более дней) следует принять противогрибковые препараты, дабы не развился грибковый ларингит или другие грибковые заболевания (кандидоз и др.)
Наиболее распространенные и эффективные схемы лечения, антибиотиками широкого спектра действия:
- Длительность лечения 7-10 дней
- Амоксициллин по 1 грамму 4 раза в день, внутримышечно
- Амоксициллин + клавулановая кислота 1,2 грамма 2 раза в день внутривенно
- Цефуроксим 1 грамм или Цефтриаксон 1 грамм или Цефаклор 1 грамм + раствор лидокаина 1%-1 мл 2 раза в день, внутримышечно
- Ципрофлоксацин по 100 мг/10 мл- 200 мг с 200 мл физраствора внутривенно 2 раза в день
- Метронидазол 200 мл 3 раза в день, внутривенно

В зависимости от чувствительности организма, количества аллергического фактора и времени его воздействия на организм, может развиться острый или хронический аллергический ларингит. При остром аллергическом ларингите требуется оказание неотложной помощи. Так как данный вид ларингита сопровождается быстро нарастающим отеком гортани разной степени, приводящий к затруднению дыхания и не редко угрожающий жизни больного.
Хронический аллергический ларингит развивается не столь стремительно и ярко, однако доставляет ряд неприятных симптомов. Обычно пациенты жалуются на дискомфорт, першение в области гортани, кашель, на нарушение голосообразования (охриплость, осиплость, исчезновение звучности голоса и др.). Главная особенность хронического ларингита в том, что он существует, пока есть аллергический фактор. Стоит только исключить контакт с аллергеном, как больной самостоятельно идет на поправку.
Лечение ларингита при беременности имеет некоторые особенности. Главным образом, нет возможности применять сильно действующие препараты системного действия как антибиотики и др. Большинство препаратов, попадая в кровь матери, проходят плацентарный барьер и воздействуют на плод. Таким образом, весь упор в лечении ларингита необходимо направить на местную терапию и укрепление общих защитных механизмов организма. Из местного лечения незаменимым методам являются ингаляции и полоскания. В основном их проводят на базе лекарственных растений (шалфей, ромашка, липа, мать-и-мачеха, аир и многие другие).
Прекрасным средством для отхождения вязкой мокроты являются ингаляции на основе слабощелочных минеральных вод (Боржоми, Ессентуки и др.). Проводить полоскания и ингаляционные процедуры следует не менее 3-5 раз в день. Народные методы лечения ларингита, при беременности могут оказаться как нельзя кстати. Выбрав подходящий метод, обязательно проконсультируйтесь с врачом. Для выведения токсинов и лучшего отхождения мокрот необходимо принимать достаточное количество жидкости. Пить больше соков, морсов, травяных чаев (ромашка, чабрец, мята и др.). Мёд, молоко так же станут хорошими помощниками в лечении. Питание должно быть насыщенно витаминами и минеральными веществами. Не стоит во время болезни сильно нагружать пищеварительный тракт тяжелой пищей. Так как это забирает энергию, которая должна быть направлена на борьбу с болезнью.
Немаловажным в лечении является голосовой режим, как можно меньше разговаривать, а лучше на время помолчать. Не выходить на улицу, особенно в холодное время года. Держать горло в тепле (окутать шею шарфиком). Вышеперечисленные меры должны помочь при легкой и средней степени тяжести ларингита. Однако ларингит, заболевание, которое не стоит недооценивать и особенно во время беременности. Поэтому при первых же симптомах заболевания следует обратиться к опытному специалисту, который грамотно оценить степень тяжести заболевания, и назначит эффективное лечение без нежелательных последствий.
Гиперпластический ларингит это одна из форм хронического ларингита, при которой воспаление гортани сопровождается значительным утолщением её слизистой оболочки. Утолщение слизистой оболочки может иметь как ограниченный, так и распространенный характер. Примером локального гиперпластического ларингита являются так называемые – узелки певцов или узелки крикунов у детей. На границе передних и средних третей голосовых связок образуются плотные конусовидные возвышения. Такие уплотнения возникают как результат усиленного смыкания голосовых складок именно в этой области в период формирования голоса. Такие утолщения слизистой могут со времен увеличиться настолько, что будут мешать нормальному смыканию голосовых связок.
При гипертрофическом ларингите голосовые связки становятся дряблыми, увеличиваются в размере, и происходит уплотнение их свободного края. Все это приводит к значительным изменениям голосообразования. Больные главным образом жалуются на сипящий, грубый, глухой голос, кашель и дискомфорт в горле.
В большинстве случаев данная форма ларингита наблюдается у курильщиков, которые выделяют значительное количество мокроты, и испытывают мучительный кашель. Часто заболевание протекает вместе с такими заболеваниями как хронические синуситы, тонзиллиты, бронхиты. Причиной гипертрофического ларингита может стать любой из неблагоприятных факторов, который действует длительно на слизистую гортани (см. «Почему может воспаляться слизистая гортани?»).
Неблагоприятные факторы снижают местный и общий иммунитет, повышается активность патогенных микроорганизмов, что приводит к развитию хронического воспалительного процесса. Окончательный диагноз «гипертрофический ларингит», ЛОР врач ставит на основании опроса пациента (жалобы, история заболевания и тд.), осмотра (ларингоскопия), проведение дополнительных инструментальных исследований (томография гортани, гортанная фиброскопия, видеоларингостробоскопия и др.), лабораторных исследований (общий анализ крови, бактериологическое исследование, и при необходимости биопсия гортани).
Лечение гиперпластического ларингита в первую очередь предусматривает устранение причины вызвавшей заболевание и санацию хронических очагов инфекции. Кроме того, необходимо соблюдать голосовой режим (снизить голосовые нагрузки), прекратить курение и потребление алкоголя. Снять отечность и облегчить состояние смогут масляные, содовые и кортикостероидные ингаляции. В большинстве случаев при гипертрофическом ларингите требуется радикальное лечение, микрохирургическое вмешательство с удалением участков чрезмерно увеличенной слизистой оболочки.

Наиболее часто встречаемая причина ларингита у детей до 1 года — вирусные инфекции, особенно вирус парагриппа, который распространен среди населения в весенне-осенние периоды. Кроме того, у детей, имеющих атопические или аллергические реакции, может развиться аллергический ларингит. Бактерии и грибки ларингит у грудных детей вызывают редко.
Развитию ларингита и его осложнений способствуют такие особенности грудного возраста:
1.Возрастная анатомическая особенность строения гортани:
- узкий просвет в области гортани, всего 4-5 мм;
- тонкие и укороченные голосовые связки;
- анатомически более высокое расположение гортани, что упрощает попадание инфекции и аллергенов;
- большое количество нервных рецепторов в мышцах гортани, то есть повышенная их возбудимость;
- предрасположенность к быстрому развитию отека подслизистой оболочки.
2.Особенности иммунной системы:
- еще несформированный иммунитет;
- склонность к развитию атопических (аллергических) реакций при встрече с новыми продуктами питания и другими чужеродными белками, поступающими извне.

- заболевание развивается остро, порой в течение нескольких часов, во время или даже через неделю после ОРВИ;
- повышение температуры тела отмечается только в половине случаев;
- ребенок беспокойный, нарушен сон, отказывается от еды;
- меняется голос ребенка, крик становится хриплым, грубым, в редких случаях отмечается потеря голоса;
- ларингит у грудничков практически всегда сопровождается дыхательной недостаточностью и гипоксией (за счет нарушения прохождения воздуха через суженную гортань), это проявляется шумным дыханием, может сопровождаться свистом, дыхание учащается, на фоне этого можно увидеть цианоз (синюшность) носогубного треугольника, тремор конечностей;
- кашельпри ларингите у малыша есть всегда, приступообразный, порой мучительный, приступы часто развиваются на фоне крика, многие этот кашель сравнивают с лаем собаки (лающий кашель).
Если у малыша появились такие симптомы, то всем родителям нужно быть особенно бдительными, так как в любой момент у ребенка может развиться стеноз гортани (стенозирующий ларингит или ложный круп), попросту говоря, удушье. И что самое страшное, это состояние в большинстве случаев развивается по ночам, часто неожиданно.
Развитию ложного крупа могут предрасполагать различные факторы:
- аллергия, в том числе пищевая аллергия и диатез;
- сильный приступ кашля;
- переохлаждение и перегревание;
- профилактические прививки;
- прием некоторых лекарственных препаратов, в том числе антибиотиков и сосудосуживающих капель в нос (например, Адреналин);
- громкий и длительный крик младенца;
- родовые травмы, внутриутробная инфекция и другие патологии новорожденных;
- заболевание нервной системы (гипоксически-ишемическая энцефалопатия, хорея, эпилепсия, ДЦП и прочие);
- резкий перепад температуры воздуха – особенно актуально для новорожденных деток, которые первые разы выходят на улицу, особенно в зимнюю морозную пору – спазмофилия;
- запыленность, задымленность воздуха, вдыхание табачного дыма;
- резкие запахи: духи, аромат пахучих цветов, эфирные масла и прочее;
- холодная или горячая пища или напитки.
Как распознать развитие стеноза гортани?
На фоне шумного частого дыхания кожа бледнеет и приобретает синюшный оттенок, появляются капельки пота, ребенок запрокидывает голову назад, пульсируют сосуды шеи, сердцебиение резко учащается. Может развиться временная остановка дыхания. Если на этом этапе не оказать экстренную помощь, появляются судороги, ребенок теряет сознание, пенистые выделения из носа и рта, кожа становится холодной наощупь, может быть остановка сердца и смерть от удушья.

В клинике проводят медикаментозную терапию:
- гормоны: Преднизолон, Дексаметазон и прочие;
- антигистаминные препараты: Фенистил, Тавегил, Дезлоратадин и другие;
- противовоспалительные и жаропонижающие препараты: Парацетамол, Ибупрофен;
- противовирусные средства, при необходимости антибиотики;
- ингаляции через небулайзер (щелочные растворы, гормоны, отхаркивающие препараты);
- витаминотерапия;
- при необходимости проводится интенсивная инфузионная терапия (капельницы) и подключают кислородную маску.
При успешном лечении сухой частый кашель сменяется влажным, легко отходит мокрота, нормализуется дыхание, ребенок становится активным, повышается аппетит, проходят симптомы кислородного голодания, нормализуется голос. Малыш в таком случае выписывается домой, и далее родители придерживаются врачебных рекомендаций.

1.Срочно вызвать скорую помощь и обеспечить их беспрепятственный доступ в дом и квартиру.
2.Открыть окна, запустить свежий воздух. Если есть увлажнитель воздуха, включить его.
3.Ребенка полностью раздеть и умыть лицо прохладной водой, положить в положение с приподнятой головой (полусидя).
4.Дать теплое питье: молоко, чай, компот.
5.Если сознание ребенка не нарушено, то можно организовать теплую ванну с добавлением пищевой соды (кроме согревающего эффекта, ребенок получит щелочную ингаляцию).
6.Если есть небулайзер, то необходимо использовать ингаляции с содовым раствором, гидрокарбонатной минеральной водой (например, Боржоми) или такими препаратами, как Пульмикорт, Преднизолон, Гидрокортизон и прочие.
7.Если есть дома лекарственные препараты и мама умеет делать инъекции, срочно ввести один из препаратов внутримышечно:
- Преднизолон 1% 30 мгв 1 мл – доза 2-3 мг на 1 кг массы тела (1 мл на 10 кг веса ребенка, 0,5 мл на 5 кг);
- антигистаминные препараты: Тавегил 2 мг в ампуле 1 мл – доза 0,025 мг/кг, (0,15 мл на 10 кг веса ребенка, 0,07 мл на 5 кг);
- Кальция глюконат (1 мл на 10 кг массы тела).
8.Если у ребенка остановилось сердце и дыхание, жизненно необходимо произвести непрямой массаж сердца с искусственным дыханием:
- положить ребенка на твердую поверхность на спину, под шею ребенка формируют валик, чтобы запрокинуть голову назад;
- освободить ротовую полость от посторонних масс;
- устанавливаем один или два пальца правой руки на середину грудной клетки и начинаем надавливать на нее вглубь примерно на 2 см, если все делается правильно, то грудная клетка приподнимется, а затем снова опустится;
- частота надавливаний: 2 раза за 1 секунду;
- после 30 надавливаний проводят искусственное дыхание рот в рот;
- для этого с помощью пальцев вытаскивают язык, закрывают нос рукой и вдувают воздух (1 выдох взрослого должен длиться примерно 1 секунду, а его объем – воздух, который помещается в рот с надутыми щеками), затем происходит самостоятельный выдох ребенка;
- после каждого искусственного вдоха требуется 5 надавливаний на грудную клетку;
- каждую минуту проверяют пульс на сосудах шеи и дыхание при помощи зеркала (при дыхании зеркало будет запотевать);
- экстренные мероприятия проводят до тех пор, пока не восстановится сердцебиение и дыхание, или до приезда врачей скорой помощи.
Массаж сердца и искусственная вентиляция легких требует быстрого реагирования, максимальной концентрации, отсутствия паники. От этого зависит жизнь малыша. Обязательно надо учитывать свои силы, так как чрезмерная сила надавливаний может привести к переломам грудной клетки, ушибам.

Часто диагноз ларингита можно заподозрить даже без ЛОР-врача. Кроме симптомов першения в горле и осиплости голоса, характерных для этого заболевания, очень специфичным является кашель.
Кашель – это защитный рефлекс организма, который возникает при попадании инородных тел, большого количества слизи, различных инфекционных возбудителей на слизистую оболочку дыхательных путей. Слизь с чужеродными агентами раздражает нервные рецепторы, которые находятся на подслизистом слое и передают нервный импульс в головной мозг (кашлевой центр), тот реагирует и вызывает сокращение дыхательных мышц – кашель.
Но при ларингите кашель становится не только защитной реакцией организма, но и причиной усугубления заболевания в виде спазма мышц гортани, что еще больше способствует развитию кашлевого рефлекса.

- Сухой кашель, то есть без отхождения мокроты, или мокрота выделяется в очень скудном количестве, всегда мучает в начале болезни.
- Кашель частый, изнурительный, приступообразный, приступ кашля может начаться в любой момент, особенно в плохо проветренном помещении (в кабинете, в транспорте), доставляет дискомфорт не только заболевшему, но и окружающим его людям. Во время приступа больному тяжело вдохнуть (выраженная одышка), и вдох сопровождается новыми кашлевыми точками. Лицо при этом резко краснеет, наблюдается слюно- и слезотечение, у больного может быть паника. После приступа больной успокаивается, дыхание сначала учащенное, шумное, со свистами, затем постепенно нормализуется. Каждый такой приступ кашля вызывает отек слизистой гортани, что усугубляет дальнейшее течение ларингита.
- Лающий кашель напоминает гавканье собаки, такой кашель типичен только для ларингитов со спазмом слизистой гортани, в том числе и при аллергических ларингитах. Такой кашель протекает приступообразно.
- Ночной кашель – это то, что часто приводит любого пациента к врачу и в аптеку. В течение дня кашель может практически не беспокоить, но как только больной ложится в горизонтальное положение, начинаются длительные приступы кашля. Это связано с тем, что в положении лежа слизь с инфекцией или аллергенами больше раздражает нервные рецепторы гортани, что вызывает кашлевые рефлексы. Часто человеку удается уснуть только под утро, к 4-5 часам утра, что связано с тем, что именно в это время суток у любого человека в норме надпочечниками выделяются глюкокортикоидные гормоны (преднизолон), который снимает приступ кашля, отек и воспаление.
- Влажный кашель при ларингите часто является признаком выздоровления, характеризуется обильным выделением слизи. Воспаление гортани уменьшается, а слизь вместе с продуктами жизнедеятельности инфекций, аллергенами и иммунными клетками выводится из дыхательных путей. Но необходимо помнить, что влажный кашель также может указывать на развитие осложнений – бронхита и даже пневмонии. Но в таком случае будут развиваться и другие симптомы этих заболеваний (повышение температуры тела, слабость, боль в грудной клетке, одышка и прочие).
- Мокрота при ларингите – в начале болезни ее количество очень скудное или она отсутствует, затем появляется густой секрет. При вирусном ларингите мокрота светлая, полупрозрачная, при бактериальном – желто-зеленая, при аллергическом – водянистая или стекловидная. В процессе выздоровления мокрота становится более жидкой и светлой.
- В некоторых случаях при ларингите можно выявить прожилки крови в мокроте – кровохарканье, хоть многие и привыкли такое явление приравнивать к туберкулезу. Ларингит может стать причиной кровохарканья при ларингите, вызванном вирусом гриппа или хроническом воспалении гортани, сильном кашле, повышенной ломкости сосудов и некоторых других ситуациях. В таком случае необходимо обязательно обратиться к врачу и провести рентгенографию легких.
Кашель при ларингите провоцируется действием различных факторов:
- громкий разговор, крик, смех;
- вдыхание дыма, особенно табачного;
- аромат духов, бытовой химии;
- затхлый воздух в плохо проветренном помещении, транспорте;
- сухой или слишком влажный воздух;
- переохлаждение и перегревание;
- употребление острой, горькой или кислой пищи;
- вдыхание мелкодисперсных частиц (пыль, тальк, мел);
- нервный стресс, переживания, негативные и позитивные эмоции и некоторые другие факторы.
Поэтому при лечении ларингита важно устранять все факторы, которые дополнительно раздражают дыхательные пути и способствуют усилению кашля.
Какие препараты эффективны для лечения ларингита и помогут успокоить приступы сильного кашля у детей и взрослых?

Однако эти методы будут еще эффективнее, если они будут комбинироваться с приемом некоторых лекарственных препаратов. Без них не обойтись, если мучает сильный кашель, в том числе ночной, или есть спазм или отек гортани.
Однако фармацевтический рынок нам предлагает огромный ассортимент препаратов, используемых при ларингите, глаза разбегаются. Попробуем разобраться, какие препараты и когда можно использовать при лечении ларингита.
Использование антисептиков при лечении ларингита.
Антисептики для верхних дыхательных путей используют в различных лекарственных формах:
- спрей;
- таблетки, леденцы, пастилы для рассасывания;
- растворы для полоскания.
Данное лечение будет воздействовать непосредственно на возбудителей заболевания, снимать воспалительный процесс в гортани, ускорять выздоровление.
Антисептики при ларингите:
- Фарингосепт;
- Гексаспрей;
- Гексализ;
- Ротокан;
- Хлорофиллипт раствор для полоскания ротовой полости;
- Ингалипт;
- Декатилен;
- Лизобакт и многие другие.
| Группа препаратов | Зачем назначается? | Препарат | Как применяется? |
| Антигистаминные препараты | Обладают противоотечным действием, уменьшает ответную реакцию при попадании на слизистую оболочку дыхательных путей различных аллергенов. Способствует облегчению кашля, особенно лающего, предупреждает развитие отека и стеноза гортани. Обязательно включаются в схему лечения ларингита в детском возрасте. Используют как при аллергическом, так и при инфекционном ларингите. | Эреспал Эладон Эриспиус сироп Инспирон | По 1 таб. 3 раза в сутки. Для детей старше 2-х лет используют сироп 10 мг действующего вещества в 5 мл. Детская доза 4 мг/кг в сутки, то есть при весе ребенка 10 кг – по 5 мл 4 раза в сутки, при весе 20 кг – по 15 мл 3 раза в сутки. |
| Фенистил | По 1 таб. 2 раза в сутки. Детям до 12 лет показаны капли. Разовая доза препарата: до 1 года: 3-10 капель, 1-3 года: 10-15 капель, 3-12 лет: 15-20 капель. Капли принимают 3 раза в сутки после еды. | ||
| Лоратадин, Кларитин, Кларидол, Эролин. | 1 таб. 1 раз в сутки. Для детей старше 2-х лет весом менее 30 кг используют сироп – по 5 мл 1 раз в сутки. | ||
| Противокашлевые препараты центрального действия | Эта группа препаратов имеет центральное действие, то есть влияет на кашлевой центр головного мозга, угнетая его. Используют при ночном, приступообразном сухом кашле, при отеке и стенозе гортани. Важно! Эти препараты назначаются только врачом и принимаются только в установленной дозировке, так как они могут угнетать центр дыхания головного мозга, то есть привести к остановке дыхания. | Препараты, содержащие кодеин: Кофекс сироп, Кодтерпин | Взрослым – 5 мл сиропа или 1 таблетку до 4 раз в сутки. Для детей старше 6 лет рекомендован сироп Кофекс по 2,5 мл до 4 раз в сутки. Препараты, содержащие кодеин, в аптеке отпускаются только по рецепту врача! |
| Препараты, содержащие бутамират цитрат: Синекод, Панатус, Коделак Нео | Капли принимают 4 раза в сутки. Разовая доза: для детей от 2-х месяцев до 1 года – 10 капель, 1-3 года – 15 капель, старше 3-х лет – 25 капель. Сироп для детей рекомендован 3 раза в сутки. Разовая доза:
| ||
| Противокашлевые препараты растительного происхождения* | Эти препараты относятся к растительным или полусинтетическим, содержат растительные алкалоиды. Облегчают кашель, не действуют на нервную систему, оказывают противовоспалительное действие. Рекомендованы при частом сухом кашле. | Глауцин гидрохлорид | Лекарственные формы:
Дозировка:
|
| Препараты растительного происхождения при сухом кашле | Способствуют разжижению и отхождению мокроты – муколитический эффект. Также обладают противовоспалительным действием. Уменьшают частоту и интенсивность кашля. При лающем кашле данные препараты не рекомендованы. При отеке и спазме гортани больше подойдут противокашлевые препараты, только при появлении густой мокроты возможно использование данной группы препаратов. | Алтей, Мукалтин, Линкас, Сироп Алтейка | Согласно инструкциям по применению препаратов, в зависимости от производителя, лекарственной формы, содержания действующих веществ и возраста. |
| Плющ, Проспан, Пектолван Плющ, Гедерин и другие | |||
| Солодка | |||
| Гвайфенезин, Туссин | Сироп 100 мг в 5 мл:
Капли:
| ||
| Стоптуссин (бутамират цитрат + гвайфенезин) | Капли:
Капли принимают 3 раза в сутки после еды, запивать большим количеством жидкости.
Таблетки: | ||
| Препараты при влажном кашле | Способствуют разжижению мокроты и ее выведению. Данные средства рекомендованы при влажном кашле. | Амброксол, Амброл, Амбробене, Лазолван | Таблетки и сироп 30 мг/5 мл: детям старше 12 лет и взрослым – по 1 таб. или 5 мл сиропа 2-3 раза в сутки. Сироп 15 мг в 5 мл: детям до 6 лет – по 2,5 мл 2-3 раза, 6-12 лет – 5 мл 3 раза в день. |
| АЦЦ | Лекарственные формы:
Детям до 2-х лет:используют только порошок 50 мг 3 раза в сутки. |
*Любые противокашлевые препараты нельзя сочетать с препаратами, обладающими муколитическим эффектом, то есть, способствующим разжижению и выведению мокроты. Это препараты противоположного действия. Сочетание этих двух групп лекарственных средств будут способствовать застою мокроты и слизи в дыхательных путях, учащать кашель, усугублять течение ларингита и способствовать осложнениям в виде бронхита и даже пневмонии.
Также противокашлевые средства не рекомендуют принимать более 1 недели.
Ингаляции Беродуала при ларингите неэффективны, так как препарат действует только на стенки бронхов. В гортани нет таких нервных рецепторов, на которые действует Беродуал и другие препараты, содержащие бронходилататоры.


Так, одновременно может развиться тонзиллит, фарингит, ларингит, трахеит и бронхит. Конечно, такое ОРВИ будет протекать достаточно тяжело:
- выраженная интоксикация: повышение температуры, слабость, плохой аппетит, ломота в суставах;
- боль в горле, усиливающаяся при глотании;
- сильный кашель;
- осиплость голоса;
- боль в грудной клетке;
- одышка и так далее.
Но одновременное начало всех этих заболеваний встречается достаточно редко. Обычно поражаются два отдела, например, ларинготрахеит, трахеобронхит. Поражение дыхательных путей от носа до бронхов обычно происходит постепенно, одно заболевание осложняет другое, если человек не начал своевременное лечение ОРВИ.
Тяжелее отличить эти заболевания друг от друга, так как они имеют схожие симптомы. А правильно поставленный диагноз поможет подобрать правильное лечение. Попробуем же в этом разобраться.
| Симптом | Фарингит | Ларингит | Трахеит | Бронхит |
| Повышение температуры тела | Все эти заболевания могут протекать как с повышенной температурой, так и без нее. Это зависит от причины заболевания, вида возбудителя, состояния иммунитета больного, тяжести и длительности заболевания. | |||
| Боль в горле | Есть всегда, усиливается при глотании. | Часто сопровождается першением в горле, дискомфортом. | Саднящая боль в горле, усиливающаяся во время кашля. | Боль в горле нетипична. |
| Осиплость голоса | — | + | — | — |
| Кашель | Может отсутствовать, возможен нечастый сухой кашель. | Лающий, сухой, надсадный, приступообразный кашель. Приступы часто развиваются ночью. | Сухой, частый, приступообразный кашель, в большинстве случаев мучает ночью и по утрам. | Кашель сначала малопродуктивный, затем с большим количеством мокроты – влажный кашель. |
| Одышка | Нетипично. | При спазме гортани. | Возникает во время сильного приступа кашля. | Может появиться при бронхите со спазмом бронхов (бронхообструктивном бронхите). |
| Боль в груди | Не типично. | При длительном течении и во время частых сильных приступов кашля. | Во время приступов кашля. | Частое явление, обычно связано с симптомом кашля. |
1. При обострениях хронического ларингита, в том числе при гиперпластической его форме, причем чем чаще происходят рецидивы и обострения, тем больше вероятность потери голоса.
2. При наличии больших нагрузок на голосовые связки (у певцов, актеров, педагогов, дикторов, крикливых деток, спортивных болельщиков).

- курение;
- высокая и низкая температура воздуха, жидкости, пищи;
- пыль, дым;
- употребление алкоголя;
- употребление острой, кислой пищи, сладких леденцов, семечек, газированных напитков, меда и других приторных сладостей.
4.Прием некоторых лекарственных препаратов:
- Серетид и другие ингаляционные препараты для лечения бронхиальной астмы;
- антигистаминные препараты (используются при аллергии) у некоторых людей вызывает осиплость голоса;
- препараты для снижения артериального давления (Клофелин, Адельфан, Ренитек и другие);
- некоторые леденцы, используемые при тонзиллитах и фарингитах, например, Стрепсилс, Орасепт.
5.При наличии других факторов, влияющих на голосовые связки:
- увеличенная щитовидная железа;
- гормональные нарушения;
- повышенное артериальное давление;
- ожирение;
- аневризма аорты;
- генетическая предрасположенность;
- нервный стресс.
Если все эти факторы влияют во время воспаления гортани, то шанс потери голоса, пусть даже кратковременной, намного увеличивается.

2.Соблюдать диету, необходимоисключить:
- острую, пряную, соленую, кислую, копченую, приторную сладкую пищу;
- холодные напитки, особенно газированные и кисломолочные;
- слишком горячий чай;
- гипераллергенные продукты: шоколад, цитрусы, продукты пчеловодства, морепродукты и так далее, это особенно актуально при наличии у пациента пищевой аллергии;
- другие продукты, влияющие на голос, оказывающие раздражительное действие на горло.
3.Обильное теплое питье, очень хорошо пить чаи на основе трав (ромашка, шалфей, шиповник и прочие).
4. Соблюдение общего режима и медикаментозное лечение ларингита. Лечение будет способствовать снятию воспалительного процесса в гортани, и как результат – восстановлению голоса. Сильный кашель способствует еще большему отеку голосовых связок, поэтому необходимы и противокашлевые препараты. Подробнее описано в разделе статьи Лечение ларингита в домашних условиях и в ответе на вопрос Какие препараты эффективны при лечении ларингита …?.
5. Исключить факторы, влияющие на голос (курение, алкоголь, перепады температур и так далее).
6. Мятные леденцы, пастилки, жвачки способствуют улучшению состояния голосовых связок.
7. Физиотерапия (УВЧ, электрофорез) показана при хроническом и гиперпластическом ларингите. Данные методы будут способствовать снятию отека и воспаления, предупреждать образование рубцовых изменений в гортани.
8. При нарастающих необратимых изменениях голосовых связок (атрофический и гиперпластический ларингит) доктор может рекомендовать хирургическое лечение.

- Ингаляции чесночно-хвойной смесью (1 ст. ложка чеснока на 100 г заваренной сосновой хвои), дышать над паром 10 минут.
- Питье сырых яиц (яйца должны быть свежими, проверенными на сальмонеллез).
Можно приготовить Гоголь-Моголь: 1 яйцо + кусочек черного хлеба, например «Бородинский» + щепотка соли. Такое лакомство при потере голоса надо кушать утром, натощак. - Еще один рецепт с сырым яйцом: 1 яйцо + 30 мл коньяка + 1 чайную ложку меда. Полученную кашицу необходимо рассасывать по одной большой ложке каждые несколько часов. Данное средство часто используют певцы.
- Полосканиясоком свеклы и яблока (10:1).

- После глубокого вдоха очень медленный выдох через рот, следующий выдох через нос, повторять упражнения в течение нескольких минут.
- После глубокого вдоха выдохнуть через рот, при этом губы свернуть трубочкой, хоботком или бантиком, так заниматься в течение 3-5 минут.
- Прерывистый глубокий вдох (рывками) и прерывистый выдох через рот в течение 3-х минут.
Ларингит обычно длится от нескольких дней до 2-х недель. Обычно через 2-3 дня нормализуется температура тела и улучшается общее самочувствие. Затем восстанавливается голос и постепенно сухой кашель переходит во влажный, и прекращается.
Затянуться более 2-х недель может хронический и аллергический ларингит.
Длительное течение (месяцы и даже годы), протекают специфические ларингиты (туберкулезные и сифилитические).
В каких ситуациях сохраняется кашель после ларингита?
- При аллергическом ларингите, если контакт с аллергенами не устранен – наиболее частая причина затяжного и остаточного кашля;
- на фоне катарального ларингита может развиться аллергический ларингит, при несоблюдении общего режима, диеты, использовании большого количества лекарственных препаратов;
- при хроническом ларингите;
- при сопутствующих синуситах, особенно этмоидитах у детей;
- при сопутствующих хронических заболеваниях бронхов и легких, например бронхиальная астма, хронический бронхит, туберкулез легких, онкологические патологии и так далее.
Если симптомы ларингита сохраняются более двух недель, надо обязательно обратиться к врачу, так как возможно развитие более серьезных состояний и осложнений заболевания.
С ларингитом надо обратиться к оториноларингологу или, проще говоря, ЛОР – врачу.
При аллергическом ларингите еще придется посетить врача-аллерголога. Обычно такой ларингит проходит при устранении аллергена и приеме противоаллергического лечения.
Иногда стоит просто прекратить прием любых лекарственных средств и больше бывать на свежем воздухе, хорошо отправиться к морю или любому другому водоему, и кашель постепенно пройдет.
Если ребенок часто болеет ларингитами, это все решится со временем, когда по мере роста просвет гортани расширится. Как говорится, перерастет, поэтому не стоит опускать руки и паниковать. Надо направить все силы на повышение иммунитета малыша и профилактику развития ОРВИ и ларингита. А во время самой болезни не стоит заниматься самолечением, лучше обратиться к специалисту.
1. Ларинготрахеит, трахеит, бронхит. Если не лечить ларингит, процесс инфекционного воспаления распространяется в лежащие ниже дыхательные пути. При этом нарастают симптомы интоксикации, усиливается кашель, появляются грудные симптомы (боли в груди, одышка), при бронхите доктор выслушивает специфические хрипы над легкими. Аллергический ларингит при дальнейшем воздействии аллергенов может стать причиной развития бронхиальной астмы. Кроме того, инфекционный ларингит может стать пусковым механизмом развития аллергического ларингита. С такими осложнениями необходимо обязательно обратиться к врачу, так как это все может привести к воспалению легких (пневмонии) со всеми вытекающими последствиями и осложнениями.
2. Переход в хроническую форму, в том числе в атрофическую или гиперпластическую форму ларингита. При воздействии негативных факторов на гортань, при ослабленном иммунитете, большой голосовой нагрузке на фоне ларингита воспалительный процесс может стать хроническим. Это приводит к частым обострениям ларингита, изменениям на голосовых связках, становлению грубого голоса, вплоть до его потери. При хроническом ларингите кашель может сохраняться довольно длительно, провоцируется при различных обстоятельствах, например при охлаждении, эмоциональных переживаниях, курении, употреблении острой пищи, вдыхании различных ароматов и так далее. Атрофический и гиперпластический хронический ларингит обычно развивается у людей, чья профессия требует много говорить, любителей острой, горячей и холодной еды, курильщиков и прочих групп риска.
3. Стеноз гортани или ложный круп (стенозирующий ларингит). Такое осложнение часто развивается у маленьких пациентов, возрастом до 3-х лет. Также стеноз гортани может развиться как у детей, так и у взрослых на фоне аллергической и анафилактической реакции (отек Квинке, анафилактический шок). При этом происходит отек слизистой и спазм мышц гортани, как результат – сужение просвета гортани, нарушение прохождения воздуха. Это очень опасное осложнение, которое может привести к удушью, требует срочной медицинской помощи.
Последствия хронического ларингита:
1. Образование на голосовых связках рубцов, узелков, как результат – осиплость голоса, при обострении – кратковременная его потеря. Чаще всего такими осложнениями страдают певцы, так как они часто перегружают голосовые связки, невзирая на болезнь и простуду.
2. Образования различных опухолей, в том числе и рака. Любой хронический процесс способствует сбою в делении клеток, их мутации. Поэтому и могут образовываться различные новообразования гортани.
3. Паралич голосовых связок, как результат – стойкая потеря голоса. Это осложнение возникает при вовлечении в воспалительный процесс нервов гортани – неврит. Такое состояние может привести не только к афонии (потеря голоса), но и к нарушению дыхания и удушью. При нарушении дыхания требуется интубация трахеи (трахеостома) – в трахею через кожу вставляют трубку, при этом воздух в легкие попадает не через верхние дыхательные пути, а через трахеостому. После медикаментозного лечения функция нерва постепенно восстанавливается, также может восстановиться и голос, частично или полностью. В некоторых случаях требуется хирургическое вмешательство.
Ларингит, как и любое другое заболевание, необходимо лечить своевременно и правильно, так как самолечение и отсутствие лечения может привести к тяжелым последствиям.
Профилактика ларингита и его последствий, как предупредить развитие хронического и гиперпластического ларингита?

- здоровое сбалансированное питание, богатое витаминами, аминокислотами, ненасыщенными жирными кислотами;
- отказ от вредных привычек, курение особенно предрасполагает к развитию ларингита и его осложнений, негативно влияет на голосовые связки;
- закаливание – это самый эффективный метод профилактики всех заболеваний, в том числе и обострений хронического ларингита, особенно это важно в детском возрасте;
- физическая активность, движение – это жизнь;
- частые прогулки на свежем воздухе, особенно полезно погулять у водоемов;
- нормальный режим работы, сна и отдыха;
- по возможности избегать нервных стрессов.
Профилактика ОРВИ, гриппа и их осложнений:
- избегать контактов с больными людьми и пребывания в общественных местах в период гриппа;
- вакцинация против гриппа в осенний сезон;
- если началось ОРВИ, необходимо своевременно начать лечение, любой грипп также нужно вылежать.
Во время ларингита необходимо устранить факторы, негативно влияющие на гортань и голосовые связки:
- курение;
- голосовые нагрузки;
- горячие и слишком холодные пища или напитки;
- пища, раздражающая гортань;
- высокие и низкие температуры воздуха, а также высокую и низкую влажность;
- прочие факторы.
Для людей, чья профессия требует голосовых нагрузок (певцов, актеров, преподавателей, дикторов, спортивных болельщиков):
- при ларингите необходимо взять больничный лист, чтобы была возможность помолчать;
- регулярно посещать ЛОР-врача;
- перед повышенными нагрузками необходимо максимально дать отдохнуть голосовым связкам;
- регулярно делать упражнения для голосовых связок (подробнее в ответе на вопрос Ларингит и потеря голоса, как восстановить голосовые связки?).
Любую болезнь легче предупредить, чем потом лечить, и вы будете здоровыми.
источник



