Гланды (научно-медицинский термин «миндалины») — это место скопления узелков и лимфоидных тканей в глоточном кольце. Основная их задача задерживать патогенные микроорганизмы, поступающие вместе с воздухом. Вследствие чего, они нередко являются объектом воспалительных процессов. Это важный орган лимфатической системы, который принимает активное участие в формировании иммунной защиты организма. Всего их у человека шесть: небные миндалины (их две), носоглоточная, язычная и 2 трубные.
Для того чтобы не заболеть ангиной, необходимо укреплять иммунитет, закаливать организм (принимать контрастный душ хотя бы по утрам или делать растирание холодной и горячей водой), не переохлаждаться, в пик инфекционных заболеваний, которые особенно отмечаются зимой и в межсезонье, носить специальную маску. Эти причины являются основанием для развития этого недуга. Если больной находиться дома, его необходимо изолировать от других детей и выдать персональные предметы личной гигиены, в том числе и индивидуальную посуду.
На протяжении всей жизни человека, они работают с разной скоростью. Так, миндалины у детей грудного возраста, они практически не выполняют отведенные им предназначения в организме, и начинают развиваться лишь к 2-3 месяцам. В возрасте 2 лет появляются лакуны, которые способствуют развитию в них воспалительного процесса и патогенных микроорганизмов. Ближе к дошкольному возрасту все чаще начинают заболевать ангиной.
Исполнив свою роль в формировании иммунной защиты, в 12-14 лет они начинают постепенно отмирать. К началу совершеннолетию они пропадают полностью либо остаются небольшие частички.
Раньше при воспалении миндалин во время ангины, осуществлялось удаление хирургическим методом. Но, как оказалось, в организме человека нет ничего лишнего, и хронические миндалины, в том числе.
Возникающие реакции в этих органах, можно условно разделить на первичные (поражаются только гланды) и вторичные (воспаление активно развивается в глотке, ротовой полости, носовых пазухах). Наиболее распространенными недугами является хронический тонзиллит, острое воспаление (ангина, гипертрофия и аденоиды).
Сифилитическое воспаление гланд делится на 3 стадии:
- Происходит поражение только одной миндалины;
- Гланды увеличенные, на них присутствуют красные бляшки овальной формы;
- Образование гумм.
Диагностика этого заболевания в том числе при ангине, осуществляется в клиническо—лабораторном учреждении, на основе собранных серологических и бактериологических анализах.
Туберкулез наблюдается у людей, зараженные палочкой Коха, поражающая легкие, кости, суставы, кишечник. Процесс протекает под видом тонзиллита хронической формы.
Киста. Она может стать причиной гормонального сбоя в организме, поражения гланд.
Опухоли. Они бывают как злокачественными, так и доброкачественными. К последней относятся эпителиальные опухоли (к примеру, миома, невринома и другие). Начальные признаки, как обычно, температура, увеличение небных миндалин, ощущение постороннего тела в зеве. Через некоторое время появляется болевой синдром при проглатывании пищи, слюны, разговоре, отдающаяся в шею, ухо, челюсть. Такие опухоли удаляют лазером, а злокачественные поддаются терапевтической терапии в соответствии со всеми директивами.
У лиц преклонного и среднего возрастов могут возникнуть изолированные заболевания язычной миндалины, но, к большому счастью этих пациентов, встречается это крайне редко.
Основными признаками являются боль в горле, не позволяющая нормально глотать, принимать пищу и разговаривать. На гландах появляется частичный либо сплошной гнойный налет, увеличиваются лимфоузлы под нижней челюстью, беспокоит неприятный запах из ротовой полости. Гланды краснеют, воспаляются, отекают. Но есть и иные виды симптоматики, характеризующие начальное развитие заболевания ломота в суставах, жар, затруднение речи. Симптомы похожи на ангину, но методы лечения в большинстве случаев различны.
При остром течении недуга, температура спадает меньше чем через неделю и пациенты считают, что наступило долгожданное выздоровление, прекращают прием медикаментов, в частности препараты, предназначающие для курсового лечения. Но делать этого не стоит ни в коем случае, ведь она влечет за собой осложнения ревматизм, миокардит, повреждения внутренних органов. Лечение дома осуществляется с помощью народных методов и теми медикаментами, выписанные специалистом.
Внимание! Заниматься самолечением нужно только в экстренных ситуациях. Например, когда невозможно обратиться в клинику или пригласить врача на дом. При подобных ситуациях невозможно полностью вылечить фарингит, можно только «заглушить» симптомы, но через некоторое время, они вернуться вновь, и скорее всего, уже с осложнениями. К своему здоровью нужно относиться со всей ответственностью!
Такое заболевание, как ангина миндалины сразу дают о себе знать. И как только начали проявляться симптомы (миндалины при ангине становятся красными, повышается температура тела, появляется озноб и иные признаки, относящиеся к ее появлению), необходимо начать терапию совместно с профилактическими мерами.
Весьма эффективные методы, можно найти среди рецептов народной медицины:
- Натереть на мелкой терке средний корень хрена. В полученную массу добавить такое же количество сахара. Настоять в течение дня, сок процедить с помощью марли. Состав рекомендуется принимать по 15 мл через каждые 60 минут;
- На компрессорную бумагу положить стручок жгучего перца и мед. Снизу поджечь свечу, чтобы растопить второй компонент. По окончании сего процесса, убрать чили. Состав принимать дважды в сутки по 2 ст. л. до начала трапезы;
- В 200 миллилитрах молока (подойдет любой жирности) отварить 25 грамм инжира. Принимать трехкратно в день;
- Приготовить отвар из трехраздельной череды, сосновых почек, полевого хвоща, фиалки, ноготков, аптечной ромашки или зверобоя. На стакан кипяченой воды достаточно взять две-три десертные ложки ранее перечисленных растений, настоять около 2-2,5 часов. Полоскать горло не меньше трех раз в день;
- В стакане кипяченой воды, остывшая примерно до комнатной температуры развести пять капель йода, пищевой соды (на кончике ножа), соли (1/2 большой ложки). Полоскать горло около 3 раз в сутки. По завершении каждого сеанса, обрабатывать зев маслом или специальным раствором, чтобы избежать чувства сухости во рту. Если на йод аллергия, осуществлять промывание миндалин не стоит, поменять на проверенное средство либо придерживаться предписаний доктора;
- В стакане воды растворить ст. ложки морской (английской) соли. Полоскать 2 раза в дневное время, а перед сном делать ингаляцию, предварительно прокипятив состав.
Осуществлять лечение ангины и схожих по воспалению миндалин болезней дома нужно только после того, как специалист оценит степень развития заболевания, особенно если, на гландах есть гнойные нарывы и выпишет лекарства для курсового применения. И ни в коем случае, не забрасывать прием медикаментов и антибиотиков при ангине и других заболеваниях, нужно пройти лечение от начала до конца.
источник
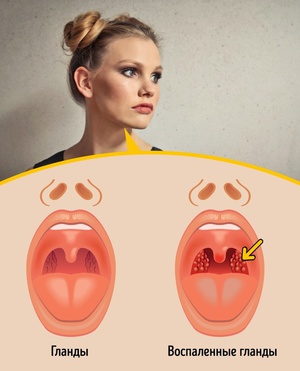
В действительности эти термины означают одно и то же. Если же следовать медицинской терминологии, то более корректным будет понятие «небные миндалины». Хотя для большинства из нас более привычный вариант — гланды. Поэтому гланды — это те же самые миндалины, о которых часто говорят врачи при ангине.
Если вы слышите от лечащего врача диагноз тонзиллита, это не причина для паники.
На самом деле в этом нет ничего страшного. Это вы поймёте после того, как узнать, что они означают.
- Миндалины (их часто называют и аденоидами, ведь это, по сути, одно и то же) играют важную роль в работе иммунной системы, а находятся они в горле тоже между небными дружками, рядом с корнем языка. Основу миндалин образует лимфоидная ткань;
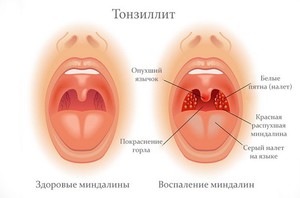
- Если следовать медицинской терминологии, то под тонзиллитом принято понимать воспаление миндалин. Это заболевание может протекать в острой и хронической форме. Каждому из нас в детстве приходится переболеть да не один раз острым тонзиллитом, ведь для нас более привычное название этой болезни – ангина;
- У человека аденоиды выступают в роли своеобразного защитного барьера. Этот орган иммунной системы защищает организм от проникновения вредных микроорганизмов. Очень важную роль в работе гланд выполняет лимфоидная ткань, основной функцией которой является выработка специальных антител, ведущих борьбу с патогенными микробами. Если говорить о детях, то у них работа иммунной системы в значительной степени зависит как раз от небных миндалин, которые не позволяют бактериям, инфекциям и вирусам проникнуть в детский организм.
На самом деле небные миндалины выполняют несколько функций. Они не только защищают нас от инфекций и бактерий, но и принимают участие в регуляции кроветворения, образовании лимфоцитов, необходимых для процесса формирования антител.
Будучи в ослабленном состоянии, аденоиды уже не могут так же эффективно, как раньше, защищать организм от болезней. Более того, они в таком состоянии становятся угрозой для человека. Среди всех заболеваний, которые могут быть вызваны воспаленными миндалинами, чаще всего специалисты диагностируют тонзиллит, а также ангину в острой форме.
Думается, не стоит лишний раз рассказывать, насколько тяжелым испытанием становится для человека эта болезнь. Ведь она приносит с собой такие неприятные симптомы, как высокая температура и сильная боль в горле. Но даже перечисленные симптомы ангины представляют куда меньшую опасность, нежели осложнения, которые могут проявиться после болезни. Даже сегодня специалисты в области медицины затрудняются назвать полный перечень возможных опасностей, ведь с каждым годом появляются всё новые.
Иногда воспаление миндалин может вызывать нарушения в работе сердца, сустава, почек и других органов. На данный момент врачи располагают информацией о существовании более чем сотни заболеваний, которые могут развиться в виде осложнений после тонзиллита. Если проанализировать результаты последних исследований, то они указывают на то, что ангина у отдельных людей может стать причиной нарушения детородной функции. Всё это наглядно показывает, какую серьезную опасность представляет воспаление миндалин для здоровья человека. Если принятые меры не позволили избежать этого заболевания, то нужно, не откладывая, заняться его лечением.
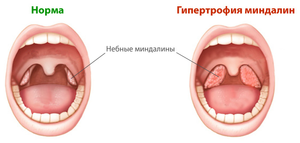
На самом деле не нужно быть специалистом, чтобы определить состояние скоплений лимфоидной ткани в глотке.
- Одним из ярких признаков воспаления являются неровные округлой формы образования желтоватого или бледно-розового оттенка, выглядывающие из боковых подушек.
- Если с гландами всё в порядке, то вы даже при тщательном осмотре не обнаружите на них ни налета, ни белых точек, заполненным гноем. Также там будут отсутствовать покраснения и отечность.
- При попытке надавить на небные миндалины можно ощутить мягкую консистенцию.
Все эти симптомы позволяют на ранней стадии определить воспаление гланд.
Если воспалительный процесс развивается не первый день и миндалины стали настолько большими, что уже почти смыкаются друг с другом, то вам следует поменять меню ребенка и заменить его привычные блюда полужидкими. Если этого будет требовать состояние больного, то не исключено, что вам придется держать на подобном рационе ребенка до полного выздоровления.
Как было сказано выше, миндалины и гланды обеспечивают защиту нашему организму от атак бактерий и вирусов на самом «входе». В то же время они могут нести и опасность для нашего здоровья, если по каким-либо причинам перестают справляться со своей функцией. При ослабленном иммунитете или после охлаждения может возникнуть обострение, и тогда по мере накопления инфекции в миндалинах начинает развиваться воспалительный процесс, который может вызвать всем знакомые симптомы — боль в горле и повышение температуры.
И помня о том, что увеличенные гланды уже не состоянии эффективно выполнять свою главную функцию, инфекции уже не составит большого труда попасть через евстахиеву трубу в ухо. Если вы по каким-либо причинам допустили развитие хронического тонзиллита, то будьте готовы к развитию осложнений. Например, это может быть ринит, гайморит или синусит.
Находясь в воспаленном состоянии, гланды вызывают ослабление иммунитета, а это гарантия, что очень скоро у человека появится простуда и общая слабость. Из-за чрезмерной усталости ребенку уже будет не под силу выдерживать продолжительные физические и эмоциональные нагрузки. Для некоторых тяжелым испытанием станет выдержать один учебный день в школе.
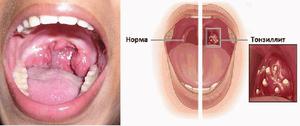
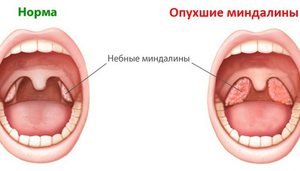
Таким образом, при развитии воспалительного процесса состояния небных миндалин можно классифицировать на три типа:
- Гланда становится настолько большой, что занимает 30% пространства между передним краем небной дужки и сошником.
- Миндалиной может быть занято 2/3 пространства.
- Всё свободное место занято гипертрофированными гландами.
Больше других рискуют столкнуться с воспалением гланд дети в возрасте от 3 до 10 лет. У одних это может произойти вследствие того, что ребенок время от времени болеет ангиной, другие же болеют ею часто, что их организм не успевает восстановиться. Зная об этих нюансах, нужно помнить, что для каждого пациента тактика лечения должна подбираться индивидуально с учетом особенностей состояния пациента и заболевания.
Если после визита к доктору вам был поставлен диагноз ангины, то первое, с чего вам следует начать лечение — соблюдение постельного режима. Естественно, этого недостаточно для того, чтобы поправиться. Терапия при этом заболевании предписывает выполнение следующих лечебных мероприятий:
- проведение общей и местной терапии;
- обильное питье;
- прием антигистаминных препаратов;
- проведение иммуноукрепляющей терапии.
Ни в коем случае нельзя прикасаться к гною на миндалинах, даже если вы просто хотите очистить их от гнойного экссудата.
Часто мамы, заметив симптомы ангины у своего ребёнка, пытаются самостоятельно помочь ему, предлагая прополоскать горло противобактериальным раствором. Подобным образом они рассчитывают удалить с миндалин неприятный налет. Но в действительности это процедура оказывается малоэффективной. Объясняется это тем, что раствор даже при частых полосканиях не способен попасть на поверхность гланд.
Только питье может обеспечить прямой контакт раствора с воспаленными нёбными миндалинами. Именно этим и объясняется рекомендация врачей пить как можно чаще при ангине чай с лимоном, теплое молоко, в которое добавлено сливочное масло, сода или мед.
Также не стоит пренебрегать антибиотиками при лечении ангины. От них во многом зависит, как быстро сможет поправиться ребенок. Не все знают, что благодаря именно антибиотикам можно в значительной степени уменьшить риск развития хронической формы ангины.
Не всем родителям известно и о способности бактерий быстро приспосабливаться к антибиотикам. Врачи об этом хорошо знают, поэтому в аптеках ассортимент лекарств регулярно обновляется. Так что не удивляйтесь тому, когда после обследования врача назначит вашему крохе вместо привычного пенициллина более сильной современный препарат.
Однако это не имеет большого значения, ведь при ангине самая важная задача, решением которой должна быть озабочена мама — как быстро помочь малышу справиться с болезнью. Поэтому даже знать, что такое гланды, вовсе не обязательно.
Естественно, рассчитывать, что болезнь, после которой могут возникнуть осложнения, можно будет вылечить своими силами, не стоит. Поэтому все родители сразу же идут в больницу, где им назначают адекватное лечение. Этот подход является единственно правильным, так как только врач может подсказать, какие именно лекарства лучше давать ребенку, чтобы он не только смог быстро поправиться, но и избежал опасных для его здоровья осложнений.
источник
Опубликовано в журнале:
«Вестник семейной медицины» 2011, No 1, c 29-34
Г.Л. Балясинская, д.м.н., профессор; С.Р. Эдгем, к.м.н.
Кафедра оториноларингологии педиатрического факультета ГОУ ВПО РГМУ Росздрава, Москва
Cведения об ангинах дошли до нас еще с древних времен; судя по тому, что у Гиппократа (V–IV в. до н.э.) неоднократно описываются данные, относящиеся к ангине, можно считать, что это заболевание составляло предмет большой заботы врачей того времени. Удаление миндалин в связи с их заболеванием описано еще Цельсом. При внедрении в медицину бактериологического метода ангины были подразделены на различные виды в соответствии с микробным фактором (например, стрептококковая, стафилококковая, пневмококковая). Открытие дифтерийной палочки (1882–1884) позволило дифференцировать ангину от ангиноподобного заболевания – дифтерии; скарлатина, благодаря наличию характерной для этой болезни сыпи, была выделена значительно раньше, еще в XVII веке.
В настоящее время ангина трактуется как общее инфекционное заболевание с местными проявлениями в виде острого воспаления одного или нескольких компонентов лимфаденоидного глоточного кольца. В воспалительный процесс вовлекаются преимущественно небные миндалины, но может быть ангина глоточной, язычной миндалин и гортани. Ангина – серьезное заболевание, поскольку возможны тяжелые осложнения, обусловленные поражением внутренних органов (сердце, суставы, легкие и др.).
Распространенность. Ангина наблюдается чаще в детском возрасте (75%), по уровню заболеваемости занимает одно из первых мест, причем дети в городах болеют чаще, чем в сельской местности.
Этиология и патогенез. Наиболее частыми возбудителями ангины являются стрептококки, стафилококки, диплококки, пневмококки, энтеровирусы.
Инфекция проникает в миндалины экзогенно (преимущественно): воздушно-капельным, энтеральным (через молочные продукты) путями или после операций на задних отделах полости носа и носоглотке (так называемые травматические ангины); эндогенно: аутоинфекция при активизации микрофлоры лакун миндалин у больных хроническим тонзиллитом, при кариозных зубах, гнойном синусите, гастроэнтерите; гематогенно.
К ангине предрасполагают механические, химические, термические и другие воздействия: резкая смена температуры окружающей среды, общее и местное переохлаждение, сырость, запыленность, загазованность и бактериальная обсемененность воздуха, недостаточная инсоляция, экзогенные интоксикации, нерациональное питание, переутомление, неблагоприятные бытовые условия. При этом изменяется биоценоз ротоглотки и становится патогенной сапрофитная флора лакун миндалин.
Большую роль в патогенезе ангины играет снижение реактивности и сенсибилизации организма, лимфатико-гиперпластическая аномалия конституции, характер и вирулентность микрофлоры и лакун миндалин, а также патологические процессы в ЛОРорганах (хронический ринит, синусит, аденоидит).
Острый воспалительный процесс в миндалинах сопровождается отеком тканей, лимфостазом и полнокровием. Тромбоз сосудов способствует образованию микроабсцессов. Гистологически в очагах расплавления ткани вокруг язвенных очагов поражения эпителия определяется грануляционная ткань.
Классификация. По характеру и глубине поражения миндалин различают следующие формы ангины:
- ангина катаральная (наиболее легкая форма ангины, в воспалительный процесс вовлекается главным образом слизистая оболочка миндалин);
- ангина лакунарная (воспалительные изменения локализуются преимущественно в лакунах миндалин);
- ангина фолликулярная (нагноение фолликулов миндалин);
- комбинированные формы.
Ангина может быть первичной (самостоятельное заболевание), вторичной (симптом при инфекционных заболеваниях и при болезнях кроветворных органов).
Клиническая характеристика. Катаральная ангина начинается остро; температура обычно бывает субфебрильной, иногда повышается до 38° С; беспокоят головная боль, недомогание, иногда ознобы. Вскоре появляется боль в горле, усиливающаяся при глотании, особенно при пустом глотке. Регионарные лимфатические узлы несколько увеличены и болезненны при пальпации. Гемограмма мало изменена.
Местные признаки: значительная гиперемия слизистой оболочки, миндалины разрыхлены, несколько увеличены, язык обложенный, сухой.
Продолжительность заболевания 3–5 дней.
В некоторых случаях катаральная ангина предшествует более глубоким поражениям миндалин – лакунарной и фолликулярной ангине.
Лакунарная ангина. В лакунах скапливается фибринозный экссудат. На фоне отека и гиперемии слизистой оболочки, на свободной поверхности миндалин выявляются отдельные беловатые налеты. Они располагаются в устьях лакун, иногда сливаются и покрывают значительную часть поверхности миндалины, не распространяются за пределы миндалин и легко снимаются, так же легко возобновляясь на том же месте.
Фолликулярная ангина. На фоне воспаленной слизистой оболочки миндалин видны множественные беловато-желтоватые островки, нечетко оформленные или округлые, напоминающие по цвету, форме и величине просяные зерна и представляющие собой нагноившиеся фолликулы.
Свободная поверхность миндалин, по выражению Н.П. Симановского, приобретает вид «звездного неба». В дальнейшем гнойники, постепенно увеличиваясь, могут вскрыться в полость глотки.
Деление ангин на лакунарную и фолликулярную условно, так как иногда на одной миндалине наблюдается картина лакунарной ангины, а на другой – фолликулярной. Лакунарная и фолликулярная ангины значительно тяжелее катаральной.
Клиническое течение фолликулярной и лакунарной ангин почти одинаково. Выражены симптомы интоксикации организма, гипертермия, озноб.
Дети жалуются на общую слабость, головную боль, резкую боль при глотании, нередко с иррадиацией в ухо. Наблюдаются усиленная саливация, потребность часто глотать. Из-за сильной боли при глотании ребенок старается не есть и не глотать слюну. Глотание происходит при неполном замыкании мягким небом носоглоточного пространства, вследствие чего жидкость и слюна попадают в нос и вытекают из него.
Выраженные воспалительные изменения приводят к дисфонии: голос приобретает характерный гнусавый оттенок. При больших миндалинах возможны затрудненное дыхание и некоторое временное понижение слуха. Иногда наблюдаются боли в области сердца и суставов. Регионарные шейные лимфатические узлы увеличены, болезненны при пальпации.
Картина крови при этих формах ангины типична для острого инфекционного процесса: лейкоцитоз, увеличение СОЭ, небольшой сдвиг формулы влево. В моче могут определяться следы белка.
Течение фолликулярной и лакунарной ангин бурное. Как правило, в течение 2–4 дней симптомы нарастают, а затем так же быстро исчезают. На 4–5й день поверхность миндалин начинает очищаться от налета, исчезают гнойные фолликулы, и только в лакунах остатки налета могут сохраняться несколько дольше. В некоторых случаях процесс может стать затяжным и перейти в хронический.
Фибринозная ангина может развиться из фолликулярной и лакунарной ангины. Образуется единый сплошной налет беловато-желтоватого цвета, который может выходить за пределы миндалин. Отмечается острое начало, высокая температура, озноб, явления общей интоксикации, иногда признаки менингизма.
Возрастные особенности течения ангин. У новорожденных и детей первых месяцев жизни преобладают не ангины, а острые назофарингиты. У детей грудного и раннего возраста ангина как самостоятельное заболевание встречается сравнительно редко, но протекает тяжело, с выраженными общими проявлениями.
Дети становятся раздражительными, капризными, иногда сонливыми, отказываются от еды.
Температура бывает более высокой, выражена интоксикация. Наряду с затруднением глотания и саливацией возможно нарушение дыхания. Ангина нередко сопровождается судорогами, рвотой, помрачением и даже потерей сознания. Наблюдаются боли в животе и жидкий стул. Долго остается подострый воспалительный процесс в миндалинах. При неблагоприятных условиях ангины могут рецидивировать.
Помимо небных миндалин в острое воспаление могут вовлекаться и другие скопления лимфоидной ткани, в частности глоточная, язычная, гортанная миндалины, лимфоидная ткань задней стенки глотки; воспаление может быть разлитым, распространяясь по всему лимфатическому глоточному кольцу. Эти виды ангин имеют специфические особенности.
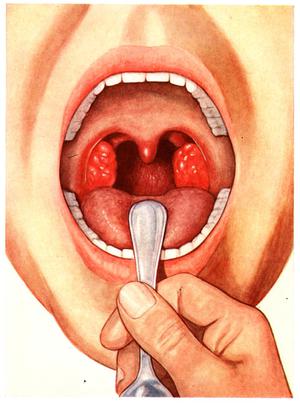
Диагностика. Диагноз устанавливают на основании анамнеза, клинической картины, фарингоскопии и бактериологического исследования. Дифференциальная диагностика. Катаральную ангину необходимо дифференцировать со следующими заболеваниями:
- острое респираторное заболевание с катаральными явлениями в полости носа, насморком, кашлем, разлитой гиперемией мягкого неба. При ангине отмечается краевая гиперемия дужек и небных миндалин;
- острый фарингит (при ангине воспалительный процесс локализуется в области небных миндалин, гиперемии задней стенки глотки нет);
- дифтерия глотки, с которой наиболее часто дифференцируют лакунарную ангину, имеет следующие признаки: налеты желтовато-грязного цвета, выходят за пределы миндалин;
- с миндалин снимаются с трудом, слизистая оболочка при этом кровоточит. Регионарные лимфатические узлы не только увеличены, но и отечны, отмечается инфильтрация клетчатки подчелюстной области. Диагноз подтверждается выявлением коринебактерии дифтерии в мазках из глотки.
Лечение. Применяют этиотропную, патогенетическую и симптоматическую терапию.
Назначают постельный режим; щадящую молочно-растительную, легкоусвояемую и нераздражающую диету, богатую витаминами; обильное питье (чай с малиной, лимоном и медом, отвар шиповника, фруктовые соки, минеральная вода).
Из этиотропных препаратов назначают сульфаниламиды, а при тяжелом течении заболевания – антибиотики; теплое полоскание слабо дезинфицирующими отварами шалфея, календулы, ромашки, раствором гидрокарбоната натрия, таннина, перекиси водорода (2 столовые ложки на стакан воды), фурацилина (1:5000), 1% раствором борной кислоты, перманганата калия, этакридина лактата.
Проводят симптоматическую терапию (жаропонижающие, обезболивающие средства); в качестве противоревматических средств назначают салицилаты и препараты пиразолоновой группы (амидопирин, анальгин, баралгин).
Рекомендуют согревающие компрессы и сухое тепло на регионарные лимфатические узлы. При резко выраженном регионарном лимфадените назначают микроволновую терапию или токи УВЧ.
Проводят гипосенсибилизирующее, общеукрепляющее лечение, витаминотерапию.
Также применяются противовоспалительные и антисептические препараты, содержащие активное вещество биклотимол в виде спрея Гексаспрей и таблеток для рассасывания Гексализ. Гексализ помимо биклотимола содержит два активных вещества – эноксолон и лизоцим, что обеспечивает выраженную противовоспалительную активность, стимулирует местный иммунитет и способствует более быстрому восстановлению слизистой оболочки.
Больного изолируют, обеспечивают строгое соблюдение санитарного режима.
При выздоровлении проводят контрольные анализы крови и мочи, при первых признаках развития осложнений, обусловленных поражением внутренних органов, необходимо тщательное обследование и лечение у специалистов.
Осложнения. В тяжелых случаях могут развиться осложнения – паратонзиллярный и парафарингеальный абсцессы, острое воспаление среднего уха, ларингит, ревмокардит, суставной ревматизм, пиелонефрит, тонзиллогенный сепсис с метастатическими абсцессами в различных органах, менингит, медиастинит, флегмона шеи, отек гортани.
Ретроназальная ангина (острый аденоидит)
Распространенность. Наблюдается преимущественно у детей в период развития глоточной миндалины как осложнение воспалительного процесса в полости носа и околоносовых пазухах, а также при различных инфекциях.
Клиническая характеристика. Заболевание сопровождается высокой температурой, резким нарушением носового дыхания, навязчивым кашлем.
Больные жалуются на головную боль и боль за мягким небом, иррадиирующую в задние отделы полости носа и в уши. У детей грудного возраста протекает тяжело, с выраженной интоксикацией, затруднением сосания, синдромом дисфагии, парентеральной диспепсией.
При фарингоскопии определяются отек и гиперемия задних небных дужек, слизисто-гнойное отделяемое, стекающее по задней стенке глотки.
При задней риноскопии выявляются гиперемия и отек глоточной миндалины, налеты и вязкое слизисто-гнойное отделяемое в ее бороздках.
Заболевание сопровождается лимфаденопатией; увеличены и болезненны задние шейные (в виде цепочки) и подчелюстные лимфатические узлы. Обычно аденоидит продолжается 3–5 дней, имеет склонность к рецидивам, может осложняться острым средним отитом, синуситом, поражением слезных и нижних дыхательных путей, развитием ларинготрахеобронхита, бронхопневмонии, а у детей до 4-летнего возраста – развитием заглоточного абсцесса.
такое же, как при ангинах. Дополнительно назначают сосудосуживающие капли в нос, ингаляционную терапию, дезинфицирующие носоглотку средства (протаргол, йодинол, 0,1% раствор хинозола на 20% раствора глюкозы). При рецидивирующем течении аденоидита показана аденотомия.
Ангина язычной миндалины
Распространенность. Встречается сравнительно редко и может протекать по типу катарального, фолликулярного или флегмонозного воспаления.
Клиническая характеристика. Общие симптомы обычно те же, что и при ангинах. Сильная боль при глотании усиливается при движениях языка и надавливании на него (ближе к корню языка). Воспаление язычной миндалины распространяется на соединительную и межмышечную ткань и может привести к интерстициальному гнойному воспалению языка. При флегмонозной форме воспаления (вследствие травмы язычной миндалины, например рыбьей костью) боль становится резкой, усиливается при глотании, повышается температура, нарушается общее состояние.
При непрямой ларингоскопии выявляются отек, гиперемия язычной миндалины, гнойный налет желтого цвета на ее поверхности.
При флегмонозной форме определяются резкая инфильтрация и выпячивание миндалины с распространением отека на область надгортанника и входа в гортань.
Лечение. Принципы лечения те же, что и при ангинах. В начале болезни иногда рекомендуют холодные компрессы. При абсцедировании вскрытие производят в месте наибольшего выстояния язычной миндалины на глубину до 1 см, чтобы не поранить язычную артерию. Иногда при резком нарастании инфильтрата производят наружное вскрытие абсцесса.
Ангина Людвига – ангина дна полости рта
Флегмонозная ангина язычной миндалины наряду с кариозными зубами, травматическими повреждениями, язвенными процессами в слизистой оболочке полости рта может вовлечь в процесс клетчатку дна полости рта и шеи, лимфатические и подчелюстные слюнные железы.
Клиническая характеристика. Болезнь начинается с ощущения неловкости и напряжения в области угла нижней челюсти, болей при разговоре и глотании, общей разбитости, повышения температуры.
При пальпации прощупывается плотный, как доска, инфильтрат, который постепенно переходит за среднюю линию и заполняет все пространство подподбородочной области, спускаясь книзу на боковую или среднюю часть шеи. Кожа над инфильтратом отекает, краснеет.
Слизистая дна полости рта отечная, открывание рта ограничено и болезненно, речь невнятна. Вследствие сдавления инфильтратом трахеи и больших шейных сосудов появляются одышка и цианоз лица.
Заболевание протекает тяжело, возможны серьезные осложнения (сепсис, асфиксия, менингит, медиастинит).
Лечение. Особенности лечения данного вида ангины: ранние широкие разрезы в зависимости от расположения и распространения инфильтратов и активное дренирование абсцессов, массивная антибактериальная и дезинтоксикационная терапия, мероприятия по восстановлению дыхания вплоть до трахеотомии, гипосенсибилизирующие, общеукрепляющие средства, физиотерапия.
Гортанная ангина
Гортанная ангина – острый воспалительный процесс лимфоидной ткани в желудочках гортани, черпалонадгортанных складках и грушевидных синусах, часто с распространением на подслизистый слой.
Этиология. Возбудителями являются стрептококки, стафилококки, диплококки. Способствующие факторы – механическая травма, инородное тело, химический или термический ожог, воспалительный процесс в средней и нижней части глотки (паратонзиллит, заглоточный абсцесс), охлаждение.
Клиническая характеристика. Заболевание протекает тяжело, с нарушением общего состояния, гипертермией, охриплостью, сильной болью при глотании и повороте шеи, затруднением дыхания.
Пальпация гортани болезненна. Регионарные лимфатические узлы шеи увеличены и болезненны.
При ларингоскопии определяются инфильтрация и гиперемия слизистой оболочки надгортанника, грушевидных синусов, черпалонадгортанных, вестибулярных и голосовых складок. Воспаленная лимфоидная ткань желудочков гортани пролабирует в просвет гортани, прикрывая голосовую складку. Значительно выраженный отек, помимо увеличения объема, ограничивает подвижность черпаловидных хрящей и усугубляет сужение голосовой щели в месте скопления лимфоидной ткани. Иногда наблюдаются налеты (сплошные или в виде отдельных округлых очагов).
При благоприятном течении заболевание через 6–8 дней заканчивается выздоровлением.
Лечение. Детей лечат в стационаре. Необходим строгий постельный режим.
Проводят антибактериальную, дегидратационную, гипосенсибилизирующую терапию, делают согревающие компрессы или кладут холод на шею, дают теплое питье, назначают отвлекающие процедуры (ножную горчичную ванную), шейную новокаиновую блокаду.
В области отечных тканей делают глубокие скарификации ножом Тобольда. При резко выраженном затруднении дыхания производят трахеотомию.
Осложнения. Иногда процесс переходит в диффузное гнойное воспаление подслизистого слоя, мышц, межмышечной клетчатки с вовлечением надхрящницы и развивается флегмонозный ларингит.
Гортанная ангина может осложниться флегмоной и абсцессом гортани. Присоединение к гортанной ангине подслизистого воспаления может привести к асфиксии.
Острый фарингит (воспаление лимфоидной ткани задней стенки глотки)
Распространенность. Встречается у детей любого возраста.
Этиология. Заболеванию способствуют снижение сопротивляемости организма, резкие колебания температуры внешней среды, сопутствующие воспалительные заболевания полости носа, околоносовых пазух, острые инфекционные заболевания.
Клиническая характеристика. Болезнь начинается обычно с острого ринофарингита с распространением процесса на среднюю часть глотки. Жалобы на сухость, першение в горле, болевые ощущения при глотании, навязчивый кашель.
Слизистая оболочка задней стенки глотки ярко гиперемирована, с выраженной сосудистой инъекцией и выступающими воспаленными фолликулами в виде красных зерен.
При остром воспалении лимфоидной ткани боковых валиков глотки боль при глотании выражена не резко, повышение температуры незначительное, при фарингоскопии отмечаются гиперемия и припухлость области боковых валиков и язычка. У грудных детей заболевание протекает тяжело, в виде назофарингита, с выраженной лихорадкой, явлениями дисфагии, парентеральной диспепсии, саливацией. При фарингоскопии определяют выраженную воспалительную реакцию мягкого неба с отеком, гиперемией и появлением энантемы. При тяжелом течении заболевания возможно развитие заглоточного абсцесса, гнойного медиастинита.
Лечение. Такое же, как при воспалении лимфоидной ткани другой локализации.
Язвенно-пленчатая ангина Симановского–Плаута–Венсана
Распространенность. Контагиозность невелика, иногда болезнь может возникать спорадически, но возможна эпидемия. Во время Первой мировой войны заболевание называли «окопной ангиной».
Заболевание наблюдается главным образом в молодом возрасте при снижении сопротивляемости организма, гиповитаминозе, при общем истощении (например, при алиментарной дистрофии, кахексии, вызванной злокачественной опухолью, лучевой болезнью).
Этиология. Впервые описана С.П. Боткиным как «финляндская жаба». В 1890 г. Н.П. Симановский впервые подробно описал клиническую картину заболевания, а через 8 лет С. Плаут и А. Венсан выявили возбудителей болезни – симбиоз веретенообразной палочки (Fusobacterium fusiformis) и спирохеты полости рта (Spirochete buccalis), которые могут находиться в полости рта в авирулентном состоянии. Кроме этих микроорганизмов, при бактериальном исследовании выделяются стрептококки и стафилококки. В этиологии заболевания играют роль кариозные зубы, пиорея.
Клиническая характеристика. Чаще поражается одна сторона, но описаны и двусторонние поражения. Заболевание начинается незаметно с неловкости при глотании, переходящей затем в боли. Выраженные изменения в глотке не соответствуют общему удовлетворительному состоянию больного. Температура субфебрильная или нормальная, боль в горле сначала беспокоит мало, затем становится довольно сильной.
При фарингоскопии на свободной поверхности миндалин видна пленка серого или желтовато-белого цвета, похожая на пятно от стеариновой свечи, круглой формы, мягкой консистенции, иногда распространяющаяся на переднюю дужку. Пленка окружена воспалительным ободком, налет сравнительно легко снимается ватным тампоном. После удаления пленки обнаруживается кровоточащая изъязвленная поверхность желтого цвета с четкими краями.
Сначала язва поверхностная. Если заболевание продолжается достаточно долгое время, то язвенный дефект становится глубоким, кратерообразной формы, затем он может распространиться за пределы миндалины с вовлечением в процесс глубоких тканей. Иногда наблюдается язвенное поражение слизистой оболочки десен, сопровождаемое их разрыхлением, возможно вовлечение в процесс надкостницы и редко – языка.
Регионарные лимфатические узлы увеличены и малоболезненны. Язвенный процесс сопровождается неприятным гнилостным запахом изо рта. В мазках из язвы обнаруживают симбиоз веретенообразной палочки и спирохеты полости рта. В 10% случаев язвенно-пленчатая ангина сочетается с дифтерией.
При благоприятных условиях выздоровление наступает в течение 1–2 недель, возможны рецидивы. Однако заболевание может затягиваться до нескольких недель, а без лечения даже до нескольких месяцев. При присоединении гноеродной инфекции общее состояние ухудшается, повышается температура, усиливается боль в горле при глотании, появляется неприятный запах изо рта. Регионарные лимфатические узлы увеличиваются.
Дифференциальная диагностика. Сходную симптоматику имеет ряд заболеваний:
- лакунарная ангина;
- дифтерия зева, при которой налет расположен только на одной миндалине; данные бактериологического исследования, изъязвления позволяют исключить дифтерию;
- некротическая ангина;
- сифилитическая язва, которая представляет трудности при дифференциальной диагностике. При обоих заболеваниях может быть поражена только одна миндалина. Сифилитическая язва обычно резко ограничена, окружена круто обрывающимися инфильтрированными краями, на ее дне имеется сальный налет. Реакция Вассермана подтверждает диагноз;
- опухоль, которая иногда сразу проявляется в виде распада миндалины: диагноз устанавливают при биопсии;
- туберкулезные язвы, которые локализуются на небных дужках, миндалинах, задней стенке глотки, мягком небе; язвы с неровными подрытыми краями, бледно-розовые, поверхность покрыта гнойным налетом; диагноз подтверждается при бактериологическом исследовании;
- вторичная ангина при остром лейкозе также сначала может быть односторонней; фолликулы сливаются, затем распадаются; температура тела высокая, быстрое распространение некротического процесса со 2–3-го дня заболевания, типичные изменения крови.
Лечение. Назначают антибактериальную и общеукрепляющую терапию. Проводят активное местное лечение: обрабатывают язвенную поверхность настойкой йода, 10% раствором нитрата серебра, 10% раствором медного купороса, 10% раствором новарсенола на глицерине, раствором метиленового синего, раствором хлорида калия (1 чайная ложка на стакан).
Рекомендуют полоскать горло раствором перманганата калия 1:2000, раствором перекиси водорода (2 ст. ложки на стакан воды) несколько раз в день.
В упорных случаях присыпают язвенную поверхность новарсенолом или вводят внутримышечно миарсенол либо внутривенно новарсенол (в дозах, соответствующих возрасту). Положительное действие оказывает присыпание несколько раз в день язвенной поверхности сахарной пудрой или смазывание 60% сахарным сиропом, что объясняется изменением среды и созданием неблагоприятных условий для дальнейшего существования возбудителей болезни. Назначают нераздражающую и богатую витаминами пищу.
источник
Хронический тонзиллит представлен хроническим инфекционным процессом, для которого характерно наличие постоянного воспаления небных миндалин.
Чаще данная патология развивается у детей, но может возникнуть и у взрослых людей.
Воспалительный процесс в миндалине протекает с периодическими обострениями в форме ангин, но не исключены случаи, при которых нет обострения в форме ангины.
Содержимое, Оглавление, Содержание страницы
Появление хронического тонзиллита связывают с продолжительным действием на них патогенными бактериями.
В норме при попадании бактерий на миндалину формируется местная иммунная реакция и бактерия погибает.
Но при длительных воздействиях бактериальных, большом количестве бактерий, миндалины не справляются.
Происходит развитие постоянного воспаления в толще миндалины. Скопление бактерий происходит в лакунах миндалин при нарушенном дренаже в них.
Наиболее часто хронический тонзиллит может вызываться:В подавляющем большинстве тонзиллитов развитие патологического процесса происходит после ангины, редко встречается сразу хронический процесс без ангины в анамнезе.
Хронический тонзиллит это заразный инфекционный воспалительный процесс. В данной ситуации миндалины не смогут осуществлять своей защитной функции, а наоборот они являются источником и хранилищем инфекционных агентов.
Из них патогенные бактерии могут распространиться по всем органам и привести к воспалению в других органах.
Из-за наличия постоянного воспаления в миндалинах формируются частые обострения в форме ангины.
Вследствие, частых обострений у больного наблюдается ослабление защитных сил организма (иммунитет).
Хронический тонзиллит приводит к развитию осложнений в виде поражений сердца, суставов, почек, воспалений соседних органов (отит, бронхит).
Обострениям хронического тонзиллита способствуют следующие факторы:- частые переохлаждения организма;
- физическое и умственное переутомление;
- регулярное вдыхание вредных веществ на производстве;
- табакокурение;
- злоупотребление алкоголем;
- нерациональное питание с преимущественным употреблением углеводистой пищи;
- недостаточное употребление витаминов;
- наличие кариеса, синуситов, частых инфекционных заболеваний.
Для хронического тонзиллита характерно развитие двух клинических форм:
Так для компенсированной характерно присутствие только местных проявлений заболевания.
А при декомпенсированном (хроническом тонзиллите) помимо наличия местных изменений постоянных, появляются и признаки декомпенсации – острые тонзиллиты (ангины), развитие абсцессов паратонзиллярных и ретрофарингеальных (у детей), признаков поражения других органов.
К местным изменениям при компенсированном хроническом тонзиллите относят:
- увеличенные небные миндалины;
- ткани рыхлые;
- рубцовое изменение толщи миндалины;
- ткани более плотные при рубцовом изменении;
- образование гнойных пробок в миндалинах;
- может быть скопление гнойного содержимого в лакунах;
- увеличение регионарных лимфатических узлов.
При развитии процесса без предшествующей ангины у больного постепенно появляются жалобы на общую слабость, быстрое переутомление, температура субфебрильного уровня, головные боли.
У больного также появляются следующие жалобы:
- на ощущение сухости;
- дискомфортные ощущения во время глотания;
- регулярные болевые ощущения в горле;
- наличие неприятного запаха изо рта.
- гипертермия до высоких фебрильных цифр (39 – 40 градусов);
- самочувствие резко ухудшается;
- появляются местные изменения;
- наличие гнойных фолликулов при фолликулярной форме;
- наличие желтоватого налета в лакунах при лакунарной ангине.
При затяжном воспалении развивается аллергизация и тонзиллогенная интоксикация человека, что выражается в виде пиелонефритов, гломерулонефритов, миокардитов, эндокардитов, перикардитов, артритов.
Диагностика заболевания основывается на характерных клинических признаках, указание на ангину в анамнезе.
Берется бакпосев со слизистых глотки, лакун миндалин. В общем анализе крови присутствуют признаки воспаления (лейкоцитоз, ускоренное СОЭ).
При наличии поражений других органов проводят другие исследования направленные на выявление патологии сердца, почек, суставов.
При развитии ревматизма повышается содержание С-реактивного белка. Бакпосев позволяет определить возбудителя и подобрать антибактериальную терапию.
Диагностикой и терапией занимается участковый врач и отоларинголог.
Лечение хронического тонзиллита делится на консервативное и оперативное. Оперативное лечение проводится при следующих показаниях:
- гипертрофированный орган мешает дыханию через нос, акту глотания;
- обострения больше четырех раз в течение года;
- отсутствие положительного результата при консервативном лечении;
- наличие тонзиллогенных поражений со стороны других органов;
- паратонзиллярный абсцесс.
Но оперативное лечение является крайней мерой, всегда стараются сохранить орган.
Лечение проводится под контролем отоларинголога. Консервативное лечение включает медикаментозное и не медикаментозное лечение.
Не медикаментозное лечение включает в себя:
- Промывания лакун;
- Ультразвуковое лечение;
- Лазеротерапия;
- Ультрафиолетовое облучение.
Промывания лакун проводят при помощи шприца или аппаратом «Тонзилор». В настоящее время проводится аппаратное промывание, так как оно более тщательно вымывает лакуны.
С помощью данного аппарата возможно и введение лекарственных препаратов. В начале отсасывается содержимое лакун, а затем их промывают антисептическим раствором или антибактериальным препаратом. Лечение курсовое.Ультразвуковую терапию применяют с целью микромассирования. При этом улучшается кровообращение и лимфоотток.
При работе с ультразвуком возможно и обработка слизистых лекарственными препаратами. Применяется для этого Мирамистин.
После процедуры слизистые смазывают раствором Люголя. Лазеротерапию применяют для снятия отека и воспаления при тонзиллите.
Ультрафиолетовое облучение улучшает микроциркуляцию и питание тканей миндалин. Также УФО обладает санирующими свойствами. Также необходимо курсовое применение.
Длительность курсового лечения определяется индивидуально врачом физиотерапевтом. Преимущественно по 10 процедур на курс.
Для появления стойкого эффекта курсы лучше проводить регулярно в течение года от двух до четырех раз.
При обострении обязательно назначаются антибактериальные препараты. В большинстве случаев перед началом антибактериальной терапии проводят бакпосев со слизистых, определяют, к каким антибиотикам чувствительны бактерии.
Применяются следующие антибактериальные средства:
Длительность приема определяется лечащим врачом.
Вне обострения прием системных антибактериальных препаратов не показан.
Для предупреждения развития дисбактериоза во время приема антибактериальных средств назначаются Следующие препараты:
Эти медикаменты называются пробиотиками.
Для снятия выраженного болевого синдрома и для снижения температуры применяют:
Обязательно применяются и антигистаминные средства, они помогают уменьшить отек тканей. Применяются следующие средства:
Обычно антигистаминные средства назначаются на 5 – 10 дней.
Применяются для местного лечения антисептические растворы:Показаны орошения зева следующими лекарственными средствами при хронических тонзиллитах:
Также хорошо себя зарекомендовали при тонзиллитах таблетки для рассасывания.
Они обладают антисептическими и обезболивающими свойствами.
Для уменьшения сухости слизистых при хронических тонзиллитах применяются следующие средства:
Применяются и народные методы при хронических тонзиллитах. Для этого делают полоскания отварами, настоями, настойками трав:
Полоскания при тонзиллите проводят отдельными травами или готовят лекарственные сборы.
Широко применяются и продукты пчеловодства.
Мед можно просто рассасывать по 0,5 чайной ложки несколько раз день. Настойку прополиса применяют для полосканий горла.
При сухости слизистых принимают на ночь молоко с медом и сливочным маслом.Для ингаляций при тонзиллите используют настой из листьев эвкалипта, шалфея, календулы, ромашки. Настой разводят водой и проводят ингаляции.
При хроническом тонзиллите нужно соблюдать диету:
-
-
- пища должна быть теплой, жидкой или пюреобразной;
- исключить употребление кислого, соленого, копченого в пищу;
- исключить горячую и холодную пищу;
- пища должна содержать витамины.
-
Несоблюдение диеты приводит к значительному замедлению процесса выздоровления.
Профилактика хронического тонзиллита включает в себя:
-
-
- профилактика острых тонзиллитов;
- соблюдение мер личной гигиены;
- укрепление иммунитета;
- отказ от курения и алкоголя;
- грамотное лечение воспалительных процессов в других органах;
- лечение острых тонзиллитов до конца;
- избегать частых переохлаждений организма;
- соблюдение гигиенических правил на производствах.
-
Профилактика при хроническом тонзиллите поможет предупредить развитие тяжелых осложнений со стороны сердца, почек, суставов.
источник
Воспаление миндалин – хорошо изученное и чрезвычайно распространенное заболевание из разряда инфекционных поражений верхних дыхательных путей. По данным ВОЗ, хроническим воспалением миндалин болеет 15% населения планеты, в Украине – 12,6% человек. После кариеса хроническое воспаление миндалин стоит на втором месте по «популярности»…
Миндалины являются одним из лимфоидных органов человека и принимают самое активное участие в выработке иммунитета. В миндалинах, благодаря скоплению лимфоидной ткани и лимфоидных узелков, которые находятся в слизистой зева, происходит образование лимфоцитов. Часть их из миндалин выделяется в ток лимфы, а оставшиеся лимфоциты – это оборонительный пост на пути вдыхаемых микробов и вирусов.
И как только враг начинает атаку, то есть инфекция воздушно-капельным путем пытается проникнуть в наш организм, миндалины «вступают в бой».
Это «сражение» можно не только выиграть, но и проиграть. В последнем варианте и возникает воспаление миндалин.
В области глотки, которая соединяет между собой полости носа, рта, участки гортани и пищевода, насчитывается шесть миндалин. Пара небных миндалин расположена по обеим сторонам глотки. Две трубные миндалины обосновались глубже — в области глоточного отверстия. В верхней части глотки на защите организма от инфекции несет службу одиночная глоточная миндалина — аденоиды (от греческого «железа»). И последняя миндалина — языковая — «притаилась в засаде» под корнем языка.
Чаще всего бороться с инфекцией приходится небным миндалинам. В обиходе их также называют гландами (от латинского glandem ulam – «маленький желудь»). Так что кто-то увидел в них внешнее сходство с миндальным орехом, а кто-то – с обычным желудем. А согласно принятой в медицине латинской терминологии небные миндалины носят название tonsillae. Поэтому на вопрос, как называется воспаление миндалин, ответ простой — тонзиллит.

Причиной воспаления миндалин обычно является острая респираторная инфекция в виде стрептококков, стафилококков и пневмококков. Четко прослеживается сезонность заболеваемости: в большинстве случаев на горло жалуются в холодное время года – при переохлаждении. Причем гораздо чаще болеют дети и подростки, так как их иммунная система слабее, чем у взрослых.
При попадании микробов и вирусов на слизистую миндалины стараются их обезвредить. Сильная иммунная система с этим справляется, а если иммунитет ослаблен, миндалины не могут побороть инфекцию, и начинается острое воспаление небных миндалин.
Кстати, ЛОР-врачи разделяют тонзиллит на формы: острую и хроническую. Острый тонзиллит, то есть острое воспаление небных миндалин — это ангина (от латинского «angere» — сжимать). При ангине миндалины поражаются в основном бета-гемолитическим стрептококком, намного реже — золотистым стафилококком и стрептококком. Острое воспаление может затронуть и другие миндалины – глоточную или язычную, а иногда воспаляется участок задней стенки глотки.
Спровоцировать острое воспаление миндалин (ангину) могут также расположенные поблизости инфекционно-воспалительные очаги – хронический или недолеченный насморк, воспаление придаточных пазух носа (гайморит), а также кариес. Кроме того, развитию воспаления миндалин способствует затрудненное носовое дыхание, при котором человек дышит ртом и холодный воздух (вместе с микробами) попадает прямо на слизистую горла.
Если организм человека ослаблен, и ангины случаются с ним часто, то это выливается в формирование постоянного очага инфекции и хроническое воспаление миндалин – тонзиллит, при котором наблюдаются периодические обострения.
Следует отметить, что выделяемые при ангине и хроническом тонзиллите токсины попадают в кровь и лимфу и разносятся по всему организму. Поэтому эти заболевания часто дают осложнения в виде ревматизма, инфекционного полиартрита, нефрита и даже сепсиса.

Первый признак острого воспаления миндалин – «дерет» в горле. Затем першение переходит в боль в горле (особенно при глотании), а небные миндалины краснеют и увеличиваются в размере. Иногда даже дышать становится больно. Общее недомогание может сопровождать ознобом и чувством жара, ломотой в теле и головной болью. А температура может подскочить до +38-39°С.
При осмотре миндалин на них выявляется гнойный налет желтовато-белого цвета. Подчелюстные лимфатические узлы (а иногда и узлы в области шеи) увеличены и болезненны при надавливании. Они могут оставаться припухшими даже после того, как все прочие симптомы воспаления миндалин исчезнут.
Еще один из признаков этого заболевания – охрипший голос и его временная потеря: при воспалении небных миндалин возникает их отек, который мешает смыканию голосовых связок. Если не взяться за интенсивное лечение ангины, то можно получить острый ларингит, который сопровождается приступами сильного кашля.
Острое воспаление небных миндалин (ангина) бывает катаральным, фолликулярным, лакунарным или флегмонозным. При самой легкой — катаральной — ангине температура тела субфебрильная, миндалины гиперемированы, но боль в горле не сильная. Фолликулярная ангина сопровождается высокой температурой, резкой болью в горле (отдающей в уши), а небные миндалины покрыты гнойными фолликулами — желтовато-белыми точками размером с зернышко гречки.
Лакунарная ангина, при всех общих для острого воспаления небных миндалин симптомах, отличается тем, что гнойный налет сосредоточен в лакунах гланд. А при флегмонозном воспалении миндалин образуется абсцесс (как правило, с одной стороны), и температура может подняться до +40°С.
Воспаление язычной миндалины – заболевание довольно редкое. Среди общих для ангины признаков отличается местом воспаления и характером болевых ощущений, которые появляются при движении и высовывании языка. Также затруднены жевание, глотание и отчетливое произношение звуков. И поскольку место расположения язычной миндалины находится на тыльной поверхности задней части языка, то многие пациенты называют это заболевание — воспаление подъязычной миндалины.
Воспаление глоточной миндалины (аденоидов) — аденоидит — возникает как изолированно, так и параллельно с воспалением небных миндалин. Аденоидит тоже бывает острым и хроническим. Причины острой формы воспаления глоточной миндалины разные: от вирусов, которые проникли к миндалине и при переохлаждении начали активно развиваться, до других инфекционных заболеваний, когда аденоидит проявляется как их осложнение.
Кроме того, отоларингологи отмечают, что острое воспаление глоточной миндалины чаше всего поражает увеличенные аденоиды.
Явные признаки этого заболевания, кроме повышения температуры, — затрудненное носовое дыхание и слизисто-гнойные выделения в области носоглотки. Если воспаление затрагивает находящуюся рядом слуховую (евстахиеву) трубу, то появляются боли в ухе и снижается слух.
При хронической форме воспаления глоточной миндалины, которое появляется как следствие острого аденоидита, температура повышается незначительно, но больные чувствуют общую слабость и частые головные боли, быстро устают, плохо спят и теряют аппетит. А по ночам их мучают приступы кашля из-за того, что гнойное содержимое вытекает из воспаленной миндалины и раздражает заднюю стенку глотки.
Диагностика воспаления миндалин, как правило, затруднений не вызывает. Диагноз воспаления миндалин врач-отоларинголог ставит на основе стандартного осмотра глотки пациента и перечне его жалоб. Однако при гнойных формах ангины и частых рецидивах хронического воспаления миндалин (тонзиллита), чреватых осложнениями, может понадобиться проведение анализа крови. Это исследование крови на наличие в ней бактерий (анализ на С-реактивный белок), на присутствие в крови антител, устойчивых к антигену бета-гемолитического стрептококка группы А (анти-О-стрептолизин), а также на выявление антител на иммуноглобулины класса G (ревматоидный фактор, РФ).
Также в диагностике воспаления миндалин прибегают к взятию проб (мазка) образующихся на них слизи или гноя – чтобы установить вид болезнетворных бактерий и их чувствительность и устойчивость к противомикробным лекарственным препаратам (антибиотикам).

У всех заболеваний, причиной которых является инфекция, лечение носит двусторонний характер. С одной стороны, нужно убрать симптомы болезни, с другой – ликвидировать причину воспаления и избавить организм от инфекции. Именно таким должно быть лечение воспаления миндалин.
Медикаментозное лечение воспаления миндалин включает применение противобактериальных дезинфицирующих составов для полоскания горла, средств для снижения температуры и снятия боли, а также антибиотиков (обязательных при гнойном воспалении миндалин).
Полоскание горла в лечении воспаления миндалин играет немаловажную роль, так как
механическим путем мы уменьшаем число болезнетворных бактерий в гортани и подавляем их активность. Для этого не одно десятилетие используются растворы борной кислоты (на стакан воды одна чайная ложка), 1%-й раствор перекиси водорода, раствор риванола (чайная ложка на 200 мл теплой воды), раствор фурацилина (1 таблетка на 100 мл воды). Можно применять готовые противомикробные растворы – йодинол, диоксидин или хлорфилипт.
Для избавления от боли в горле с успехом применяются различные драже и пастилки с антисептическим и местным противовоспалительным действием. Например, драже «Шалфей П», которое рекомендовано держать их во рту до полного рассасывания: взрослым — не более 6 штук в день, а детям возрастом до 5 лет – не более двух драже. Это средство рекомендовано для лечения воспаления миндалин при беременности.
Таблетки для рассасывания «Фарингосепт» в качестве основного компонента имеет вещество амбазона моногидрат с сильным местным бактериостатическим действием против стрептококков, стафилококков и пневмококков. Для детей старше семи лет и взрослых допустимая суточная доза — 3-5 таблеток, которые нужно держать во рту до полного растворения. В состав этого препарата входит сахароза, так что их лучше не применять при сахарном диабете. Зато в терапии воспаления миндалин при беременности и в период лактации «Фарингосепт» принимать можно.
Антисептический препарат для местного применения — леденцы и пастилки Strepsils — содержат амилметакрезол (антибиотик для местного применения) и лидокаина гидрохлорид (местноанестезирующее лекарственное средство). Взрослым и детям старше 12 лет предписано употреблять его по одной таблетке не более 5 раз в течение суток и не дольше трех дней.
Таблетки для рассасывания «Доктор Тайсс Анги септ» (с различными вкусовыми добавками) в своем составе содержат анетол, дихлорбензиловый спирт, ментол и масло мяты перечной. Ароматический эфир анетол используется как душистое вещество для косметических средств. А вот дихлорбензиловый спирт, содержащий хлор, относится к галогенорганическим соединениям, которые при попадании в ткани могут накапливаться и разлагаться, что вызывает изменения структуры белка… Данные таблетки имеют антисептическое действие. Рекомендовано рассасывать по одной таблетке каждые 2-3 часа. Противопоказания — детский возраст (до 5 лет), а во время беременности и кормления грудью принимать их стоит лишь после консультации с врачом.
Пастилки «Септолете» (а также «Септолете Д» и «Септолете Нео») кроме ментола, тимола, эфирных масел мяты и эвкалипта содержат хлорид бензалкония – сильнейшее антисептическое средство, активное в отношении стафилококков, стрептококков, кишечной и синегнойной палочек, анаэробных бактерий, грибов и плесеней. Его применяют даже для дезинфекции помещений и изделий медицинского назначения. «Септолете» не рекомендуется давать детям до 4-х лет, а для лечения воспаления миндалин при беременности и в период лактации принимать этот препарат можно только по рекомендации лечащего врача.

Несмотря на то, что у антибиотиков кроме полезного действия масса побочных эффектов, с микробами, вызывающими воспаление миндалин, чаще всего по силам справиться только им. Видя гнойный налет или фолликулы на ваших гландах, врач непременно выпишет как минимум 5-дневный курс лечения воспаления миндалин антибиотиками одним из нижеперечисленных препаратов.
Амоксициллин — полусинтетический пенициллин с широким спектром бактерицидного действия. Среди его противопоказаний — гиперчувствительность к другим пенициллинам, колит, почечная недостаточность, беременность и период лактации. А список побочных действий начинается с «безобидного» дисбактериоза и заканчивается тахикардией, спутанностью сознания, изменением поведения и депрессией. Таблетки амоксициллина по 0,5 г назначают взрослым и детям старше 10 лет по 3 раза в сутки, а при тяжелом течении болезни — до 1 г трижды в сутки (до или после приема пищи). Курс лечения от 5 до 12 дней при контроле функций органов кроветворения, печени и почек.
Амоксиклав — антибиотик широкого спектра действия, содержащий амоксициллин (см. выше) и ингибитор b-лактамаз клавулановую кислоту. Взрослым и детям старше 12 лет назначают по 1 таблетке 375 мг каждые 8 часов, в случае тяжелого течения воспаления миндалин — по 1 таблетке 625 мг три раза в сутки. Курс лечения — 5-14 дней – с обязательным контролем печени, почек и функции кроветворения.
Аналоги этих двух препаратов – аугментин, амосин, флемоксин солютаб. В комплексе с антибиотиками врачи назначают препараты для поддержания микрофлоры кишечника: линекс, аципол, бифидумбактерин, бифформ и др.
Вильпрафен (и его аналог вильпрафен солютаб) – антибиотик группы макролидов, действующее вещество препарата – джозамицин, активный в отношении грамположительных и грамотрицательных бактерий, особенно концентрируется в легких и миндалинах. Вильпрафен выпускается в форме таблеток по 100 и 500 мг. Для взрослого суточная доза 1-2 г (в 3 приема, запивая полным стаканом воды), для детей дозировка рассчитывается в зависимости от массы их тела — по 40-50 мг на килограмм веса в сутки.
Побочное действие препарата может выражаться в виде: дискомфорта в желудке, тошноты, рвоты, диареи, запора, стоматита, снижения аппетита, крапивницы, дерматита, отека Квинке, желтухи. Противопоказано применять вильпрафен для лечения детей с массой тела до 10 кг, при тяжелых нарушениях функции печени и при повышенной чувствительности к компонентам препарата. Разрешено применение для лечения воспаления миндалин при беременности после врачебной оценки пользы для матери и возможного риска для плода.
Для местного лечение воспаления миндалин антибиотиками выпускаются препараты в форме спрея: Биопарокс, Гексаспрей, Тантум Верде. Хорошо зарекомендовали себя и аэрозольные средства без антибиотиков: Ингалипт, Каметон и Анти-ангин формула. В Каметоне содержатся антисептик хлоробутанол, камфора и левоментол. В Анти-ангине – бактерицидное вещество хлоргексидин, а противомикробное действие Ингалипта обеспечивают входящие в его состав растворимые сульфаниламиды.
Различные по составу растворы для полоскания горла при лечении воспаления миндалин помогают снять боль и очистить слизистую гланд от гнойного налета. Самое простое и в то же время очень эффективное лечение воспаления миндалин народными средствами – частое полоскание горла раствором соли с содой. На стакан чуть теплой воды нужно взять по чайной ложке (без стога) обоих компонентов и добавить к ним 5 капель спиртовой настойки йода.
Значительно снизить боль в горле поможет полоскание кипяченой водой с соком свежего лимона (на стакан воды – сок половинки плода). При различных формах воспаления миндалин у взрослых и детей прекрасно помогают отвары и настои лекарственных растений: зверобоя, шалфея, ромашки аптечной, календулы, крапивы двудомной, ятрышника, тысячелистника, подорожника, эвкалипта. Готовятся они по одному рецепту: на стакан кипятка берется столовая ложка сухой травы (можно использовать 2-3 вида растений одновременно), заливается крутым кипятком, доводится до кипения и настаивается в закрытой посуде до комфортной температуры. Полоскать чем больше – тем лучше.
Народной медицине давно известно, как снять воспаление миндалин. И здесь на первом месте – мед и другие продукты пчеловодства. Кроме пользы ложки меда, съеденной при первых признаках першения и боли в горле, очень полезно добавлять немного натурального меда (неполную чайную ложку на 200 мл) в различные травяные составы для полоскания горла при гнойных воспалениях миндалин. Прополис, который не уступает антибиотикам по своим бактерицидным качествам, нужно добавлять в те же травяные отвары – по 20 капель спиртовой настойки прополиса на 100 мл настоя для полоскания горла. Достаточно трех таких полосканий в течение дня. Медовые соты вместе с забрусом (крышками сотов) нужно жевать во время воспаления миндалин хотя бы раз в день – в течение 15 минут. Мощные антибактериальные свойства этих пчелиных продуктов особенно хорошо проявляют себя в процессе лечения воспаления язычной миндалины, до которой не всегда «достает» полоскание горла.
А при хроническом воспалении миндалин у детей (тонзиллите) прекрасным средством для смазывания гланд является смесь 1 части сока алоэ и 3 частей жидкого (лучше цветочного) меда. Процедуру следует проводить в течение двух недель – раз в день.
источник





