Одним из частых воспалительных заболеваний дыхательной системы является обструктивный ларингит. Болезнь характеризуется постепенным сужением просвета гортани, чаще всего встречается у детей от 3 месяцев до 3 лет, активизируется в зимне-весенний период.
Причиной возникновения крупа (острого обструктивного ларингита) чаще всего становится вирусная инфекция, появляется воспалительный процесс в гортани и трахеи, повреждается бактериальная флора.
Круп может угрожать жизни ребенка, независимо от этиологии болезни нарушение сопровождается лающим кашлем, смешанной одышкой, высокой температурой, в 15% случаев пациенты нуждаются в срочной госпитализации, требуется стационарное лечение.
Выделяют истинный круп, при поражении голосовых складок, и ложный, как проявление вирусной природы. Ложным ларингитом страдают дети дошкольного возраста, пик заболеваемости – осень-зима, начало весны.
Факторами развития крупа у детей могут быть следующие показатели:
- узкий просвет гортани (патологическая особенность);
- мягкость хрящевого скелета;
- слабая дыхательная мускулатура;
- короткие голосовые связки;
- воспаление и отек слизистой ткани гортани и трахеи.
Среди благоприятных факторов, которые способствуют развитию ларингита, считаются вирусные инфекции, или вторичное присоединение бактериальной флоры на фоне имеющего воспалительного процесса.
Дополнительные аспекты: переохлаждение, разговоры на улице в холодный период времени, близкие контакты с инфицированными людьми, несоблюдение гигиенических норм (мытье рук с мылом после посещения общественных мест).
Как передается острый обструктивный ларингит? Чаще всего при контакте с инфицированным человеком, воздушно-капельным путем. Это неспецифическое заболевание, а потому не имеет определенного возбудителя.
Реже вызывают острый обструктивный ларингит бактерии, однако они могут присоединиться к вирусным агентам и ухудшать течение болезни. Чтобы своевременно оказать помощь пациенту следует диагностировать заболевание по специфическим симптомам.
Проявление обструктивного ларингита у ребенка может сопровождаться такими признаками: изменение голоса, хрипота, сиплость, легкая отдышка, афония и задышка. В зависимости от тяжести развития болезни выделяют несколько стадий стеноза.
Начальная стадия – проявляется приступами грубого, лающего и мучительного кашля. Наблюдается общее недомогание, повышается температура, ломота в теле, головокружение, мигрени.
Кашель активизируется при физической нагрузке, появляется одышка, затрудняется вдох и выдох. Дыхание шумное, одышка проявляется при интенсивной ходьбе. Происходит сужение стенок гортани на 50%.
Вторая стадия – симптомы нарастают, сужение сводится до 70%, одышка ухудшается, при дыхании втягивается грудная клетка, бледнеют кожные покровы. Такая фаза стеноза длится около 5 дней.
Третья стадия — ларингит у детей активизируется, дыхание становится тяжелым, поверхностным, постоянно проявляется одышка. Кашель лающий, периодически сменяется на бесшумный.
Голос сипит и вовсе пропадает, общее состояние пациента ухудшается, появляются сильные головные боли, высокая температура, шум в ушах, слабость в теле, сонливость, без необходимого лечения наступает терминальная стадия.
Последняя стадия – состояние ребенка крайне тяжелое, ребенок находится без сознания, наблюдается тяжелое дыхание, без оказания должного лечения наступает летальный исход. Вот почему медлить и заниматься самолечением настоятельно запрещено.
Чтобы точно определить диагноз и назначить правильное лечение, лечащий доктор должен собрать анамнез, назначить дополнительное обследование и провести дифференциальную диагностику.
Рентген органов грудной клетки играет дополнительную функцию для постановки диагноза, берутся общие анализы крови и мочи для подтверждения воспалительного процесса в организме.
Подобными симптомами проявляются и другие заболевания, например, коклюш, дифтерия, эпиглоттит. Однако при таких недомоганиях нужно обратить внимание на кожные высыпания, тошноту, рвоту, типичные изменения в общем анализе крови, утрудненное слюноглотание.
Оздоровление пациента проводится различными методами, важно вести некоторые ограничения по питанию и режиму дня. Если имеется острый ларингит, то нужно соблюдать постельный режим, питаться умеренно, исключить острую, соленую, холодную и слишком горячую пищу.
Медикаментозное лечение включает:
- прием антибактериальных препаратов, отличный результат дает комбинация амоксициллина с клавулановой кислотой, обычно облегчение наступает через несколько суток после употребления лекарства;
- назначаются антибактериальные препараты фторхинолонового ряда – Доксициклин, Левофлоксацин;
- используются препараты для восстановления микрофлоры кишечника – Лактовит, Линекс;
- для устранения высокой температуры используются жаропонижающие средства – Ибупрофен, Парацетомол, Анальгин;
- рекомендованы для местного применения аэрозоли – Ингалипт, Орасепт, леденцы – Трависил, Септолете;
- показано принимать противовирусные препараты – Анаферон, Иммунал.
Острый ларингит у ребенка и взрослого проходит быстрее при использовании ингаляций с растворами антибиотиков, орошении горла местными антисептиками, дополнительно нужно делать согревающие компрессы, ставить горчичники, при ухудшении состояния пациента срочно вызвать скорую помощь.
Внимание: требуется ли антибактериальная терапия при вирусном крупе — не доказано, такое назначение оправдано при осложнениях заболевания, острой стадии развития недомогания.
Нужно каждые 2-3 часа полоскать горло водно-солевым раствором, использовать лекарственные отвары (ромашку, шалфей, зверобой). Важно ограничить нагрузки на горло, нужно говорить тихо, без шепота.
Запрещается употреблять как слишком горячие, так и холодные блюда, избегать блюд и напитков, которые могут вызвать раздражение гортани. Нужно пить больше теплого, компоты, отвары, чаи, молоко с медом, боржоми.
Можно делать ингаляции из щелочной воды с добавлением трав. Неплохо установить в комнате пациента увлажнитель воздуха, дышать паром в ванной комнате, включив горячую воду.
Через 5-7 дней должно наступить облегчение, главное, полностью вылечить ларингит, чтобы он не перешел в хроническую стадию. Принимать антибиотики нужно строго по рекомендации доктора.
Если пациенту не оказано должное лечение, то воспалительный процесс может включать множество осложнений:
- Диффузный ларингит – отек преддверия гортани и других органов дыхательного аппарата.
- Подсвязочный острый ларингит – обширный симметрический отек.
- Острый ларинготрахеит – воспалительный процесс, при котором поражаются трахеи и бронхи.
- Злокачественная форма заболевания с последующим выделением геморрагической мокроты.
Чтобы предупредить осложнения нужно регулярно проветривать помещение, создать в комнате пациента необходимую влажность, чтобы не пересыхали слизистые оболочки горла и носа.
В последующем регулярно наблюдаться у профильного доктора, чтобы избежать рецидивов заболевания, первое время после лечения снизить нагрузку на горло, следить за питанием и физическими нагрузками.
Учить детей мыть руки после каждого посещения улицы, игровой площадки, не трогать грязными руками рот и носовую полость, избегать массовых собраний в период эпидемии гриппа.
Важно не переохлаждать организм, особенно ноги, стараться меньше разговаривать на холодном воздухе, дома проводить регулярную влажную уборку, а лучше всего установить увлажнитель воздуха.
При первых симптомах нарушения дыхания и ухудшения общего самочувствия ребенка необходимо вызвать участкового врача или скорую помощь. Круп — это серьезное заболевание, угрожающее фатальными последствиями.
источник
Среди острых воспалительных заболеваний верхних дыхательных путей, особое место занимает обструктивный ларингит. Это понятие, объединяющее группу заболеваний, сопровождающихся сужением просвета гортани. Одним из наиболее опасных разновидностей обструктивного ларингита является стенозирующий ларингит.

- Небольшой диаметр просвета гортани, мягкая и податливая хрящевая основа.
- Короткая и узкая часть гортани, расположенная над складками; воронкообразная форма гортани.
- Голосовые складки короткие, толстые, расположены высоко.
- Мышцы, замыкающие голосовую щель, легко возбудимы.
- В гортани расположены многочисленные легковозбудимые рефлексогенные зоны, повышен тонус симпатической нервной системы.
В результате воздействия болезнетворных агентов (вирусов и бактерий) в гортани развивается воспаление. Из-за большого количества сосудов, нервов, лимфоидной ткани, недоразвития полноценной соединительной ткани, развивается выраженный отек в подслизистом слое. Кроме того, развитию этого заболевания способствует наличие лекарственной аллергии у ребенка и проявлений атопического дерматита; поражение ЦНС; недоношенность и некоторые другие факторы.

Основной патологический процесс при обструктивном ларингите – сужение просвета гортани (стеноз). Оно может проявляться некоторым изменением голоса и легкой одышкой в начальной стадии заболевания, и афонией (отсутствием голоса) и асфиксией (удушьем) в терминальной стадии болезни. В зависимости от тяжести течения, выделяют 4 стадии стеноза, каждой из них характерны определенная клиника. Для всех стадий заболевания характерны: кашель, одышка, изменение голоса.
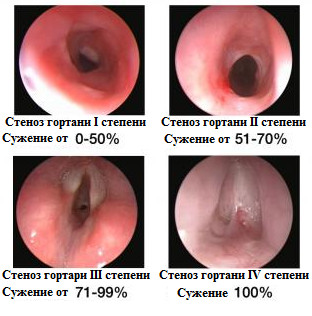
2 стадия стеноза. Не во всех случаях первая стадия перерастает во вторую. Иногда заболевание подвергается обратному развитию самостоятельно либо на фоне лечения. При нарастающем сужении голосовой щели симптомы также нарастают. Одышка не пропадает и в покое, шумное дыхание слышно на расстоянии. При дыхании видно втяжение податливых мест грудной клетки – межреберных промежутков, надключичных и яремной ямок. Ребенок возбужден, капризный, плохо спит и ест. Кожа бледная, наблюдается периоральный цианоз – синеет кожа вокруг рта и носа при разговоре и кашле. Стеноз второй стадии может продолжаться до 3-5 дней.
3 стадия стеноза. Состояние тяжелое, ребенок апатичен, сонлив. Дыхание тяжелое, поверхностное, постоянно сохраняется одышка. Кашель вначале грубый, лающий, потом сменяется тихим и поверхностным. Голос меняется — становится грубым, сиплым, потом тихим и вовсе пропадает. Ребенок занимает вынужденную позу: сидит, упершись руками в колени, усугубляется втяжение податливых участков. Без надлежащего лечения стеноз-3 переходит в терминальную стадию.
4 стадия стеноза, терминальная. Состояние больного крайне тяжелое, ребенок чаще всего без сознания, дыхание тяжелое, поверхностное, шумное, не эффективное. Постепенно нарастает дыхательная и сердечная недостаточность, без лечения наступает остановка дыхания (асфиксия), остановка сердца (асистолия) и смерть.
Самостоятельной диагностикой обструктивного ларингита заниматься не следует. При первых признаках ухудшения дыхания у ребенка необходимо вызвать врача на дом или позвонить в скорую помощь. Врачи ставят диагноз на основании:
-
Данных осмотра и анамнеза: привит ли ребенок от коклюша и дифтерии (АКДС, Пентаксим), нет ли лекарственной или бытовой аллергии.
- Наличия симптомов ОРИ и классической триады: кашель, одышка, цианоз.
- Аускультации (прослушивания легких), измерения артериального давления, пульсоксиметрии, термометрии.
Существует специальная шкала Уэстли, отражающая степень тяжести состояния больного. Соответственно этой шкале назначается лечение.
Какие еще заболевания проявляются подобно обструктивному ларингиту? В первую очередь это коклюш, дифтерия и эпиглоттит. Если малыш привит по календарю, то коклюш и дифтерию можно исключать. Эпиглоттит – воспаление надгортанника, вызывается бактериальной флорой, чаще все гемофильной палочкой. Проявления эпиглоттита и обструктивного ларингита похожи, но есть ряд особенностей:
- При эпиглоттите выражена общая интоксикация, характерна высокая температура, иногда тошнота и рвота.
- Для воспаления надгортанника характерна дисфагия – ребенку больно глотать, даже слюну.
- В отличие от обструктивного ларингита вирусной природы, при эпиглоттите выявляются типичные изменения в общем анализе крови: повышенное СОЭ, большое количество лейкоцитов, палочкоядерный сдвиг.
Как уже упоминалось раньше, лечение обструктивного ларингита зависит от тяжести заболевания и стадии стеноза. В назначении лечения врачи часто руководствуются шкалой Уэстли, которая учитывает: втяжение податливых участков грудной клетки, стридор, цианоз, сознание, дыхание
При стенозе первой стадии (меньше 2 баллов по шкале Уэстли) рекомендовано: физический покой, доступ свежего воздуха, отвлекающие мероприятия (тепловые процедуры и щелочные ингаляции), жаропонижающие препараты при необходимости. Регулярно нужно измерять температуру, считать частоту дыхания. При ухудшении состояния в домашних условиях рекомендуют делать ингаляции (через небулайзер) с раствором Будесонида (Пульмикорт). Состояние ребенка следует оценить через 15-20 минут после ингаляции. Если нет улучшения – необходимо повторно вызвать скорую помощь.

Если нет эффекта от стационарного лечения в педиатрическом отделении, ребенка переводят в отделение интенсивной терапии (реанимацию).
Стеноз третьей степени (больше 7 баллов по шкале Уэстли) – прямое показание для госпитализации в ОРИТ. В основе интенсивной терапии лежит применение стероидов (Будесонид ингаляционно, Преднизолон или Дексаметазон внутривенно капельно). Если состояние больного ухудшается, может понадобиться интубация или трахеостомия.
Когда угроза жизни миновала, сужение гортани прошло, ребенка переводят в обычное отделение и назначают мукокинетики и бронхолитики для облегчения отхождения мокроты.
При первых признаках развития у ребенка обструктивного ларингита необходимо позвонить в скорую помощь или вызвать врача на дом. Не стоит заниматься самостоятельной диагностикой и ждать, когда малышу станет лучше. Это заболевание в большинстве случаев лечится в стационаре, только на начальном этапе стеноза возможно домашнее лечение с помощью ингаляций с Будесонидом, отвлекающих процедур и постельного режима. Помните, обструктивный ларингит у ребенка – опасное заболевание, угрожающее летальным исходом.
источник
- Что такое Острый обструктивный ларингит (круп)
- Что провоцирует Острый обструктивный ларингит (круп)
- Симптомы Острого обструктивного ларингита (крупа)
- Диагностика Острого обструктивного ларингита (крупа)
- Лечение Острого обструктивного ларингита (крупа)
- К каким докторам следует обращаться если у Вас Острый обструктивный ларингит (круп)
Традиционно различают истинный круп, возникающий в результате поражения истинных голосовых складок (дифтерийный круп), и ложный – как проявление стенозирующего ларингита недифтерийной природы (вирусный, спазматический).
Ложный круп, или острый стенозирующий ларинготрахеит, – это воспаление слизистой оболочки гортани, сопровождающееся спастическим сужением просвета гортани, которое характеризуется появлением грубого «лающего» кашля, хриплым или сиплым голосом и одышкой, чаще инспираторного характера, обусловленного отеком подсвязочного пространства.
Согласно международной классификации заболеваний МКБ-10 острый ларингит имеет шифр J04.0, острый ларинготрахеит – J04.2, острый обструктивный ларингит – J05, хронический ларингит – J37.0, хронический ларинготрахеит – J37.1.
Ложным крупом страдают дети в возрасте от 6 мес до 6 лет (чаще в возрасте от 6 до 36 мес). Соотношение мальчики: девочки составляет 1,5:1. Характерна сезонность заболеваемости с пиком поздняя осень – ранняя зима.
Развитие крупа связано с анатомо-физиологическими особенностями строения дыхательных путей у детей указанного возраста, а именно: относительно узким просветом гортани, воронкообразной формой гортани, рыхлой волокнистой соединительной и жировой тканью подсвязочного аппарата, что обусловливает склонность к развитию отека, особенностями иннервации гортани и относительной слабостью дыхательной мускулатуры, с которыми связано возникновение ларингоспазма. Следует отметить, что отек слизистой оболочки с увеличением ее толщины всего на 1 мм уменьшает просвет гортани наполовину.
Среди инфекционных факторов обструкции дыхательных путей наибольшее значение имеют вирусные инфекции. Так, в 75% случаев ОСЛТ вызван вирусами парагриппа (чаще типа 1, возможно также типов 2 и 3); имеют значение аденовирусы, риносинцитиальные вирусы, вирусы гриппа А и В, рино- и энтеровирусы, вирус кори. Бактериальные инфекции с развитием эпиглоттита, заглоточного и паратонзиллярного абсцессов относительно реже являются причиной ОСЛТ. Однако возможно вторичное присоединение бактериальной флоры на фоне имеющейся вирусной инфекции.
Классификация крупа.
Этиология:
— вирусный;
— бактериальный.
Стадии стеноза гортани:
— компенсированная;
— субкомпенсированная;
— декомпенсированная;
— терминальная.
Характер течения:
— неосложненный;
— осложненный – появление микст-инфекции в связи с присоединением к основному процессу вторичной бактериальной гнойной инфекции;
— Рецидивирование синдрома.
Основная причина развития ложного крупа – воспалительный процесс в области подсвязочного пространства и голосовых связок (ОСЛТ). В патогенезе обструкции дыхательных путей важную роль играют такие факторы, как отек, рефлекторный спазм мышц гортани и механическая закупорка ее просвета воспалительным секретом (слизью). В зависимости от этиологии значимость этих компонентов может быть различной. В практической работе для проведения адекватной терапии и оказания эффективной помощи ребенку важно уметь быстро их дифференцировать.
Таким образом, ложный круп не является самостоятельным заболеванием, а возникает на фоне вирусной инфекции и усиливает ее тяжесть.
Клиническая картина заболевания определяется степенью стеноза гортани и характеризуется «триадой» крупа:
— лающий кашель;
— осиплость голоса (до развития афонии);
— инспираторная одышка (стридор) c развитием дыхательной недостаточности.
Нарушения дыхания вследствие сужения просвета гортани чаще всего возникают ночью, во время сна, в связи с изменениями условий лимфо- и кровообращения гортани, уменьшением активности дренажных механизмов дыхательных путей, частоты и глубины дыхательных движений. В связи с этим круп называют «ночным хищником».
Сужение просвета верхних дыхательных путей при крупе происходит последовательно, стадийно. Так, при неполной обструкции гортани возникает шумное дыхание – стридор, обусловленный колебаниями надгортанника, черпаловидных хрящей, частично голосовых связок при интенсивном турбулентном прохождении воздуха через суженные дыхательные пути согласно закону Бернулли. При доминировании отека тканей гортани наблюдается свистящий звук, при нарастании гиперсекреции – хриплое, клокочущее, шумное дыхание. Следует иметь в виду, что с нарастанием стеноза за счет уменьшения дыхательного объема дыхание становится все менее шумным (!).
Инспираторный характер одышки возникает при сужении гортани в области голосовых связок или над ними и характеризуется шумным вдохом с втяжением податливых мест грудной клетки (иногда втяжение яремной впадины является единственным видимым симптомом дыхательной недостаточности у детей).
Стенозы ниже уровня истинных голосовых связок характеризуются экспираторной одышкой с участием в дыхании вспомогательной мускулатуры. Стеноз гортани в области подсвязочного пространства обычно проявляется смешанной одышкой.
Отсутствие изменения голоса свидетельствует о локализации патологического процесса выше или ниже голосовых связок. Если в процесс вовлекаются голосовые связки, возникает осиплость голоса или афония. Хриплый, «лающий» кашель типичен для подскладочного ларингита.
Другие признаки обструкции верхних дыхательных путей не специфичны: беспокойство, тахикардия, тахипноэ, цианоз, вегетативные расстройства и т. д. Учащенное дыхание и повышенная температура тела при крупе могут приводить к значительной потере жидкости и развитию респираторного эксикоза.
В зависимости от выраженности сужения просвета гортани выделяют четыре степени стеноза, имеющие значительные различия в клинической картине. При комплексной оценке состояния больного следует учитывать такие факторы, как участие в акте дыхания вспомогательной мускулатуры, наличие симптомов дыхательной и сердечно-сосудистой недостаточности, угнетения сознания и гипертермии.
Врач может поставить диагноз «круп», основываясь на симптомах и медицинском осмотре.
Поскольку круп затрудняет дыхание, врач может использовать пульсоксиметр для того, чтобы измерить достаточно ли кислорода попадает в кровь.
Ложный круп следует дифференцировать с другими заболеваниями, сопровождающимися обструкцией дыхательных путей и требующими соответствующей тактики лечения: истинным (дифтерийным) крупом, аллергическим отеком гортани, эпиглоттитом, заглоточным абсцессом, инородными телами гортани и трахеи.
Следует помнить, что круп – неотложное состояние, требующее экстренной диагностики и терапии на догоспитальном этапе.
Лечение крупа должно быть направлено на восстановление проходимости дыхательных путей за счет уменьшения или ликвидации спазма и отека слизистой оболочки гортани, освобождения просвета гортани от патологического секрета.
Больные подлежат госпитализации в специализированный или инфекционный стационар, желательно в отделение интенсивной терапии, однако лечение следует начинать уже на догоспитальном этапе.
Ребенка нельзя оставлять одного, его необходимо успокоить, взять на руки, так как форсированное дыхание при беспокойстве и крике усиливает чувство страха и явления стеноза.
Температура в помещении не должна превышать 18°С. Показано теплое питье (горячее молоко с содой или боржоми), паровые ингаляции. Традиционно принято считать важным увлажнение воздуха (эффект «тропической атмосферы») в помещении. Однако в рандомизированном исследовании G.M. Neto и соавт. (2002) было показано, что увлажнение воздуха в помещении не влияет на улучшение клинических симптомов среднетяжелого крупа.
Анализируя фармакотерапию крупа, следует подчеркнуть, что с позиций доказательной медицины эффективность антигистаминных препаратов, бронхолитиков и спазмолитиков не доказана. При этом в лечении ложного крупа у детей существует высокий уровень доказательства клинической эффективности глюкокортикостероидов (уровень А (I): метаанализ K. Russell et al., 2004).
Научно обоснованными в качестве неотложной помощи при жизнеугрожающем крупе у детей являются эпинефрин (адреналин) – от введения через небулайзер до внутривенного пути, эндотрахеальная интубация, глюкокортикостероиды.
Таким образом, основу медикаментозной терапии ложного крупа составляют глюкокортикоидные препараты. Возможно применение дексаметазона внутрь или парентерально, будесонида через небулайзер, преднизона в суппозиториях ректально. Учитывая стремление всей медицинской общественности, тем более педиатров, уменьшить возможный риск развития побочных эффектов системной стероидотерапии, особенно перспективным представляется применение ингаляционных и ректальных форм глюкокортикостероидов.
С целью разжижения и удаления мокроты из дыхательных путей назначают отхаркивающие и муколитические препараты, вводимые преимущественно ингаляционным способом.
Эффективность антибактериальной терапии при вирусном ложном крупе не доказана. Назначение антибиотиков оправдано лишь при крупе, осложненном бактериальной инфекцией. Интубация и трахеостомия осуществляются при неэффективности консервативной терапии и проведении реанимационных мероприятий.
Прогноз.
Вирусный круп обычно является самокупирующимся и редко может приводить к смерти в результате полной закупорки дыхательных путей. Симптомы могут наблюдаться на протяжении семи дней, но обычно пик заболевания приходится на второй день. В редких случаях осложнением крупа может стать острый трахеит, который является более опасной болезнью.
источник
Обструктивный ларингит – заболевание, которое чаще встречается у детей дошкольного возраста, чаще до 3 лет. При этой форме происходит воспаление гортани и дыхательных путей. Это становится причиной сужения последних.
Развитие крупа связано с анатомическими особенностями строения дыхательных путей. Они имеют узкий просвет гортани, ее воронкообразную форму, рыхлую волокнистую соединительную и жировую ткань. Это приводит к развитию отека и относительной слабости мускулатуры.
К такой форме заболевания присоединяются рефлекторные спазмы. Они схожи по клинической картине с нарушением дыхания, которое возникает при дифтерии. Поэтому и появилось второе название болезни «ложный круп».
Природа заболевания практически всегда вирусная. Ведущую роль играют вирусы парагриппа, РС-вирусы, аденовирусы. В редких случаях причиной становится корь и герпес. Основным возбудителем является гемофильная палочка, стафилококк, стрептококк, пневмококк.
Пик заболевания приходится на холодное время года, в период между октябрем и маем. Предпосылки к заболеванию чаще возникают у малышей, которые страдают экссудативным диатезом, авитаминозом.
Особенности и провоцирующие факторы обструктивного ларингита:
Для заболевания характерным является триада симптомов. К ней относится:
Начало заболевания приходится на ночное время. Малыш просыпается от сильного приступа кашля и затрудненного дыхания. Кашель грубый, лающий. Поскольку мокрота мешает работе голосовых связок, появляется охриплость голоса.
Дыхание становится шумным, тяжелым. Изменения касаются вдоха и выдоха. Первый удлинен, затруднен. Между вдохом и выдохом нет интервала. Это симптом не наблюдается при истинном крупе. Кашель является следствием рефлекторного возбуждения кашлевого центра.
Сила и выраженность симптомов зависит от стадии стеноза:
- Первая. Наблюдается легкая охриплость с сохранением голоса. При беспокойстве появляются признаки стеноза. Продолжительность приступа длится от нескольких часов до 12 суток.
- Вторая. Клинические симптомы обструктивного ларингита усиливаются. Стенотическое дыхание хорошо слышно на расстоянии и в покое. Одышка становится постоянной. увеличивается работа дыхательной мускулатуры. Отмечается нарушение сна. Явления стеноза могут сохраняться до 5 дней.
- Третья. Состояние тяжелое. Отмечаются признаки декомпенсации дыхания и недостаточности кровообращения. Выраженное беспокойство сменяется заторможенностью, сонливостью. Голос становится осипшим, может полностью исчезнуть. Кашель сначала грубый, но по мере уменьшения просвета становится поверхностным. Одышка чаще смешанного характера. Отмечается тахикардия, нарушение пульса.
- Четвертая. Человек погружается в кому. Могут быть судороги. Дыхание частое с периодической задержкой. Тоны сердца глухие. Кроме дыхательной недостаточности тяжесть здоровья определяется выраженностью токсикоза и наличием сложностей.
Воспаленные голосовые связки при ларингите
Врач может поставить диагноз при первичном осмотре. Поскольку круп приводит к затрудненному дыханию, используется пульсоксиметр, позволяющий определить количество кислорода, попадаемого в кровь.
Дополнительно может быть назначен рентген грудной клетки. Берутся анализы крови и мочи для постановки точного диагноза.
На фото горло при обструктивном ларингите
В домашних условиях обструктивный ларингит лечат только при стенозе 1 степени. В остальных случаях требуется госпитализация. Особенно при появлении болезни у детей.
Сначала нужно успокоиться. В состоянии возбуждения усиливается отек слизистой гортани. Это приводит к появлению более тяжелых состояний. Пациент должен находиться в полном покое. Исключается не только физическая, но и голосовая нагрузка. Снизить кислородное голодание и уменьшить возбуждение поможет приток свежего воздуха.
При болезни нужна щадящая диета, исключающая острое, соленое, жареное. Нужно обеспечить полноценный объем питья. Если стеноз начался внезапно, дома нет ингалятора, а скорая задерживается, необходимо зайти в ванную комнату, плотно закрыть дверь и включить кипяток. Во время наполнения помещения паром состояние может временно нормализоваться.
При стенозе необходимо сделать ингаляцию с Пульмикортом. Соблюдайте все дозировки. Это гормональный препарат, который быстро снимает отек.
Если состояние тяжелое, врач может рекомендовать первые два часа делать ингаляции через каждые 30 минут. Одновременно с этим пьются антигистаминные препараты первого поколения, снимающие отек.
Для профилактики и лечения часто назначается Эреспал. В последние годы врачи предпочитают сочетать Пульмикорт с Беродуалом. Это не допускает развития осложнений, в том числе бронхита и пневмонии. Но дозировка, метод лечения должны быть определены только врачом.
Лечение обструктивного ларингита может быть дополнено методами народной медицины. Для этого используется теплое молоко с добавлением 1 чайной ложки меда небольшими глотками трижды в день.
Если есть сухие плоды малины, то возьмите 2 столовые ложки, щепотку имбиря, 2 чайные ложки растительного масла. Все это заливается двумя стаканами кипятка и выдерживается около 10 часов. Напиток принимают небольшими порциями 2-3 раза в сутки.
Возможно использование различных компрессов. Сначала необходимо намочить шерстяную ткань кипятком, отжать, намылить хозяйственным мылом. Затем берется сырая морковь, мед. Есть следует не меньше 3-4 раз в сутки.
Хорошим помощником при болезни является мед. Разводится 2-3 ложки в теплой воде. Затем необходимо полоскать горло. У некоторых людей метод вызывает ощущение чрезмерной сухости. Этот ингредиент сочетают с соком клюквы, лимона.
Облепиховым маслом можно смазывать гортань. Если нужно быстро избавиться от кашля, то используют 1 чайную ложку для принятия внутрь.
Простые и действенные рецепты лечения ларингита:
Физиотерапия включает разогревающие массажи, компрессов. Они способствуют снижению воспаления в бронхах и трахее. Может быть проведен электрофорез на гортань. С помощью электрического тока активные вещества доставляются непосредственно в пораженные ткани. Может быть назначено ультрафиолетовое облучение носоглотки, УВЧ, микроволновая терапия.
Обструктивный ларингит может привести к хроническому воспалению глотки. Такая форма иногда рассматривается в качестве предраковой. В качестве осложнения может возникнуть ларинготрахеобронхит, бронхопневмония. Эти заболевания протекают тяжело и требуют лечения в стационаре.
Специфической профилактики обструктивного бронхита не существует. Необходимо постараться предупредить заражение вирусными патологиями, своевременно излечиваться от хронических и инфекционных болезней, отказаться от вредных привычек и укрепить иммунитет. Постарайтесь не травмировать горло и обеспечьте щадящие нагрузки на голосовой аппарат.
Как оказать первую помощь при приступе ложного крупа:
Обструктивный ларингит относится к самокупирующимся, поэтому может привести к смерти из-за полной закупорки дыхательных путей. Симптоматика болезни длится около недели, но пик болезни приходится на вторые сутки. В этом время необходимо особенно тщательно контролировать состояние пациента.
источник
Версия: Клинические рекомендации РФ (Россия)
Союз педиатров России
МКБ 10: J05.0 / J05.1
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
Стенозирующий ларингит классифицируется по степени стеноза гортани (табл. 1)
Таблица 1 — Степени стеноза гортани (по В.Ф. Ундрицу, 1969 г.)
| Степень | Клинические проявления |
| I (стадия компенсации) | Осиплость, грубый навязчивый кашель, умеренная одышка |
| II (стадия неполной компенсации) | Осиплость, грубый навязчивый кашель, выраженная одышка, возбуждение, дыхание с участием вспомогательной мускулатуры, втяжением податливых мест грудной клетки, раздуванием крыльев носа, цианоз носогубного треугольника, тахикардия |
| III (стадия декомпенсации) | Осиплость, грубый навязчивый кашель, беспокойство, страх, возможна апатия, резкая одышка с выраженным втяжением податливых мест грудной клетки, бледность, акроцианоз |
| IV (терминальная стадия, асфиксия) | Сознание отсутствует, резкая бледность и цианоз, гипотермия, возможны судороги, мидриаз, дыхание частое, поверхностное, артериальная гипотензия, нитевидный пульс. Эта стадия предшествует остановке дыхания и сердца |
| Выраженность симптома | Баллы* |
| Стридор | |
| Отсутствует | |
| При возбуждении | 1 |
| В покое | 2 |
| Втяжение уступчивых мест грудной клетки | |
| Отсутствует | |
| Легкое | 1 |
| Умеренно выраженное | 2 |
| Резко выраженное | 3 |
| Проходимость дыхательных путей | |
| Нормальная | |
| Нарушена умеренно | 1 |
| Значительно снижена | 2 |
| Цианоз | |
| Отсутствует | |
| При двигательной активности | 4 |
| В покое | 5 |
| Сознание | |
| Без изменений | |
| Нарушения сознания | 5 |
| *Оценка: легкой степени соответствует сумма баллов меньше 3, средней степени – 3-6 баллов, тяжелой степени – более 6. | |
— Симптомы обструктивного ларингита обычно развиваются вечером, ночью, нередко в предутренние часы.
• При среднетяжелом крупе лающий кашель учащается, стридорозное дыхание сохраняется и в покое, отмечается выраженное втяжение уступчивых мест грудной клетки при дыхании в покое.
— Типичного для крупа лающего кашля не отмечается.
• Аускультативно уточняют характер одышки (для обструктивного ларингита характерна инспираторная, при сопутствующей бронхиальной обструкции может наблюдаться экспираторная, смешанная), смешанная одышка также может отмечаться при выраженной обструкции верхних дыхательных путей на фоне тяжелого крупа. Для измерения сатурации О2 — используется пульсоксиметрия.
• Следует помнить, что осмотр ротоглотки ребенка с подозрением на эпиглоттит проводится только в условиях операционной в полной готовности к интубации трахеи в связи с высокой вероятностью развития рефлекторного спазма мышц гортани и, как следствие, асфиксии [11].
Эпиглоттит, в отличие от крупа, является тяжелой бактериальной инфекцией, сопровождается высоким лейкоцитозом (>15·109/л), повышенным уровнем С-реактивного белка и прокальцитонина.
Комментарий: эпиглоттит, в отличие от крупа, является тяжелой бактериальной инфекцией, сопровождается высоким лейкоцитозом (>15∙109/л), повышенным уровнем С-реактивного белка и прокальцитонина.
источник
Острый обструктивный ларингит (круп) у детей: диагностика и лечение (по материалам клинических рекомендаций)
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Острый обструктивный ларингит (круп) объединяет группу сходных посимптомам заболеваний, среди которых удетей раннего возраста ведущую позицию занимает стенозирующий ларинготрахеит (СЛТ). Причиной крупа чаще всего становится вирусная инфекция, которую вызывают вирусы гриппа или парагриппа, аденовирусы, иногда вирусы, микоплазма пневмонии, атакже ассоциации. Однако превалирующим этиологическим фактором, обусловливающим воспалительный процесс вгортани итрахее, который сопровождается развитием синдрома крупа, является вирус гриппа ипарагриппа [4]. Бактериальный ларингит встречается крайне редко. Бактериальная флора, активизирующаяся при острой инфекции (ОРВИ) или присоединяющаяся врезультате внутрибольничного инфицирования, имеет большое значение вразвитии неблагоприятного (тяжелого и/или осложненного) течения ларинготрахеобронхита.
Распространенность крупа в различных возрастных периодах неодинакова: у детей 2–3 лет круп развивается часто (более 50% заболевших), несколько реже — в грудном возрасте (6–12 мес.) и на году жизни, и редко в возрасте старше 5 лет. Клиническими маркерами этого патологического состояния являются симптомы ОРВИ и СЛТ. При отсутствии признаков ОРВИ следует проводить дифференциальный диагноз с другими заболеваниями, сопровождающимися стенозом гортани.
Круп относится к угрожающим жизни заболеваниям верхних дыхательных путей и независимо от этиологии характеризуется стенозом гортани различной степени выраженности, сопровождающимся «лающим» кашлем, дисфонией, инспираторной или смешанной одышкой. В некоторых случаях возможно развитие обструкции нижних дыхательных путей. Согласно международной классификации болезней () заболевание кодируется: J05.0 — острый обструктивный ларингит (круп). Большая часть детей со СЛТ выздоравливает без специального лечения, однако примерно 15% больных нуждаются в госпитализации, среди них 5% детей может потребоваться интубация.
Предрасполагающими факторами развития крупа являются особенности детской гортани и трахеи:
- малый диаметр, мягкость и податливость хрящевого скелета;
- короткое узкое преддверие и воронкообразная форма гортани;
- высоко расположенные и непропорционально короткие голосовые складки;
- гипервозбудимость , замыкающих голосовую щель;
- функциональная незрелость рефлексогенных зон и гиперпарасимпатикотония.
Воспаление и отек слизистой оболочки гортани и трахеи, а иногда бронхов, вызванные инфекцией, могут быстро привести к обструкции дыхательных путей. Обилие лимфоидной ткани у детей раннего возраста с большим количеством тучных клеток, сосудов, слабое развитие эластических волокон в слизистой оболочке и подслизистой основе способствуют отеку подскладочного пространства и развитию острого СЛТ (ОСЛТ). Предрасполагающими факторами развития крупа также являются: атопический фенотип, лекарственная аллергия, аномалии строения гортани, сопровождающиеся врожденным стридором, паратрофия, перинатальное поражение ЦНС, недоношенность и др. [5].
Источником инфекции является больной человек, особенно с выраженным катаральным синдромом. Выделение возбудителя у больного продолжается в течение 7–10 дней, а при повторном инфицировании сокращается на 2–3 дня. Вирусоносители не представляют большой эпидемической опасности отсутствия катаральных явлений.
Для крупа, как правило, характерна сезонность ( период). Вместе с тем случаи парагриппа встречаются круглогодично, с повышением заболеваемости в холодный период (парагрипп и типов в осенний период, типа — весной). Парагриппу свойственна определенная периодичность, равная 2 годам при заболеваниях, вызванных вирусами 1–2 типов, и 4 годам — при инфицировании вирусом типа. Заболевания регистрируются в виде спорадических случаев или групповых вспышек в детских коллективах.
Круп начинается с проявлений ОРВИ, сопровождается температурной реакцией субфебрильного или фебрильного уровня и катаральными симптомами в течение 1–3 дней. Начало болезни внезапное, преимущественно в вечерние или ночные часы. Ребенок просыпается от пароксизма грубого «лающего» кашля, шумного затрудненного дыхания. Клинические проявления ОСЛТ динамичны и могут прогрессировать во времени от нескольких минут до 1–2 сут, от стадии компенсации до состояния асфиксии. Осиплость и изменение голоса (дисфония) нарастают по мере прогрессирования отека в подскладочном пространстве. Характерно появление инспираторного или стридора — стенотического дыхания, обусловленного затрудненным прохождением вдыхаемого воздуха через суженный просвет гортани. Вдох (либо вдох и выдох) удлинен и затруднен, дыхание становится шумным, отмечаются раздувание крыльев носа и последовательное включение дыхательной мускулатуры с втяжением уступчивых мест грудной клетки (надключичных и яремных ямок, эпигастральной области и межреберных промежутков). Объективно можно подтвердить сужение подскладочного отдела гортани с помощью рентгенографии шеи в и боковой проекциях (можно обнаружить «симптом шпиля» или «симптом пирамиды»). Основной повод для рентгенологического исследования — исключение других причин стридора при атипичном течении крупа.
Наличие густой мокроты в просвете дыхательных путей, отек и воспалительные изменения слизистой оболочки подскладочного пространства гортани, и в области голосовых складок, приводят к нарушению смыкания голосовых складок при фонации и усугубляют дисфонию. При нарастании стеноза гортани изменяется окраска кожных покровов, появляются бледность, периоральный цианоз, усиливающийся во время приступа кашля. В результате развивается гипоксемия, что сопровождается реакцией ЦНС (появляется вялость или возбуждение) [5].
I степень клинически характеризуется легкой охриплостью с сохранением голоса, периодическим «лающим» кашлем. При беспокойстве, физической нагрузке появляются признаки стеноза гортани (шумное, стридорозное дыхание). Компенсаторными усилиями организм поддерживает газовый состав крови на нормальном уровне. Продолжительность стеноза гортани I степени — от нескольких часов до 1–2 сут.
При II степени происходит усиление всех клинических симптомов ОСЛТ. Характерное стенотическое дыхание, которое хорошо слышно на расстоянии, отмечается в покое. Одышка инспираторного характера постоянная. Увеличивается работа дыхательной мускулатуры с втяжением уступчивых мест грудной клетки в покое, которое усиливается при напряжении. Ребенок периодически возбужден, беспокоен, сон нарушен. Кожные покровы бледные, появляются периоральный цианоз, нарастающий во время приступа кашля, тахикардия. За счет гипервентиляции легких газовый состав крови может быть в норме. Развиваются дыхательный ацидоз, гипоксемия при нагрузке. Явления стеноза гортани II степени могут сохраняться более продолжительное время (до 3–5 дней).
При III степени общее состояние тяжелое. Характеризуется признаками декомпенсации дыхания и недостаточности кровообращения, резким усилением работы дыхательной мускулатуры с развитием гипоксемии, гипоксии, гиперкапнии, снижается уровень окислительных процессов в тканях, появляется смешанный ацидоз. Выраженное беспокойство сменяется заторможенностью, сонливостью. Голос резко осипший, вплоть до афонии. Кашель, вначале грубый, громкий, по мере уменьшения просвета гортани становится тихим, поверхностным. Одышка постоянная, смешанного характера. По мере нарастания стеноза дыхание становится аритмичным, с неравномерной глубиной и парадоксальными экскурсиями грудной клетки и диафрагмы. Шумное, глубокое дыхание сменяется тихим, поверхностным. Сатурация кислорода — Литература
источник
Ларингит со стенозом гортани – заболевание, угрожающее жизни малыша. Это острое состояние, когда воспаленный надгортанник и окружающие его ткани практически закрывают проход воздуху. Приступ стеноза требует срочной помощи ребенку, которую в том числе могут оказать и родители. В статье расскажем о принципах оказания первой помощи подходах к лечению заболевания.
Стенозирующий ларингит – тяжелое детское заболевание. Это острый ларингит, распространяющийся не только на вход в гортань и область истинных голосовых связок, но и на подсвязочное пространство. В результате он вызывает затруднение дыхания и сильную одышку.
Ларингит со стенозом гортани может возникнуть на начальной стадии ОРВИ под действием болезнетворных микробов и вирусов. Главные возбудители:
- парагрипп,
- вирусы гриппа группы А и В,
- риновирусы,
- энтеровирусы и прочие.
Нередко причиной становится палочка, провоцирующая появление пневмонии.
Стенозирующий ларингит у детей, иначе ложный круп, важно отличать от крупа истинного, дифтерийного. Для стеноза гортани характерны:
- внезапность появления,
- быстрота окончания при сохранении голоса.
При дифтерийном крупе срочно требуется медицинская помощь и при этом у малыша:
- дыхание становится тяжелым, усиление по нарастающей,
- голос пропадает.
Кроме того, дифтерия не появляется спонтанно, а отличается нарастающими симптомами.
Степень стеноза гортани напрямую зависит от степени тяжести маленького пациента. Всего принято выделять 4 ступени.
| Степени стеноза | Симптоматика заболевания |
|---|---|
| 1 степень. Стадия компенсации. Состояние, когда организм ребенка способен самостоятельно восстановиться после патологического воздействия на него. |
В целом состояние малыша удовлетворительное. Приступы длятся недолго. Прогноз течения недуга на данной ступени благоприятен. |
| 2 степень. Субкомпенсация – стадия болезни, характеризующая усилением симптомов и ухудшением состояния. |
На этой стадии стеноз имеет приступообразную природу или протекает постоянно. Ребенок может страдать до 5 суток. |
| 3 степень. Декомпенсация. Нарушается работа гортани, поскольку орган исчерпал все собственные ресурсы в борьбе с болезнью. |
|
| 4 степень. Асфиксия. Состояние, когда пульс становится нитевидным, дыхание практически не прослушивается. |
Это самая тяжелая степень стеноза, когда помочь ребенку бывает уже невозможно. |
Заболевание в большинстве случаев возможно у детей с рождения до 6 лет. Это связано с особым возрастным строением гортани:
- дыхательные мышцы очень слабые,
- слизистая тонкая и насыщенная клеточными элементами,
- подслизистый слой очень рыхлый и мягкий.
Поэтому развивается круп практически молниеносно: за 1-2 дня после начала острого респираторного заболеваний. Характерная черта приступов стеноза гортани – появление и обострение в ночное время.
Внезапно среди ночи ребенок становится беспокойным, плачет, хватается руками за рот, кашляет. На вдохе и выдохе из гортани вылетает свист, сам малыш становится бледный, синеет область около носа и рта.
Причин возникновения ларингита со стенозом, кроме вышеописанных возрастных особенностей, может быть несколько:
- Начавшаяся инфекция, спровоцировавшая осложнение в виде стеноза гортани. Сюда же относятся осложнения после перенесенной скарлатины и гриппа.
- Нередко причиной стеноза гортани может быть ветряная оспа, корь, герпес.
- Аллергическая реакция.
- Частое «воздушное соприкосновение» с сигаретным дымом. Такое бывает, если в доме, где живет ребенок, кто-то из родителей курит. Едкий сигаретный дым является сильным фактором, провоцирующим ларингит с приступом стеноза. К подобным раздражителям можно отнести пыль.
- У ребенка в целом снижен иммунитет.
Терапия, направленная на снятие приступа стеноза, включает в себя ряд мероприятий, способствующих удалению избытков слизи из дыхательных путей ребенка. Это необходимо, чтобы в гортани открылся просвет, и дыхание восстановилось.
Начавшийся приступ стеноза гортани требует немедленного вмешательства скорой помощи от родителей или медиков. Прогнозирование развития стеноза может сделать педиатр после первичного обследования малыша. Как правило, по внешним проявлениям ларингита доктор уже может предположить развитие приступов ложного крупа в ближайшие дни или даже сутки.
Если у ребенка, появились первые признаки ложного крупа до приезда медиков необходимо действовать по следующему алгоритму:
- Постараться успокоить малыша, взяв его на руки. Чем больше малыш нервничает, тем хуже осуществляется доступ кислорода.
- Срочно обеспечить доступ свежего воздуха в комнату: открыть форточки, но следить, чтобы воздух не был слишком холодным. Освободите зону шей от стесняющей одежды, расстегните воротник или вовсе снимите с ребенка одежду.
- Сделать воздух максимально влажным. Для этого можно использовать увлажнитель воздуха, либо развесить мокрые простыни на батареи и двери.
Детские врачи советуют отвести кроху в ванную комнату, включить горячую воду и закрыть дверь. Теплый воздух способен облегчить дыхание страдающему ребенку. - Дайте крохе попить: теплое питье немного облегчит дыхание.
- Разрешается дать антигистаминный препарат по возрасту ребенка. Чаще всего использую капли «Зодак», «Зиртек».
- Ингаляции с Пульмикортом. Этот гормональный препарат быстро купирует приступ и восстанавливает дыхание. Заранее оговорите возможность применения этого препарата с педиатром и подберите дозу.
Поскольку в показаниях для применения нету ларингита, применение Пульмикорта, как правило, допускается в стационаре. Однако лечащий врач может разрешить его применение и дома.
Почему ребенок задыхается ночью и приступы ложного крупа протекают тяжелее? Организм любого человека устроен так, что во время сна увеличивается количество слизи, мышцы дыхательных путей сокращаются.
Если днем бодрствующий малыш может эту слизь откашлять, то ночью этот процесс отсутствует. Все это и провоцирует сужение просвета гортани и приступы.
Принцип оказания первой помощи схожи. Обязательно соблюдение двух условий:
- Обеспечение свежего воздуха. Зимой можно укутать ребенка в теплое одеяло и вывести на балкон, летом, когда на улице душно, допустимо посадить кроху перед открытым холодильником.
- Ингаляции с физраствором, а при отсутствии улучшений провести ингаляцию с Пульмикортом по правилам, описанным выше.
Лечение стенозного ларингита может проводиться двумя способами:
К последнему прибегают в крайне тяжелых случаях.
При стенозе гортани и стенозирующем ларингите эффективности не имеют следующие препараты и методы:
- антибиотики;
- противовирусные средства;
- паровые ингаляции.
Традиционное лечение ларингита данного типа заключается в ингаляционных процедурах с использованием глюкокортикостероидов в условиях оказания стационарной помощи.
| Назначаемые препараты | Дозировка |
|---|---|
| Суспензия Будесонида (ингаляция) | 0,5-2мг/ 1-2 раза в сутки до исчезновения приступа |
| Дексаметазон (внутримышечное или внутривенное введение) или Преднизолон | При стенозе 2 степени ребенку вводится количество препарата из расчета 0,6 мг/кг. |
| Раствор адреналина. Применяется только при тяжелой форме стеноза. Препарат вводится путем ингалирования | Дети до 4 лет: не более 2,5 мл препарата + 3 мл физраствора. Дети старше 4 лет: не более 5 мл адреналина + 3 мл физраствора. Допустимо проводить только три ингаляции в сутки. Увлекаться адреналином нецелесообразно, поскольку эффект его недолог, а последствия применения еще малоизучены. |
Очень важно долечить ребенка под наблюдением врача в стационаре. В случае, если стеноз гортани перешел в стадию асфиксии, может потребоваться хирургическое вмешательство. В передней части шей между трахейными кольцами делается надрез, куда вставляется тонкая трубочка. По ней и будет поступать кислород в легкие, за счет чего ребенок начнет нормально дышать.
источник
Ларингит — заболевание, при котором воспаление возникает в слизистой гортани и проявляется осиплым голосом и грубым «лающим» кашлем.
У детей в связи с анатомо-физиологическими особенностями на фоне вирусной инфекции (парагрипп, грипп, РС-вирус, аденовирус и пр.) нередко возникает такое состояние, как ложный круп. Это заболевание, в основе которого лежит резко выраженный отек слизистой гортани и подскладочного пространства, что приводит к сужению просвета гортани. Дело в том, что у детей просвет гортани узкий, ткани богаты кровеносными и лимфатическими сосудами, что приводит к быстрому распространению отека. Кроме того, нервные рецепторы дыхательных путей очень чувствительны и их раздражение часто приводит к ларингоспазму — сокращению мышц гортани.
С ложный крупом (по научному острым обструктивным ларингитом) наиболее часто можно встретиться у детей от 6 мес. до 6 лет, однако редко он бывает и в более старшем возрасте. Пик заболеваемости приходится на первые 2 года жизни. Острый обструктивный ларингит может случиться один раз в жизни, а может повторяться неоднократно.
Вероятность развития заболевания выше ночью, а также в сухом и теплом помещении. Чаще возникает в осенне-зимний период, в период максимальной заболеваемости ОРВИ.
- может быть небольшой насморк;
- чаще невысокая температура, реже лихорадка с температурой 38 градусов;
- боль в горле;
- кашель.
В дальнейшем, в связи с нарастанием отека слизистой дыхательных путей, появляются основные симптомы острого обструктивного ларингита (как правило, на 1–2 сутки от начала болезни, реже 3–5 день), почти всегда в ночные часы:
- шумное, частое или затрудненное дыхание (затруднен вдох);
- «лающий» кашель (особенно усиливающийся ночью);
- осиплый или грубый голос.
При появлении симптомов ребенок становится беспокойным, может метаться по кровати и быть напуганным от нехватки кислорода.
Такое состояние, особенно когда вы сталкиваетесь с ложным крупом впервые, очень пугает родителей. Симптомы острого обструктивного ларингита могут сохраняться до 5–7 дней, постепенно уменьшаясь.
1. Главное — обеспечить покой. Как эмоциональный, так и физический. Плач, страх и возбуждение усиливают кашель, что усугубляет симптомы, мешает лечению. Поэтому постарайтесь не паниковать сами и успокойте ребенка.
2. Придайте ребенку возвышенное положение в кровати.
3. Увлажните воздух любым доступным способом:
- Включите увлажнитель или зайдите в ванную комнату с включенной горячей водой, закройте дверь и минут 10–15 посидите, вдыхая влажный воздух.
- Поставьте емкость с водой и развесьте влажные полотенца у постели больного.
- Обеспечьте доступ свежего воздуха — откройте окна.
- Если позволяет погода, можно выйти на балкон или на улицу, чтобы подышать свежим воздухом.
4. Если дома имеется ингалятор — сделайте ингаляцию, используя 0,9% физиологический раствор.
5. Обязательно давайте обильное теплое питье, это ускорит лечение.
6. При насморке — промойте носовые ходы солевым раствором. Закапайте сосудосуживающий препарат, если имеется затрудненное носовое дыхание («Називин», «Отривин» и пр.).
7. В случае высокой температуры — дайте жаропонижающее из расчета 10 мг/кг ибупрофена или 15 мг/кг парацетамола.
При своевременном лечении, как правило, состояние улучшается и дополнительные меры лечения не требуются.
К описанному выше лечению подключается медикаментозная терапия (при оценке приступа врачи пользуются классификацией тяжести стеноза по степеням — от I до IV степени).
- При лечении острого обструктивного ларингита применяют ингаляционные и системные стероидные препараты. Для этих целей чаще всего используют «Будесонид» («Пульмикорт») для ингаляций (через небулайзер). Дозировки подбираются индивидуально, исходя из веса, возраста больного, тяжести заболевания и эффективности предыдущего лечения.
- Союз педиатров России от ларингита детям рекомендует ингаляционное введение суспензии будесонида через небулайзер в дозировке 0,5–2 мг на 1 ингаляцию. В 85% случаев (при стенозе I степени) достаточно 1 процедуры. Ингаляцию можно повторять 2 раза в сутки до полного разрешения ситуации.
- Дексаметазон вводится внутримышечно (или внутривенно) при неэффективности лечения будесонидом, при стенозе II степени и при невозможности адекватного проведения ингаляции. В тяжелых случаях при лечении применяют адреналин.
1. Дышать горячим паром (дышать «над картошкой» и пр.) — это может привести к увеличению количества слизи в просвете гортани и ухудшить ситуацию, а также вызвать ожог слизистых.
2. Давать муколитики (препараты на основе амброксола и пр.) — эти препараты также увеличивают продукцию слизи в дыхательных путях, что ухудшает течение основного заболевания.
3. Использовать бронхолитики (например «Беродуал»). Этот препарат действует на гладкую мускулатуру бронхов и сосудов. В гортани мышцы поперечно-полосатые, на них, так же как и на хрящи трахеи, «Беродуал» не действует. Применение данной группы препаратов при ларингите — не обосновано.
4. Использовать нафтизин для ингаляций. Очень высок риск передозировки: снижение артериального давления, вялость, сонливость, редкий пульс, низкая температура.
Подобные ингаляции продолжают использовать в стационарах города, но строго под контролем медицинского персонала!
- Губы или ногти становятся синими, серыми или белыми.
- Резко затруднено дыхание или он перестает дышать.
- Состояние не улучшается после всех проведенных мер и/или ингаляции будесонида.
- На каждом вдохе западают мягкие места грудной клетки (втягиваются межреберные промежутки).
- Выражена общая резкая слабость или чрезмерная сонливость, или, наоборот, повышенное возбуждение.
Вы замечаете следующие симптомы: болезненное глотание, обильное слюнотечение, сдавленный голос. Это могут быть признаки эпиглотита — редкого, но очень опасного заболевания, вызываемого бактериальной инфекцией (в 95% — гемофильной палочкой типа b).
Когда показана госпитализация в стационар:
- стеноз 2–3 степени;
- прогрессирующее ухудшение состояния;
- невозможность проведения адекватной терапии в домашних условиях.
Даже если в момент приступа ложного крупа вы справились самостоятельно, ребенка следует показать педиатру в ближайшие сутки.
Таким образом, острый обструктивный ларингит — это частое заболевание у детей, возникающее на фоне вирусной инфекции. Незамедлительно вызывайте скорую помощь, если ребенок испытывает трудности с дыханием или если после осмотра врача симптомы крупа продолжают нарастать. Вероятно, потребуется госпитализация.
источник
 Данных осмотра и анамнеза: привит ли ребенок от коклюша и дифтерии (АКДС, Пентаксим), нет ли лекарственной или бытовой аллергии.
Данных осмотра и анамнеза: привит ли ребенок от коклюша и дифтерии (АКДС, Пентаксим), нет ли лекарственной или бытовой аллергии.