К ровь в горле — это малораспространенный симптом, и почти в 98% случаев истечение гематологической жидкости происходит на из самой глотки, а из близлежащих анатомических структур: легких, желудка, трахеи.
Горловые кровотечения имеют существенную опасность для здоровья, а порой и для жизни пациента.
Это потенциально летальное состояние. В длительной же перспективе даже небольшая кровопотеря приводит к развитию анемического синдрома, ввиду дефицита железа, которое активно эвакуируется из организма.
Существует масса вероятных заболеваний, сопровождаемых подобной симптоматикой. От банального тонзиллита до онкологического процесса в горле различного генеза и типа. Нужно разобраться подробнее.
Представляет собой онкологическое заболевание злокачественного свойства. Как показывает практика, злокачественные опухоли отличаются от доброкачественных тремя основными признаками:
- инфильтративный рост;
- быстрое деление клеток неподконтрольное организму;
- способность давать вторичные опухолевые очаги (метастазы).
По статистике, рак горла встречается не так часто. Он располагается на пятом месте по распространенности всех онкопатологий. Однако летальность его находится в лидерах, что связано с поздней диагностикой и малой внимательностью пациентов к своему здоровью.
Причины развития болезни множественны. Как правило, страдают в основном курильщики, алкоголики и лица, чья профессиональная деятельность связана с воздействием на ротоглотку высоких температур. Но это не аксиома. Порой страдают и иные лица.
Симптоматика весьма характерна и включает в себя следующие проявления: интенсивные или малой интенсивности боли в горле, особенно на ранних стадиях течения патологического процесса, дискомфорт при глотании, ощущение инородного тела в глотке, неприятный запах изо рта по причине распада опухоли и начала процессов гниения, изменение рельефов шеи, из горла идет кровь и некоторые иные симптомы.
При этом на поздних стадиях, когда неоплазма крупная, кровь горлом идет намного чаще, а интенсивность кровотечения может быть летальной.
Кашель при раке гортани встречается почти всегда и носит постоянный, надоедливый характер. Отличается сухостью и непродуктивностью.
Лечение во всех случаях строго оперативное. Требуется максимально иссечь опухоль и проще это сделать на ранних этапах течения болезни. Затем применяется химиотерапия и лучевое лечение. Все это в комплексе дает максимально заметные результаты.
Рак легких, проще говоря. Встречается намного чаще рака горла и отличается худшим прогнозом. Требует немедленного лечения в условиях онкологического стационара.
Во всех случаях злокачественная неоплазия в лёгких представляется летальной патологией. Согласно данным профильной статистики, смертность от этой формы онкологии достигает 70%, что связано с поздней диагностикой, а также особенностями гистологии опухоли.
Причины все те же, основная из которых — курение. В такой ситуации больного сопровождает мучительный постоянный кашель без видимой причины, кровохаркание, на поздних стадиях существенное, нарушения дыхательной функции и другие симптомы.
Отграничить болезни можно только посредством объективной диагностики.
Лечение специфическое. Заключается в иссечении опухоли, удалении легкого в крайних случаях. Также проводится лучевая, химиотерапия. В неоперабельных вариантах все сводится к паллиативной помощи больному.
Представляет собой воспалительно-инфекционное заболевание, спровоцированное микробактерией одноименного типа или же палочкой Коха. Отличается агрессивностью и опасностью появления вторичных очагов в организме.
Причины всегда одинаковы: это контакт с больным, которые страдает открытой формой туберкулеза. Болезнь крайне заразна и требует особых эпидемиологических мер, которые активно предпринимаются в наши дни.
Симптоматика весьма типична и включает в себя: боли за грудиной без видимых причин, потерю веса, кашель постоянного характера с выделением небольшого количества крови.
Кровь в запущенной фазе течения болезни изливается в значительных количествах, что связано с разрушением крупных сосудов легочных структу, а при кашле попадает в горло.
Происходит расплав тканей парного органа. Это крайне опасная болезнь.
Лечение проводится в условиях отделения фтизиатрии. Больных с открытой формой нужно изолировать и тщательно лечить, что сопряжено не только с медицинскими, но и с социальными причинами.
Терапия проводится антибиотиками, обычно фторхинолонами в больших дозах. Также назначаются иные медикаменты. Участки распада подлежат хирургической санации, если таковые имеются.
Пневмония также может стать причиной незначительного кровотечения. Причина появления крови на задней стенке горла при отхаркивании связана с интенсивным кашлем и разрушением небольших сосудов (капилляров).
Это нормально при таком заболевании, но может дополнительно указывать на серьезные проблемы с кровеносной системой и на хрупкость сосудистых структур.
Причины пневмонии в 90% случаев, если не больше, инфекционные. Возникает болезнь в результате поражения пневмококком или иными бактериями. Подробнее в этой статье .
Воспаление лёгких может быть вирусной или грибковой этиологии, все зависит от возбудителя.
Симптоматика включает в себя следующие признаки: боли за грудиной интенсивного свойства, свисты и хрипы в легких , длительный непреходящий кашель, нарушения нормального дыхания вплоть до удушья и асфиксии, проблемы с температурой тела (гипертермия).
Возможна также интенсивная экссудация. Несмотря на все сказанное, кровотечения и кровохаркание не является патогномоничным признаком пневмонии и возникает сравнительно редко.
Это не болезнь, но встречается подобная причина сравнительно часто, что сопряжено с проведением определенной манипуляции. Кровоточат анатомические структуры при промывании лакун раствором под давлением, а ларингоскопии и бронхоскопии возможно повреждения сосудов самим прибором.
Во всех трех случаях локализация повреждения будет своей. В отличие от предыдущих названных причин, это вполне нормальное физиологическое явление.
Однако, если кровотечение интенсивно, продолжается больше отведенного времени, нужно срочно обращаться к врачу за консультацией и возможным проведением гемостаза.
Представляет собой патологическое расширение альвеол дыхательных путей с заполнением последних гноем многослойного характера и кровью.
В такой ситуации пациент буквально отплевывается экссудатом бурого цвета, который и приставляет собой собственно гной с кровью.
Чисто кровотечения для болезни нехарактерны и скорее указывают на интенсивно текущий вторичный процесс распада тканей. Это ненормально.
Причины патологии почти всегда инфекционные, также возможно развитие бронхоэктатической болезни у курильщиков, любителей электронных сигарет и кальянов. Во всех случаях необходимо проводить дифференциальную диагностику.
Симптоматика включает в себя: боли за грудиной средней степени интенсивности, интенсивную экссудацию, кашель непреходящего характера, который не снимается даже специализированными препаратами, повышение температуры тела до фебрильных отметок, нарушения нормального дыхания.
При вскрытии мешочков с гноем остаются полости, что роднит болезнь с эмфиземой.
Лечение специфическое. Заключается в периодическом промывании бронхиального дерева особыми растворами с помощью бронхоскопа. Это неприятная, но необходимая процедура.
Речь идет об ушибах и переломах ребер. Возможно повреждение легких острыми осколками костей, также вероятны иные процессы схожего рода.
Открытые травмы и вовсе сопровождаются проникновением воздуха в грудную клетку. Развивается так называемый пневмоторакс с компрессией лёгкого, чреватый летальным исходом.
Кровохаркание в такой ситуации выступает меньшей из проблем. Интенсивность кровотечения, тем не менее, может быть значительной.
Одним словом, заболевания начальных отделов дыхательных путей. Возникают с завидной регулярностью. Как показывает медицинская практика, развитию данных патологических процессов подвержено до 80% населения планеты.
В первом случае речь идет о воспалении небных миндалин, во втором и третьем — о воспалении гортани и трахеи соответственно. Требуется тщательная диагностика дифференциального плана, чтобы отграничить патологические процессы друг от друга.
В общем и целом причины болезней инфекционно-воспалительные. Все три патологии могут провоцироваться грибками, вирусами, бактериями и даже паразитами (что встречается намного реже).
Симптоматика различна. Возможны боли в горле, интенсивная экссудация из глотки (отхаркивание смесью слизи с кровью), кашель существенного характера, боли в шее и спине на уровне воротниковой области. Это типичные проявления.
Кровь на задней стенке горла, особенно по утрам, указывает на прогрессирование болезнетворного процесса, что весьма опасно.
Все дело в интенсивном воспалении тканей. Происходит изъязвление пораженных участков и как следствие повреждаются мелкие капилляры. За ночь кровь натекает в трахею и сворачивается, когда человек просыпается, и тело принимает вертикальное положение, начинается физиологический процесс откашливания, что еще больше разрушает капиллярную сетку.
Требуется комплексное лечение. Терапия при этом недостаточно специфична. Применяются противовоспалительные нестероидного происхождения, антибиотики, иные препараты для этиологической терапии. Все решается на усмотрение лечащего врача.
Заболеваний, которые сопровождаются кровохарканием без кашля не так много. Все они укладываются в пределы патологий желудочно-кишечного тракта.
Желудочно-кишечные кровотечения возникают без кашля, при этом почти всегда интенсивны и опасны для здоровья и даже жизни пациента. Они могут провоцироваться травмами, колитами, иными патологическими процессами. Но это, к счастью, сравнительно редкая ситуация.
В первую очередь рекомендуется как можно быстрее вызвать неотложку. До приезда скорой помощи следует усадить пациента или сесть самому, если речь идет о самопомощи.
Ни в коем случае нельзя запрокидывать голову, лучше держать ее в горизонтальном положении.
На горло накладывается грелка со льдом или пакет с холодной водой для стенозирования сосудов и приостановки кровотечения. Это поможет на некоторое время. Пить, есть и принимать медикаменты нельзя. Нужно ждать приезда скорой помощи.
Диагностикой патологий описанного рода занимаются самые разные врачи: онкологи, гастроэнтерологи, пульмонологи и другие.
Потому самостоятельно определиться со специалистом невозможно. Нужно обращаться к терапевту. Он проведет рутинную диагностику и даст необходимые направления к профильным врачам.
На первичном приеме любой специалист опрашивает человека о его жалобах, их характере, давности и длительности. Это нормальная практика.
Также проводится сбор анамнеза жизни. Это важно для установления вероятной причины кровотечения. В некоторых случаях в курсе событий может быть и сам пациент.
Объективные мероприятия включают в себя:
- Общее исследование крови для выявления возможного воспалительного процесса.
- Исследование мокроты и экссудата для определения туберкулезного или иного инфекционного процесса.
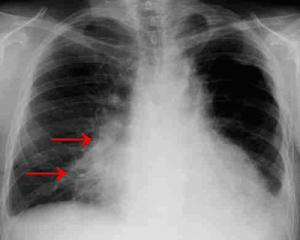
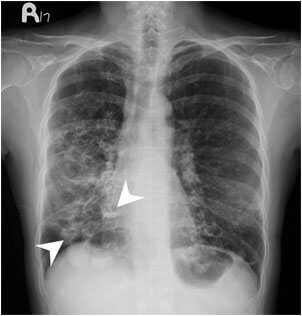
- Рентгенографию органов грудной клетки. Для определения возможных патологий, вроде туберкулеза и рака.
- Бронхоскопию.
- Ларингоскопию.
- Визуальную оценку зева.
И некоторые другие мероприятия, в зависимости от типа процесса, по ситуации. Их весьма много.
Наличие крови в горле — тревожный и грозный симптом. Требуется тщательная диагностика. Только так можно быстро определиться с причиной и своевременно назначить лечение.
источник
Каждое существующее заболевание рано или поздно проявляется рядом причин, по которым его можно распознать. Одной из таких проявлений может быть кровь из горла, причинами которой может стать ряд патологий, связанных с заболеванием различных органов.
Кровь из горла – тревожный симптом, который может указывать на опасное заболевание
Если кровоточит горло, это, конечно, повод для беспокойства. Так как это не заболевание, а симптом, то он может говорить о многих нарушениях. То есть, нельзя точно сказать причину, по которой может кровоточить горло.
Рассмотрим самые распространенные заболевания, о которых свидетельствует кровь из горла:
- Кровотечение из горла может возникать в результате механических повреждений. Чаще всего это следствие оперативного вмешательства. Также могут быть порезы или проколы острыми кусочками пищи, например, рыбными косточками. В некоторых случаях разрыв целостности стенок капилляров может возникать в результате чрезмерного сильного сухого кашля. Еще один вид повреждения – это ожог слизистой оболочки. Он может возникнуть в результате неправильного полоскания, например, йодом, при глотке кипятка или химического вещества.
- Инородное тело – это причина, которая часто встречается у маленьких детей. Они в силу своего любопытства все пробуют «на зуб» и не исключено, что в горло может попасть предмет, который ранит стенки и вызовет кровотечение.
- Вирусные и инфекционные заболевания – это еще одна из частых причин, по которым из горла может идти кровь. Обычно это все виды ангины, которая вызвана стафилококком. В результате развития бактериальных колоний, повреждается мягкая ткань и вызывает кровь. Особенно перенапряжение – крик, затяжной кашель могут вызвать кровотечение воспаленных миндалин.
- Туберкулез органов дыхательной системы может проявляться сильным кашлем с кровяными выделениями. Это заболевание опасно не только для больного, но и для окружающих, поэтому нужно ответственно относиться к таким проблемам и обращаться к медикам за помощью.
- Рак горла на начальных стадиях развивается бессимптомно, но третья и четвертая стадия проявления онкологии может проявляться кровью в горле.
- Патологии желудочно-кишечного тракта иногда путают с кровотечением в горле. Некоторые проблемы с желудком или кишечником могут вызывать внутренние кровотечения, при которых может быть кашель с кровью или рвота с примесями крови. Это симптом многих заболеваний – язвы, гастрита – появления новообразований и т.д.
Из видео можно узнать первые признаки рака горла:
Какой бы ни была причина крови в горле – это серьезный повод обратиться к медикам. Чтобы избежать тяжелых последствий лучше своевременно начать лечение. Выделения крови из горла – это уже сам по себе опасный признак. Но если во время отхаркивания выделяются сгустки крови, нужно немедленно вызвать скорую. Также может возникать тошнота, рвота, кровь из носа общая слабость и повышение температуры тела.
Также необходимо беспокоиться если после курса лечения симптом возвращается – это говорит о неправильной терапии. В этом случае необходимо пройти полное обследование, на выявление причин данной патологии.
Первопричину ищем у отоларинголога!
Первым делом, необходимо обратиться к терапевту. Он назначит ряд анализов и потом определяется, к какому узкому специалисту направлять пациента. В некоторых случаях можно сразу обратиться к отоларингологу, если пациент уверен, что проблема связанна именно с инфекционными или бактериальными заболеваниями дыхательных путей.
Зачастую может потребоваться консультация и осмотр у онколога, фтизиатра, хирурга или пульмонолога. Точно нельзя сказать, так как все зависит от симптомов и причин возникновения кровотечения в горле, которые определяться в результате осмотров и проведенных анализов.
Если кровь с горла появилась внезапно и в результате отхаркивания есть сгустки, тогда необходимо сразу вызывать «скорую помощь».
Заболевание, которое стало причиной данного симптома, может быть опасным не только для здоровья и жизни больного, но и для окружающих.
Чтобы выяснить причины, по которым из горла идет кровь, необходимо пройти определенную диагностику:
- общий или биохимический анализ крови, который покажет уровень гормонов, белков, углеводов и кровяных тел а также наличие или отсутствие инфекционных микроорганизмов
- бакпосев мочи – это важный анализ, по результатам которого будет видно, какие вирусы есть и какие заболевания они вызывают, провоцирующие кровь из горла
- рентген дает возможность определить локализацию воспалительного процесса
- бронхоскопия может понадобиться при подозрении на онкологические заболевания органов дыхания
- электрокардиограмма проводится, чтобы оценить работу сердечно-сосудистой системы, так как из-за ее нарушений может идти кровь из горла
Кроме этого, по решению специалиста могут дополнительно назначаться анализы посевов слюны, крови, пота и т.д. Кроме этого, при осмотре у более узких специалистов, они могут дополнительно назначать анализы, которые им необходимы для подтверждения или опровержения диагноза.
Методику лечения назначает врач в зависимости от диагноза!
Лечится можно двумя способами – медикаментозным и народным. Но в любом случае предварительно необходимо посетить специалиста для установки точного диагноза, иначе лечение может быть неверным. Соответственно, лечение напрямую будет зависеть от того заболевания, которое спровоцировало кровотечение.
Рассмотрим основные причины и их терапию:
- вирусные и бактериальные инфекции лечатся с помощью медицинских препаратов, действие которых направлено на ликвидацию инфекции, снятие воспалительного процесса и заживление поврежденных капилляров, в результате которых отхаркивание происходит с кровяными вкраплениями. В случае высокой температуры и наличия стафилококка (ангина) потребуются антибиотики. Их выписывает врач, в зависимости от индивидуальных потребностей каждого пациента. Чаще всего принимают Амоксиклав или Цефалексин. Также параллельно назначают сиропы от кашля и полоскания антисептиками — Мирамистином, Хлоргексидином или отварами трав. Данные средства смягчают горло, снимают воспаление и оказывают заживляющий эффект
- при механических повреждениях лечение будет зависеть от степени тяжести травмы. При легких формах госпитализация не понадобиться и достаточно будет 3-6 раз в сутки проводить процедуры в домашних условиях. Необходимо полоскать горло антисептическими препаратами. Для этих целей можно применять Хлоргексидин, Хлорофиллипт, Фурацилин (2 таблетки развести в стакане воды) или способы народной медицины – отвары трав и растворы соли и соды. В качестве лекарственных растений обычно применяют ромашку, календулу, череду, шалфей или шиповник. Они обладают успокаивающим, ранозаживляющим, противовоспалительным и регенерирующим действием
- рак горла и другие онкологические заболевания лечатся исключительно в условиях диспансера с применением препаратов, которые разрушают раковые клетки. В запущенной стадии может понадобиться химиотерапия. Данное заболевание при своевременном лечении имеет статистику до 85% выживания
- заболевания внутренних органов, ЖКТ и внутренние кровотечения требуют немедленной госпитализации и комплексного лечения
Профилактика от кровотечения никак не проводится необходимо поддерживать на высоком уровне иммунную систему. Чтобы повысить защитные функции организма и уберечься от вирусных заболеваний.
Кроме этого важно наладить питание и отказаться от вредных привычек, чтобы привести в тонус организм. При первых признаках плохого самочувствия необходимо посетить врача, чтобы выяснить состояние своего организма и, при необходимости пройти курс лечения.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
источник
Каждое существующее заболевание рано или поздно проявляется рядом причин, по которым его можно распознать. Одной из таких проявлений может быть кровь из горла, причинами которой может стать ряд патологий, связанных с заболеванием различных органов.
Кровь из горла – тревожный симптом, который может указывать на опасное заболевание
Если кровоточит горло, это, конечно, повод для беспокойства. Так как это не заболевание, а симптом, то он может говорить о многих нарушениях. То есть, нельзя точно сказать причину, по которой может кровоточить горло.
Рассмотрим самые распространенные заболевания, о которых свидетельствует кровь из горла:
Кровотечение из горла может возникать в результате механических повреждений. Чаще всего это следствие оперативного вмешательства. Также могут быть порезы или проколы острыми кусочками пищи, например, рыбными косточками. В некоторых случаях разрыв целостности стенок капилляров может возникать в результате чрезмерного сильного сухого кашля. Еще один вид повреждения – это ожог слизистой оболочки. Он может возникнуть в результате неправильного полоскания, например, йодом, при глотке кипятка или химического вещества. Инородное тело – это причина, которая часто встречается у маленьких детей. Они в силу своего любопытства все пробуют «на зуб» и не исключено, что в горло может попасть предмет, который ранит стенки и вызовет кровотечение. Вирусные и инфекционные заболевания – это еще одна из частых причин, по которым из горла может идти кровь. Обычно это все виды ангины, которая вызвана стафилококком. В результате развития бактериальных колоний, повреждается мягкая ткань и вызывает кровь. Особенно перенапряжение – крик, затяжной кашель могут вызвать кровотечение воспаленных миндалин. Туберкулез органов дыхательной системы может проявляться сильным кашлем с кровяными выделениями. Это заболевание опасно не только для больного, но и для окружающих, поэтому нужно ответственно относиться к таким проблемам и обращаться к медикам за помощью. Рак горла на начальных стадиях развивается бессимптомно, но третья и четвертая стадия проявления онкологии может проявляться кровью в горле. Патологии желудочно-кишечного тракта иногда путают с кровотечением в горле. Некоторые проблемы с желудком или кишечником могут вызывать внутренние кровотечения, при которых может быть кашель с кровью или рвота с примесями крови. Это симптом многих заболеваний – язвы, гастрита – появления новообразований и т.д.
Из видео можно узнать первые признаки рака горла:
Какой бы ни была причина крови в горле – это серьезный повод обратиться к медикам. Чтобы избежать тяжелых последствий лучше своевременно начать лечение. Выделения крови из горла – это уже сам по себе опасный признак. Но если во время отхаркивания выделяются сгустки крови, нужно немедленно вызвать скорую. Также может возникать тошнота, рвота, кровь из носа общая слабость и повышение температуры тела.
Также необходимо беспокоиться если после курса лечения симптом возвращается – это говорит о неправильной терапии. В этом случае необходимо пройти полное обследование, на выявление причин данной патологии.
Первопричину ищем у отоларинголога!
Первым делом, необходимо обратиться к терапевту. Он назначит ряд анализов и потом определяется, к какому узкому специалисту направлять пациента. В некоторых случаях можно сразу обратиться к отоларингологу, если пациент уверен, что проблема связанна именно с инфекционными или бактериальными заболеваниями дыхательных путей.
Зачастую может потребоваться консультация и осмотр у онколога, фтизиатра, хирурга или пульмонолога. Точно нельзя сказать, так как все зависит от симптомов и причин возникновения кровотечения в горле, которые определяться в результате осмотров и проведенных анализов.
Если кровь с горла появилась внезапно и в результате отхаркивания есть сгустки, тогда необходимо сразу вызывать «скорую помощь».
Заболевание, которое стало причиной данного симптома, может быть опасным не только для здоровья и жизни больного, но и для окружающих.
Чтобы выяснить причины, по которым из горла идет кровь, необходимо пройти определенную диагностику:
общий или биохимический анализ крови, который покажет уровень гормонов, белков, углеводов и кровяных тел а также наличие или отсутствие инфекционных микроорганизмов бакпосев мочи – это важный анализ, по результатам которого будет видно, какие вирусы есть и какие заболевания они вызывают, провоцирующие кровь из горла рентген дает возможность определить локализацию воспалительного процесса бронхоскопия может понадобиться при подозрении на онкологические заболевания органов дыхания электрокардиограмма проводится, чтобы оценить работу сердечно-сосудистой системы, так как из-за ее нарушений может идти кровь из горла
Кроме этого, по решению специалиста могут дополнительно назначаться анализы посевов слюны, крови, пота и т.д. Кроме этого, при осмотре у более узких специалистов, они могут дополнительно назначать анализы, которые им необходимы для подтверждения или опровержения диагноза.
Методику лечения назначает врач в зависимости от диагноза!
Лечится можно двумя способами – медикаментозным и народным. Но в любом случае предварительно необходимо посетить специалиста для установки точного диагноза, иначе лечение может быть неверным. Соответственно, лечение напрямую будет зависеть от того заболевания, которое спровоцировало кровотечение.
Рассмотрим основные причины и их терапию:
вирусные и бактериальные инфекции лечатся с помощью медицинских препаратов, действие которых направлено на ликвидацию инфекции, снятие воспалительного процесса и заживление поврежденных капилляров, в результате которых отхаркивание происходит с кровяными вкраплениями. В случае высокой температуры и наличия стафилококка (ангина) потребуются антибиотики. Их выписывает врач, в зависимости от индивидуальных потребностей каждого пациента. Чаще всего принимают Амоксиклав или Цефалексин. Также параллельно назначают сиропы от кашля и полоскания антисептиками — Мирамистином, Хлоргексидином или отварами трав. Данные средства смягчают горло, снимают воспаление и оказывают заживляющий эффект при механических повреждениях лечение будет зависеть от степени тяжести травмы. При легких формах госпитализация не понадобиться и достаточно будет 3-6 раз в сутки проводить процедуры в домашних условиях. Необходимо полоскать горло антисептическими препаратами. Для этих целей можно применять Хлоргексидин, Хлорофиллипт, Фурацилин (2 таблетки развести в стакане воды) или способы народной медицины – отвары трав и растворы соли и соды. В качестве лекарственных растений обычно применяют ромашку, календулу, череду, шалфей или шиповник. Они обладают успокаивающим, ранозаживляющим, противовоспалительным и регенерирующим действием рак горла и другие онкологические заболевания лечатся исключительно в условиях диспансера с применением препаратов, которые разрушают раковые клетки. В запущенной стадии может понадобиться химиотерапия. Данное заболевание при своевременном лечении имеет статистику до 85% выживания заболевания внутренних органов, ЖКТ и внутренние кровотечения требуют немедленной госпитализации и комплексного лечения
Профилактика от кровотечения никак не проводится необходимо поддерживать на высоком уровне иммунную систему. Чтобы повысить защитные функции организма и уберечься от вирусных заболеваний.
Кроме этого важно наладить питание и отказаться от вредных привычек, чтобы привести в тонус организм. При первых признаках плохого самочувствия необходимо посетить врача, чтобы выяснить состояние своего организма и, при необходимости пройти курс лечения.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Сплевывание слизи с кровью или отхаркивание небольшого количества крови из горла встречается относительно редко.
Появление слюны или мокроты с кровью и сопровождающий это явление привкус обычно очень пугает человека, заставляя думать о туберкулезе или наличии раковой опухоли, однако в большинстве случаев кровь из горла не является опасным для больного симптомом.
Самой частой причиной появления кровянистых примесей при отхаркивании мокроты является так называемое ложное кровохаркание, когда кровь подмешивается к слизи из горла, попадая в нее из полости носа или рта.
К примеру, при небольших носовых кровотечениях слизь с кровью может затекать в глотку, смешиваться там с ее слизистым отделяемым, и впоследствии откашливаться или сплевываться больным, создавая впечатление, будто кровоточит горло и во рту есть металлический привкус.
Последствия от ложного кровотечения больные обычно ощущают по утрам. Связано это с тем, что в горизонтальном положении во сне вероятность затекания в глотку крови из полости носа многократно возрастает.
Внимание! Мы рекомендуем
Для лечения и профилактики ангин, ОРВИ и гриппа у детей, и взрослых Елена Малышева рекомендует эффективный препарат Immunity от российских ученых. Благодаря своему уникальному, а главное 100% натуральному составу препарат обладает крайне высокой эффективностью в лечении ангин, простудных заболеваний и усиления иммунитета.
Читать о методике Малышевой…
Еще одной причиной сплевывания слюны с кровью по утрам могут быть болезни десен, сопровождающиеся повышенной ломкостью сосудов и их разрушением (пародонтиты, пародонтозы, зубные отложения). Больные с патологией десен также нередко ощущают во рту специфический металлический привкус.
Основные причины, по которым у больного появляется мокрота с кровью из глотки и характерный для нее привкус во рту, заключаются в развитии разнообразных воспалительных явлений в носоглотке, зеве и гортани.
Однако сами по себе фарингит и ангина кровотечение не вызывают, они только повышают вероятность его возникновения.
Чтобы во время любого воспалительного процесса при отхаркивании появилась слизь с кровью, нужно чтобы это самое воспаление совпало хотя бы с одним из предрасполагающих к возникновению кровотечения факторов:
Наличием у больного такой проблемы, как ломкость сосудов, Присутствием в глотке варикозных вен, Постоянным раздражением глотки сильным сухим кашлем, Чрезмерной сухостью глотки.
Случайно травмировать сосуды можно при очищении миндалин от пробок шпателем, а также при осмотре глотки и гортани специальными инструментами. Ангина может сопровождаться кровоточивостью миндалин при попытках снять плотный налет, который при некоторых формах этой болезни бывает плотно спаян с тканью миндалин.
| Миндалина (чаще с одной стороны) покрыта желтоватыми точками, гнойными пробками или отдельными участками гнойного налета. При снятии этого налета шпателем слизистая миндалины не повреждается, кровоточивости нет. |
| На обеих миндалинах появляется белый творожистый налет, обычно легко снимающийся и оставляющий после себя красную ровную блестящую слизистую. В редких случаях белый налет удаляется с трудом, а после его снятия остается кровоточащая поверхность миндалины. |
| Миндалины и ткани вокруг них покрываются серым налетом, который тяжело поддается удалению шпателем, оставляя после себя поврежденную кровоточащую слизистую. |
| На поврежденной миндалине, которая при этом почти не болит, видны участки некроза, позже – неглубокие язвы с серым дном. Осложнением образования язвы на миндалине может быть кровотечение. |
При банальной ангине у больного тоже может быть незначительные выделения крови со слюной или слизью, а также неприятный привкус то ли гноя, то ли металла из-за единичного спонтанного разрушения мелких сосудов в месте воспаления.
Однако если ангина сопровождается частым или обильным кровотечением, следует немедленно обратиться к врачу, поскольку данный симптом может свидетельствовать об осложнении болезни или о патологиях кровеносной системы.
Конечно, причины кровотечения из глотки вполне могут быть связаны и с другими болезнями. В первую очередь, ситуация, при которой из глотки идет кровь, может быть вызвана травмой слизистой рта, зева, глотки или гортани, чаще всего острыми предметами.
Подобное бывает у детей в период активного познания мира и некоторых неосторожных взрослых, имеющих привычку использовать собственный рот как «третьи руки» (они зажимают губами шпильки, иголки, рыболовные крючки и прочее).
Бывает и так, что кровь идет после приступа сильного надсадного кашля. Если данному симптому предшествовали охриплость голоса или чувство кома, можно предположить, что у больного при кашле оторвалось доброкачественное новообразование на длинной ножке, например, полип гортани.
Кровохаркание может быть симптомом злокачественной опухоли глотки или гортани на ее поздней стадии, когда идет прорастание раковых клеток в соседние здоровые ткани, что сопровождается разрушением их сосудов.
Однако задолго до появления кровохаркания проявится масса других симптомов, которые обычно настолько беспокоят больного, что тот идет за консультацией к врачу. Среди этих симптомов:
Чувство кома в глотке, Постоянный дискомфорт при глотании, Изменение голоса, его охриплость, Кашель, усиливающийся со временем, Быстрая утомляемость, Слабость, Потеря веса.
Позже к этим симптомам присоединяется запах изо рта, неприятный привкус, болезненные ощущения в глотке, и только после них – кровохаркание. Развитие полной клиники занимает обычно долгие месяцы.
Однозначно стоит обратиться к врачу, если у вас болит внутри горла, есть привкус крови во рту или кровохаркание.
Доктор определит, почему у вас возникла подобная проблема и назначит адекватное лечение. Своевременное обращение к врачу важно также потому, что причиной кровохаркания на самом деле могут оказаться более глубокие болезни, чем просто проблемы с горлом, в частности туберкулез или кровотечения в легких.
Вы все еще думаете что избавиться от постоянных простуд, ГРИППА и ЗАБОЛЕВАНИЙ ГОРЛА невозможно!?
Судя по тому, что вы читаете эту статью — вы не по наслышке знаете что такое:
сильная боль в горле даже при глотании слюны… постоянное ощущения комка в горле… озноб и слабость в теле… «ломка» костей при малейшем движении… полная утрата аппетита и сил… постоянная заложенность в носе, и отхаркивания соплей…
А теперь ответьте на вопрос: вас это устраивает? Разве ВСЕ ЭТИ СИМПТОМЫ можно терпеть? А сколько времени вы уже «слили» на неэффективное лечение? Ведь рано или поздно СИТУАЦИЯ УСУГУБИТЬСЯ. И дело может закончиться плачевно…
Правильно — пора начинать кончать с этой проблемой! Согласны? Именно поэтому мы решили опубликовать эксклюзивную методику Елены Малышевой, в которой она раскрыла секрет укрепления иммунитета у детей и взрослых, а также рассказала о методах профилактики ПРОСТУДНЫХ ЗАБОЛЕВАНИЙ. Читать дальше…
источник
В жизни каждого человека встречаются непредвиденные сбои со здоровьем. Одни симптомы не пугают, другие, наоборот, вызывают страх и панику. Когда появляется кровь в слюне, скорее всего, это связано с повреждением десен. Нередко можно заметить, как после чистки зубов обнаруживается кровь на зубной щетке. Безусловно, боли в горле при таком состоянии нет.
Если пациент уверен, что с деснами проблем нет, а кровоточит из горла по непонятным причинам, выход один – срочно посетить отоларинголога. Не стоит перелистывать весь интернет в поиске выхода из проблемы, только врач с большой степенью вероятности поставит диагноз, указав причины заболевания.
Важно! Кровь из горла или мокрота с кровью – это совершенно разные понятия. Первое относится к патологиям верхних дыхательных путей, второе – признак воспаления нижнего отдела дыхательного тракта. Следовательно, лечение будет существенно отличаться.
Кровянистые выделения изо рта – это не отдельное заболевание, а симптом, который требует диагностики. Врачу легче сориентироваться в том случае, если больной может увязать такое состояние с чем либо, например, повредил горло рыбной костью. Тут все ясно, или кость поцарапала слизистую, или вообще в нее вонзилась. В данном случае нужен отоларинголог-хирург.

Предположительно, распространенными причинами, способными вызвать выделение кровянистых выделений из ротовой полости, включая горло и нижние отделы дыхательных путей, являются:
- механическая травматизация (повреждение) – ее вызывают острые предметы, рыбные кости, грубая и необработанная пища. Нередко болит горло и кровоточит после оперативных вмешательств, например, после тонзиллэктомии (удалении гланд);
- инородное тело способно вызвать не только боль в горле, но и повреждение капилляров, отсюда и кровоточивость. Пока инородный предмет не будет устранен, больной будет жаловаться на дискомфорт в горле и болезненность. Чаще всего, около 80% всех пациентов с данной патологией, это дети. Именно они стараются запихнуть в рот самые разнообразные предметы. Профилактика попадания инородных тел в горло малышей – это тщательный надзор за маленькими проказниками;
- ожоги. К данной категории относят повреждение горла горячей пищей и химическими веществами. Особенную опасность представляет химическая продукция, которая может нанести не только ожог глотки, но и навредить всему ЖКТ, вплоть до летального исхода. Состояние требует безотлагательной медицинской помощи;
- перенапряжение горла – бывает прожилки крови появляются при сильном надрывном кашле или крике. Такое состояние, как правило, носит кратковременный характер. Связано это с повреждением сосудов. Лекарства и другая терапия не нужна;
- воспалительные патологии горла – ангина, тонзиллит, заглоточный абсцесс;
- воспалительные заболевания нижних отделов дыхательной системы – очищаясь бронхи выделяют мокроту. Иногда, при ломкости капилляров, появляются кровянистые прожилки. Кровь может свидетельствовать и о более опасных патологиях, когда речь идет уже о распаде тканей;
- туберкулез гортани или легких – эти патологии относятся к тяжелым и опасным для жизни. При несвоевременном лечении появляется кровь из пораженного очага. Наличие крови свидетельствует о тяжелом течении болезни, когда пациент может заразить окружающих. Больных в таком состоянии направляют в туберкулезный стационар;
- Заболевания пищевода и желудка – при некоторых патологиях этих органов наблюдаются кровянистые выделения из горла. Большинство пациентов воспринимает их как кровь из горла. Если такое состояние совпало еще и с простудой, когда болит горло, тогда точно больной свяжет это с вирусными заболеваниями. Правда, иногда, чаще в педиатрии, вирусные инфекции протекают с эпигастральными симптомами, но кровь из горла – это уже отдельный сигнал;
- новообразования – кровотечение из горла определяется на последних стадиях рака. Обидно то, что больные в начале онкологических процессов практически не имеют симптомов болезни, а незначительные из них вовсе игнорируют. Вот почему важны профилактические осмотры. Старайтесь раз в год проходить диагностический минимум.
Познакомившись с возможными причинами, которые были изложены выше, пациенты должны понимать, что столкнуться можно с чем угодно. Стоит также отметить, что кровь может быть алой, темной, черной, со сгустками, вытекать с различной степенью интенсивности, наблюдаться просто в прожилках.
Неблагоприятным признаком является и истечение крови с гноем. Скорее всего инфекционный процесс зашел далеко и требует стационарного лечения. Здесь уже приходится иметь дело с осложнением.
Самолечение в ряде случаев приводит к отягощению уже имеющегося состояния. Бесполезная трата времени и денег только тормозят адекватное восстановление организма.
Важно! Когда на фоне кровянистых выделений отмечаются и другие симптомы, как рвота, высокая температура тела, потеря сознания, незамедлительно вызывайте бригаду скорой медицинской помощи.
Появилась кровь из горла – паниковать или нет? Паника – это тормоз, который мешает больному вести себя адекватно. Хаотическое метание только усугубляет состояние организма, погружая его в глубокий стресс. Следовательно, нужно успокоится и пойти к врачу. По пути следования постарайтесь припомнить, что с вами было накануне. Возможно что-то съели, употребляли в пищу рыбу, болели ОРВИ и так далее. Когда нет кашля, а только боль в горле, прямиком направляйтесь в кабинет отоларинголога.

- рентгенография легких (прямая и боковая проекция) – назначают в тех случаях, когда есть подозрение на патологию трахеобронхиального дерева и легких. Важно выявить очаг воспаления и исключить туберкулезное поражение;
- бактериологический посев из горла. При наличии мокроты ее также сеют на питательные среды и выявляют возбудитель;
- общий анализ крови – показывает наличие воспалительного процесса. При сдвиге лейкоцитарной формулы влево, росте СОЭ и палочкоядерных нейтрофилов можно говорить о выраженном воспалительном процессе, требующем незамедлительной антибиотикотерапии;
- ЭКГ, ЭХО сердца.
В более тяжелых диагностических случаях дополнительно назначают такие исследования:
- бронхоскопию;
- исследование эндотрахеального аспирата на наличие патогенной микрофлоры;
- компьютерную томографию – позволяет более четко, чем рентген определить локализацию и степень выраженности воспаления;
- биопсию новообразований дыхательных путей.
Чем раньше проведена диагностика, тем проще устранить причину повлекшую заболевание. Диагностику лучше проходить в специальных центрах, где пациенту не нужно будет бегать по всему городу в поиске конкретного исследования. В больших городах проверить горло можно в институте отоларингологии, проблемы с нижними отделами дыхательной системы рекомендуют решать в институте пульмонологии и фтизиатрии.
В зависимости от этиологии кровоточивости из горла составляется схема лечения. Она может включать консервативную терапию, а также оперативное лечение. Иногда применяются народные методы лечения, предварительно проконсультировавшись с врачом.
Если кровоточивость связана с тяжелой вирусной инфекцией, применяются следующие препараты:

При присоединении бактериальной микрофлоры нужны антисептики и антибактериальные препараты. Для полоскания горла используют раствор фурацилина, хлорофиллипт, декасан и мирамистин. При небольших травмах также применяются данные препараты. Если раневая поверхность объемная, все рекомендации дает хирург индивидуально.
Онкологические новообразования подлежат лучевой и химиотерапии. Проводится специфическая терапия. Ведет таких больных только онколог.
Подробнее хотелось бы остановиться на лечении ангины, так как именно она занимает ведущие позиции по запросам в интернете. Это коварное заболевание провоцирует осложнения со стороны сердца, почек, суставной системы, вызывает гнойные пробки, паротонзиллярный абсцесс, в результате чего из горла может наблюдаться кровь.
- Орошать горло рекомендуют аэрозолями: граммидином, горлоспасом, гексоралом, ингалиптом и другими.
- Для рассасывания подойдут следующие препараты: стрепсилс, фарингосепт, фалиминт. Эти средства не только устраняют рост бактериальной микрофлоры, но и снимают болевой синдром.
Пациенты, страдающие частыми ангинами, знают, что болезнь сопровождается выраженной интоксикацией. Облегчить состояние больного поможет обильное питье: настой шиповника, малиновый и ромашковый чай, всевозможные морсы.


Устранить боль в горле и кровоточивость помогут народные методы. Например, полоскание горла свекольным соком, отваром коры белой ивы и подорожником, настоем фиалки.
Еще одной из неприятнейших патологий считается туберкулез. В стадии распада легочной ткани у больных практически всегда возникает кровохарканье. Здесь уже речь идет не о крови из горла, хотя многие больные, жалуются на данный симптом именно так: «У меня из горла появилась кровь».
Прежде всего нужно понимать, что несмотря на локализацию туберкулезного процесса принципы лечения остаются одинаковыми. Цель терапии – уничтожить палочку Коха, так как она является виновницей данного заболевания.

Если туберкулез развивается вне легких, такое поражение носит название «внелегочной туберкулез». В любом случае лечение предстоит долгое.
Основу лечения составляет химиотерапевтический комплекс при помощи противотуберкулезных средств. Фтизиатры пользуются давно разработанными схемами, и в случае необходимости проводят корректировку лечения.
В настоящее время фтизиатры советуют начинать терапию пятью противотуберкулезными средствами одновременно (рифампицин, этамбутол, пиразинамид, изониазид, ципрофлоксацин). Если доктор сочтет нужным использовать четырехкомпонентную терапию, ципрофлоксацин убирают.
Когда мы имеем дело с первичным туберкулезом, то обычно лечение назначается на 6 месяцев. Первые два месяца больной получает 5 препаратов, в третий месяц – 4 средства, в четвертый – 3, последние два месяця пациент использует только два лекарства.
Есть также трехкомпонентная схема (ПАСК, стрептомицин, изониазид), но сейчас она применятся крайне редко.
Бывает так, что возбудитель устойчив перед предложенной терапией, особенно такая ситуация встречается при рецидивах болезни. Тогда на помощь приходят препараты-резервы (циклосерин, капреомицин).
Помимо химиотерапии необходимо следить за печенью, во время лечения идет мощная токсическая нагрузка. Чтобы защитить клетки печени проводят периодические внутривенные инфузии сорбилактом, реосорбилактом и другими электролитами. Пациенту назначают такие препараты, как берлитион, энерлив и другие средства поддерживающие печень.
Также необходимо следить за состоянием ЖКТ, глюкозой крови и гемоглобином. При необходимости назначают симптоматическое лечение. Питание применяют только витаминизированное, но щадящее. Барсучие жиры и другие тяжелые продукты, которые рекламируют для лечения туберкулеза, лишь отягощают итак «задыхающуюся» печень.
После излечения пациентов ставят на диспансерный учет. Показано санаторно-курортное лечение на морском побережье, идеально в местах, где есть много хвои, например, Новый Свет (Крым).
Слизь в горле у грудничка – лечение, причины
Сопли в носоглотке у грудничка – как убрать
У ребенка сопли и температура 38 – как лечить
источник
Острый тонзиллит, или ангина, вызывает у больного массу неприятных ощущений, наиболее известные из них — интенсивная боль в горле, головная боль, высокая температура, признаки интоксикации. Но еще большее волнение вызывает ангина с кровью. Отчего же возникает кровохаркание при ангине?
Ангина — острая форма тонзиллита, при которой под влиянием патогенной микрофлоры развивается воспалительный процесс в области небных миндалин, дужек. В большинстве случаев на их поверхности фолликулы заполняются гноем, образуется слизь, налет. Это характерно для ангины бактериальной этиологии.
Основными возбудителями ангины являются бактерии стрептококки, реже — стафилококки, вирусы, грибок кандида. При ослаблении иммунитета или повышенной концентрации бактерий в ротовой полости они начинают активно размножаться, выделяя токсины и провоцируя возникновение иммунного ответа организма. Лимфоциты борются с инфекцией в тканях миндалин, образуется гной с последующим его выходом на поверхность.
Появление в слюне или гное красных прожилок, сгустков означает наличие в выделениях эритроцитов. Они могут быть неизменными, если кровь свежая, или выщелоченными при давнем выходе крови.
Не стоит самостоятельно ставить себе диагноз, не связанный с тонзиллитом. В большинстве случаев кровь возникает при ангине вследствие разрывов капилляров и не несет угрозы здоровью и жизни. Даже после выхода содержимого крупного гнойника рана не кровоточит. Возможно, появятся точечные включения эритроцитов, но диагностического значения они не имеют.
Важно! Кровохаркание, отхождение мокроты не характерно для ангины. Такие процессы рассматриваются как осложнения болезни либо как «ложное кровохаркание», спровоцированное слабостью сосудов.
Единственная причина появления крови в горле при ангине — излишнее вмешательство со стороны больного в устранение гнойников или налета. Интенсивные манипуляции шпателем приводят к повреждению поверхности слизистой, травмированию сосудов. Образуются кровянистые язвы с неровными краями, которые поражают не только миндалины, но и прилежащие ткани.
Обнаружив признаки язвенно-некротической ангины (Симановского-Плаута-Венсана), необходимо оперативно посетить врача и начать использование антисептиков.
При ангине, возбудителем которой является стафилококк, часто появляется геморрагический экссудат — жидкость, выделяемая из сосудов в результате развития воспалительного процесса. Ее появление обусловлено повышенной проницаемостью сосудов, увеличением в них давления. В результате происходит незначительный выход эритроцитов, налет окрашивается в розоватый цвет.
Помимо внешнего вмешательства, симптом возникает при заболеваниях, многие признаки которых сходны с проявлением ангины. Кровянистые выделения будет иметь следующий характер:
При грибковой ангине снятие творожистого налета затруднительно. Под ним обнажается кровоточащая поверхность лимфоидной ткани.
При несвоевременном лечении язвенно-некротической ангины нередко появляются кровоточащие язвы. Болезнь опасна тем, что начинается и протекает незаметно, вызывая лишь затрудненность глотания, незначительную боль в горле. Впоследствии происходит не только усиление боли, а и перфорация неба. Зная симптомы болезни, можно предотвратить ее развитие. К ним относятся:
- первоначальное поражение преимущественно 1-ой миндалины;
- появление налета в виде пленки сероватого оттенка, который легко снимается.
При появлении крови в горле не стоит поддаваться панике. Следует исключить возникновение угрожающих жизни заболеваний.
Проявления болезни похожи на признаки ангины. Наиболее часто дифтерия поражает детей возраста 3-7 лет, но бывают случаи заболеваемости среди подростков и взрослых. Ее возбудители — бактерии Corynebacterium diphteriae. В 90% случает они поражают ткани глотки, носа, кожи в местах нарушения ее целостности, половых органов. Самая главная опасность болезни — воздействие на организм токсинов возбудителя. Они негативно влияют на клетки сердца, нервных волокон.
Заметив первые симптомы дифтерии, необходимо сразу обратиться к педиатру (взрослым — к терапевту), отоларингологу.
Возникновение кровянистых выделений при злокачественном новообразовании происходит по причине прорастания опухоли вглубь органов. В результате разрушаются сосуды здоровых тканей.
Важно! Накануне появления кровянистых выделений рак горла и гортани даст о себе знать рядом других симптомов, которые доставляют еще больший дискомфорт.
Первые явные симптомы рака гортани:
- боль в горле режущего характера;
- постоянный кашель;
- снижение аппетита и потеря веса;
- появление опухоли в области шеи, ощущение кома при глотании.
Такие признаки требуют немедленного обращения к врачу. Привкус крови и выделения из глотки появляются после возникновения вышеперечисленных симптомов, которые беспокоят несколько месяцев без перерыва.
Появление крови из горла при ангине нередко является следствием других процессов, происходящих в организме: кровотечений из носа, желудка, пищевода, туберкулеза органов дыхания, бронхита, трахеита, повреждения полости рта или десен посторонними предметами.
При обращении больного с жалобой на отхаркивание мокроты с кровью при тонзиллите, кровянистые выделения из горла врач проводит тщательный осмотр посредством фонендоскопа, обследует пациента с помощью простукиваний. Пациент описывает характеристики выделений: обилие, цвет, частоту, плотность.
Исключить патологические процессы в легких позволяет проведение рентгенографии, компьютерной томографии. Выявить туберкулез позволяет взятие мазка из горла, а онкозаболевания — биопсия тканей.
Врач решает, возможно ли лечение в домашних условиях или потребуется госпитализация.
Обильные кровотечения, вызванные ангиной, блокируют путем прижигания кровоточащего участка. Лечение не всегда эффективно, поскольку при интенсивном кашле рана вновь продолжит кровоточить.
Выделения крови при ангине могут быть побочным эффектом приема антибиотиков, тогда лечение будет заключаться в смене препарата.
Методом устранения и профилактики кровотечения является введение замороженной плазмы крови, тромбоцитов, препаратов, ускоряющих свертываемость крови.
Возможно проведение процедуры бронхоскопии. Она позволяет не только выяснить причину кровотечения, но и провести орошение кровоточащего сосуда, промывание гнойного образования или отсасывание жидкости, извлечь инородное тело.
При появлении крови из миндалин нельзя:
- Использовать в качестве лечения полоскания: они могут усилить кровянистые выделения.
- Использовать препараты без назначения врача. При некоторых формах ангины антибиотики бесполезны, а лекарства для остановки крови не всегда могут дать нужный эффект.
Кровь из горла при ангине, как привило, не повод для сильного беспокойства. Но бдительность проявить необходимо, поскольку выделения, кажущиеся безопасными, могут быть признаком серьезной патологии внутренних органов, требующей незамедлительного лечения.
источник
Кровь из горла при отхаркивании возникает довольно редко. Данный симптом обычно пугает людей, заставляя подозревать туберкулез или злокачественные заболевания. Однако существуют и другие, менее опасные причины этого состояния. Чаще всего у людей возникает ложное кровохарканье. В этой ситуации кровь попадает в слизь из ротовой или носовой полости. В любом случае возникновение данного признака должно стать основанием для обращения к врачу.
Существует несколько разновидностей кровотечений, которые имеют определенные особенности:
- Истинное кровохарканье – для него характерно появление не более 50 мл крови в сутки. При этом внешний вид мокроты представляет собой слизь с кровянистыми прожилками. Также может наблюдаться бронхиальный секрет в форме ржавых пятен.
- Малое легочное кровохарканье – при этом объем крови не превышает 100 мл в день. В такой ситуации в крови присутствует немного мокроты. Нередко она является пенистой.
- Среднее кровотечение – в данной ситуации суточная кровопотеря не превышает 500 мл. Кровь носит пенистый характер и может быть представлена в чистом виде или в сочетании с легочными выделениями.
- Большое кровотечение – при нем объем выделяемой крови более 500 мл в день, что представляет реальную угрозу для жизни.
Кровь при отхаркивании может появляться по разным причинам. Существуют достаточно безопасные состояния, которые не представляют угрозы для здоровья пациента. К ним относят разрыв небольшого бронхиального сосуда, который происходит при выраженном кашле, травме, применении антикоагулянтов. В такой ситуации в выделениях из бронхов появляются красноватые прожилки. Данный симптом исчезает самостоятельно через 1-2 суток.
Появление кровянистых примесей при отхаркивании может быть связано с целым рядом легочных патологий. К ним относят следующее:
- Туберкулез. При этом выделяется гной с кровью из горла. Данная патология характеризуется стабильным повышением температуры до 38 градусов. Однако чаще данный показатель составляет 37-37,5 градусов, причем он увеличивается по вечерам.
Также у людей наблюдается потеря аппетита, снижение веса, слабость, избыточная потливость по ночам. На начальном этапе возникает сухой кашель, который наблюдается более 3 недель.
Существуют более редкие патологии, при которых возникает ком в горле и мокрота с кровью. К ним относят следующее:
- Диффузный легочный амилоидоз. Данный процесс характеризуется умеренным кровохарканьем, которое периодически рецидивирует. Помимо этого, возникает медленно нарастающая одышка, проблемы с дыханием, кашель.
- Буллезная эмфизема. При развитии недуга возникает цианоз, кровохарканье, нарушение дыхания. Помимо этого, люди сталкиваются с одышкой, расширением расстояний между ребрами. Грудной отдел приобретает форму бочки.
- Гемосидероз. В такой ситуации выделяется кровянистая мокрота и развиваются кровотечения из легких. Помимо этого, есть риск появления шума в ушах, одышки, головокружений, мушек в глазах.
- Попадание чужеродного предмета. Может наблюдаться выделение крови при сухом кашле. При данной патологии серьезно нарушается дыхание и даже есть риск аспирации.
- Силикоз. Болезнь сопровождается необильным выделением крови. Чаще всего кашель носит сухой характер. При этом наблюдается одышка при нагрузках и болевой синдром в груди.
Существуют наследственные патологии, которые сопровождаются подобными проявлениями. Если харкаешься кровью, что это может быть?
- Муковисцидоз. При его наличии наблюдается кровохарканье в сочетании с бронхоэктазами. Помимо этого, возникает недостаточность поджелудочной железы и обструкция легких.
- Кисты бронхов. При их разрыве или инфицировании есть риск появления слизистой мокроты с гноем, в которой часто содержатся кровянистые примеси. Помимо этого, возникает повышение температуры, слабость, болевые ощущения в груди. Если разрывается полость кисты, развивается пневмоторакс.
- Гипоплазия сосудов легких. Иногда при этой аномалии выделяется мокрота при кашле. Для данного недуга характерно появление одышки и нарушение дыхания.
- Генетически обусловленная геморрагическая телеангиэктазия. При ее развитии, помимо крови в мокроте, возникает множество кровоизлияний в кожу и слизистые оболочки. Помимо этого, наблюдается железодефицитная анемия и кровотечения в пищеварительной системе.
Нередко выделение крови обусловлено болезнями сердца и сосудов. К ним относят:
- Сердечный отек легких. При этом возникает выработка пенистой мокроты, окрашенной кровью. Люди с таким диагнозом страдают от сильной одышки.
- Легочная эмболия. Данное состояние возникает при инфаркте легкого. Также выделяется мокрота с алой кровью, наблюдаются болевые ощущения в груди и увеличение температуры.
- Митральный стеноз. Кровь продуцируется при кашле. Помимо этого, возникает одышка.
- Аневризма аорты. При ее частичном или полном разрыве наблюдаются легочные или профузные кровотечения. Данная патология часто становится причиной смерти.
Причины кровохарканья
Кровянистые выделения могут иметь разный характер. В зависимости от этого врач ставит тот или иной диагноз. Если выделяется кровь из горла по утрам, это может говорить о поражении десен или зубов. Больные десна кровоточат, причем данный процесс продолжается и ночью. За это время во рту накапливается много крови. Еще одним провоцирующим фактором выступают болезни носоглотки хронического характера. Также содержание крови в слюне часто обусловлено разрывом капилляров, появлением патологий пищеварительной системы, сердца и сосудов. Если болит горло и отхаркивается с кровью, есть вероятность появления туберкулеза или ракового процесса в организме. Также если болит горло и кровь выделяется, это может свидетельствовать о воспалительных процессах. Нередко возникает кровь при фарингите, ангине и других нарушениях. Любое воспаление может стать причиной кровохарканья при наличии дополнительных факторов. К ним относят:
- ломкость сосудов;
- варикоз вен глотки;
- сухой кашель высокой интенсивности;
- сухость глотки.
При неаккуратном удалении налета с миндалин есть риск их повреждения. Это влечет появление кровоточащей раны.
Чтобы определить причины появления проблем, применяют такие исследования:
- Рентгенография груди. С ее помощью можно оценить состояние сердца и легких. При затемнении можно заподозрить рак, абсцесс, пневмонию или эмболию. Если же меняется форма тени сердца, есть риск его порока.
- Бронхоскопия. С ее помощью можно диагностировать рак легких, бронхоэктатическую болезнь и прочие аномалии.
- Компьютерная томография. Данная процедура помогает оценить изменения в легких и поставить точный диагноз. Ее проводят при абсцессе, злокачественных процессах, туберкулезе.
- Исследование мокроты. С его помощью можно выявить туберкулез, воспаления в бронхах и прочие патологии.
- Исследование пота. Данную процедуру выполняют при подозрениях на развитие муковисцидоза.
- Анализ крови. Он помогает выявить воспаления в организме. При повышении СОЭ и лейкоцитов можно заподозрить абсцесс, воспаление легких, бронхит.
- Коагулограмма. С помощью этой процедуры проводится исследование свертываемости крови.
- Электрокардиография и эхокардиография. Данные процедуры помогают выявить патологии сердца.
- Фиброэзофагогастродуоденоскопия. В ходе процедуры анализируют состояние желудка, пищевода и прямой кишки. Патологии данных органов могут вызывать появление крови.
Поскольку данная проблема может быть связана с влиянием различных патологий, используют разные методы терапии. К ним относят и применение смягчающих лекарственных средств при бронхите, и оперативные вмешательства при гнойных процессах. Если появление кровянистой мокроты наблюдается при простудных патологиях, выписывают лекарственные средства. К ним относят:
При вирусных инфекциях появление кровянистых примесей не считается опасным, потому применяют классические лекарства. Народные средства включают ингаляции с использованием успокаивающих ингредиентов – масла пихты, эвкалипта, чайного дерева. Также нужно проводить лечение кашля, который приводит к раздражению стенок горла. Для этой цели рекомендуется использовать молоко с медом, имбирный чай, лекарственные растения – липу или зверобой. Появление кровянистых примесей при отхаркивании может быть симптомом опасных состояний. Чтобы избежать негативных последствий, очень важно своевременно обратиться к врачу и пройти адекватную диагностику. И немного о секретах… Если вы или ваш ребенок часто болеете и лечитесь одними антибиотиками, знайте, что вы лечите только следствие, а не причину. Так вы просто «сливаете» деньги аптекам и фарм-компаниям и болеете при этом чаще. СТОП! хватит кормить непонятно кого. Нужно просто поднять иммунитет и вы забудете, что такое болеть! Способ для этого есть! Подтвержденный Е. Малышевой, А. Мясниковым и нашими читателями! …
Кровохарканье, или отхаркивание с кровью, может появляться при многих заболеваниях. Кровь может выходить вместе с мокротой, при кашле, присутствовать в слюне. Такой симптом нередко указывает на состояние, опасное для жизни и здоровья человека. Поэтому при отхаркивании с кровью стоит посетить врача для консультации и выяснения причин его появления.
Далеко не всегда наличие крови в мокроте определяется легко. Она может быть в виде примеси свежей алой крови, сгустков, прожилок ржаво-коричневого или темно-красного цвета. Причины такого состояния могут быть различны – от простого разрыва мелкого сосудика, который, как правило, не представляет опасности для здоровья человека, до тяжелых заболеваний органов дыхания, таких как туберкулез, опухолевые процессы в легких и прочее. Если отхаркивание мокроты с кровью происходит разово или очень редко, а общее состояние человека не нарушено, то опасности для здоровья и жизни нет. В тех же случаях, когда кровь появляется в мокроте регулярно, больной чувствует себя плохо, и его состояние быстро ухудшается, следует незамедлительно обращаться за медицинской помощью. Прожилки и следы крови могут присутствовать не только в мокроте, но и в слюне. Это происходит при таких патологиях, как острый бронхит, онкологические заболевания, воспаление легких и другие.
Условно все причины отхаркивания с кровью разделяют на несколько групп:
- безопасные;
- врожденные патологии;
- частые, распространенные заболевания. К ним относятся пневмония, абсцесс и рак легкого, инфаркт легкого, бронхит, грибковые инфекции, некоторые патологии сосудов и сердца, туберкулез и прочие;
- редко встречающиеся болезни.
К безопасным причинам кровохарканья можно отнести разрыв небольшого сосуда в бронхах. Также возможно появление крови в мокроте при чрезмерных физических нагрузках, болезнях, сопровождающихся приступами сильного надрывного кашля, приеме препаратов, разжижающих кровь и психологических травмах. Кровь может появляться в виде небольших сгустков или прожилок бурого цвета, небольшого количества алой крови или окрашивать всю мокроту в ржаво-коричневый цвет. Эти причины не требуют специального лечения, и обычно отхаркивание с кровью проходит. К часто встречающимся заболеваниям, которые могут сопровождаться отхаркиванием с кровью, относятся:
- Опухолевые процессы в легких. В этом случае у больного длительное время наблюдается усиливающийся кашель с мокротой, в которой со временем появляются ярко-алые прожилки крови. Кроме того, отмечается быстрая потеря веса, одышка и удушье, боли в груди, повышенная потливость.
- Воспаление легких и бронхов. Болезнь возникает, чаще всего, как последствие простуды. Кровь в мокроте может появляться при длительном течении и запущенном характере заболевания. К другим симптомам можно отнести повышенную температуру, сильный кашель, затрудненное дыхание, слабость, озноб и прочие.
- Бронхоэктаз. При нем в мокроте могут присутствовать гной и кровь в небольшом количестве. Бронхоэтатическая болезнь сопровождается сильной слабостью, высокой температурой, которую трудно сбить, одышкой, хроническим кашлем.
- Абсцесс легких. В мокроте при этой патологии могут наблюдаться примеси крови, также нередко в ней содержится гной, имеющий выраженный гнилостный запах. Кроме того, у больного отмечаются боли в легких, недомогание, отсутствие аппетита.
- Грибковые инфекции. Грибки нередко поражают ткани легкого, быстро размножаясь и разрастаясь в них. При кашле в этом случае выделяется своеобразная слизь с прожилками крови.
- Паразитарные поражения, такие как эхинококкоз, амебиоз, аскаридоз, стронгилоидоз и другие, могут сопровождаться сильным кашлем с мокротой и кровью. Это происходит при повреждениях тканей легкого. Другими симптомами такого состояния становятся – аллергические реакции, повышенная температура, одышка.
- Травмы легкого. Различные травмы грудной клетки могут сопровождаться повреждением легких, бронхов, ребер, что и становится причиной отхаркивания с кровью. Наиболее опасным последствием травмы считается пневмоторакс. При этом у больного снижается давление, наблюдаются сильные боли в груди и одышка, дыхательные движения с поврежденной стороны нарушены. Пневмоторакс может приводить к летальному исходу.
- Заболевания сердечно-сосудистой системы. В некоторых случаях причины отхаркивания с кровью кроются не в патологиях органов дыхания, а в поражении сердечно-сосудистой системы. К ним относятся сердечный отек легкого, аневризма или разрыв аорты и другие.
- Медицинские вмешательства. При проведении некоторых процедур, например, биопсии легкого, в течение последующих нескольких дней может отхаркиваться небольшое количество крови.
- Туберкулез. Кровь в мокроте появляется только при запущенных случаях заболевания.
Возможны и другие более редко встречающиеся причины отхаркивания с кровью.
Отхаркивание с кровью может являться симптомом многих заболеваний, некоторые из которых опасны не только для здоровья, но и для жизни человека. Поэтому к такому явлению следует относиться внимательно.
Кашель с отхаркиванием кровью может возникать при многих болезнях. В таких случаях важным диагностическим признаком становится вид и количество крови в мокроте. Небольшое количество светлой крови говорит о повреждении мелкого сосуда бронхов, темный цвет и сгустки появляются при туберкулезе и опухолевых процессах. Не всегда отхаркивание с кровью – проявление болезней органов дыхания, этот симптом может наблюдаться и при желудочных кровотечениях, а также заболеваниях сердечно-сосудистой системы.
Появление отхаркивания с кровью без кашля может свидетельствовать о наличии болезней сердца и сосудов. Наиболее распространенным из них является сердечный отек легкого. При этом заболевании больные жалуются на слабость, боли в груди, иногда локализующиеся в области сердца, слабость, мокрота может выделяться понемногу, при этом она пенистая, и окрашена в розоватый или ярко-алый цвет. Данная патология нередко приводит к смерти. Еще одной причиной кровохарканья без кашля может стать надрыв стенки аорты. Также это явление нередко появляется после проведения некоторых медицинских процедур. В последнем случае количество крови небольшое, а специального лечения не требуется.
Появление отхаркивания с кровью по утрам говорит о длительном систематическом нарушении нормальной работы. Такое состояние может возникнуть при воспалении легких, туберкулезе, опухолях легких и других болезнях. Возможны и другие причины такого явления. Так, густая темная кровь в небольшом количестве, которая может выходить с кашлем или без него, вместе со слизью и гноем, свидетельствует о проблемах с миндалинами или о патологиях носоглотки. Также вызвать утреннее отхаркивание с кровью могут такие заболевания, как геморрагические диатезы, аневризма небольших сосудов, варикозное расширение вен и прочие.
Лечение отхаркивание с кровью зависит в основном от причин, вызвавших его появления. Терапия одних заболеваний подразумевает консервативные методы, при других необходимо хирургическое вмешательство, а при третьих – специального лечения не требуется. Определить, что именно вызвало появление данного симптома, сможет врач. Для этого он проанализирует все симптомы, назначит необходимый комплекс обследований и анализов. kashelb.com
Кашель с кровью (кровохарканье, мокрота с кровью) может симптомом некоторых серьезных заболеваний дыхательных органов. При появлении кашля с кровью следует как можно скорее обратиться к врачу, который установит причину развития этого симптома и назначит лечение. Для определения причины кашля с кровью может понадобиться: рентгенография грудной клетки, анализ мокроты, анализ крови, бронхоскопия и др.
Лечение кашля с кровью зависит от причины развития симптома и может включать хирургическое лечение, противотуберкулезные лекарства, антибиотики и другие средства.
Мокрота – это слизь, которая отхаркивается во время кашля. Мокрота содержит секрет бронхиальных желез (желез, которые расположены в стенке бронхов) , микробы, частички пыли и гной (например, в случае бронхита или пневмонии) .
Присутствие в мокроте крови является признаком кровотечения на уровне дыхательных путей и может быть признаком серьезного заболевания.
Основные причины кашля с кровью
Другие симптомы этого заболевания
Рак легких является одной из основных причин продолжительного кашля с кровью. Кровь в мокроте у больных раком присутствует в виде алых прожилок. Другими симптомами рака легких являются: длительный кашель, снижение массы тела, приливы ночной потливости, чувство нехватки воздуха, боли в груди и др. Рак легкого, как правило, развивается у курильщиков.
Хронический или острый бронхит (воспаление слизистой оболочки бронхов) .
При остром бронхите отмечается кашель с мокротой, в которой иногда могут присутствовать следы крови, повышение температуры тела. Хронический бронхит проявляется длительным кашлем, который присутствует более 3 месяцев в год, одышкой при физической нагрузке, небольшим подъемом температуры тела во время обострений болезни. Кровь в мокроте при хроническом бронхите, как правило, выделяется в небольших количествах в виде алых прожилок смешанных с густой гнойной мокротой.
Основным проявлением бронхоэктатической болезни является длительный кашель с мокротой, в которой содержится гной и иногда прожилки крови. Также на фоне этого заболевания наблюдаются одышка, слабость, периодическое повышение температуры тела.
Абсцесс легкого – образование в легком полости с гноем
Абсцесс легкого, как правило, развивается после пневмонии у лиц с ослабленным иммунитетом. Симптомы абсцесса легкого: длительное повышение температуры тела, кашель, приливы ночной потливости, снижение аппетита, боли в груди. Кашель при абсцессе легкого, как правило, с обильным отделением зловонной гнойной мокроты «полным ртом» , в которой имеются прожилки крови.
Пневмония (воспаление легких)
Воспаление легких, как правило, проявляется следующими симптомами: повышение температуры тела, одышка, боли в грудной клетке, кашель с «ржавой» мокротой со следами свежей крови. Подробнее о пневмонии и ее лечении читайте в разделе Пневмония
Основные симптомы туберкулеза это длительное незначительное повышение температуры тела (до 37-37,5 С) , снижение массы тела, снижение аппетита, длительный кашель с гнойной мокротой и иногда прожилками крови. Подробнее о симптомах и лечении туберкулеза читайте в разделе Туберкулез.
Заболевания сердца (пороки развития клапанов сердца, ревматическое повреждение клапанов сердца и др. )
При некоторых заболеваниях сердца из-за нарушения циркуляции крови, в легких развивается застой крови (легочная гипертензия) . Симптомы застоя крови в легких это выраженная одышка, которая усиливается во время физической нагрузки, кашель с прожилками крови.
Нет, но похоже на туберкулёз.
смотря от куда макрота.. . из лёгких или носовых облостей
источник