
Абсцесс при ангине начинается с воспаления, поражающего клетчатку вокруг миндалин неба и лимфоузлы, в ходе которого происходит нагноение. Его образование обусловлено наличием нескольких бактериальных патогенов, состоящих из стрептококковых, стафилококковых, грибковых или анаэоробных и аэробных возбудителей флегмозной ангины, способных привести к развитию гноеродных микроорганизмов. По истечению инкубационного периода катаральный процесс перетекает в гнойный и начинается обширный парантозиллярный абсцесс. Кроме того, болезнь нередко прогрессирует за счет присутствия в организме хронических синуситов, ринитов или отитов.
Гнойники могут образоваться не только вокруг гланд, но и в области языка, трубных миндалин или носоглоточной системе.
Они нередко возникают вследствие опасных переохлаждений во время недуга или частых рецидивов, когда ткани миндалин еще неокрепшие и воспаленные. В редких случаях, нагноение может начаться после таких болезней, как грипп, скарлатина, ОРВИ, корь, периостит, травм шеи или гнойных воспалений зубов и слюнных желез.
Патология возникает благодаря особенностям строения тканей миндалин, когда в капилляры поступает избыточное количество крови и начинается отек, а крипты гланд наполняются гнойными выделениями, чаще всего в верхней части неба. Различается нескольких разновидностей, каждая из которых имеет индивидуальный характер развития.
- Нижний — поражает клетчатку, находящуюся между миндалинами языка и неба, за нижней третью небной дужки. При одонтогенной причине развития остается редким видом абсцесса.
- Задний — осложняется отеком глоточной системы и нарушениями дыхания, посредственно проявляется у больных разных возрастов в соотношении 1:10.
- Супратонзиллярный — гной распространяется на миндалины и окружающую их клетчатку, накапливаясь вследствие плохого оттока, и являясь наиболее распространенной разновидностью нагноения.
- Латеральный — это самая тяжелая форма болезни, за счет вероятности распространения микрофлоры на глоточную область. Формируется после механических повреждений или в результате занесения инфекции.
- Околоминдальный — осложнение вследствие ангины с участием различных бактериальных микроорганизмов, сильно обостривших патологию вследствие снижения иммунитета и образовавшихся рубцов на поверхности гланд.
- Внешний — патология поражает поверхность миндалин и во врачебной практике встречается очень редко.
Страдающие от таких болезней, как иммунодефицит, анемия, сахарный диабет или люди имеющие предрасположенность к онкологии, входят в первоочередную группу риска по развитию тяжелых патологических состояний тонзиллита. Анатомических причин развития абсцесса не существует, поэтому терапевт при лечении всегда ориентируется на сопутствующую ему симптоматику.
Лечить нарыв, который возникает вследствие нагноения, нужно полагаясь на индивидуальные симптомы. Патология может иметь разные первопричины: занесенная инфекция, осложнение после неправильного или отсутствующего лечения воспалений и развиваться в зависимости от множества внешних и внутренних факторов, не соблюдения самых элементарных правил личной и бытовой гигиены. При этом лечение будет кардинально отличаться от стандартных мер предотвращения распространения инфекций, и перешедшая в хронический и острый тонзиллит патология будет подвергнута самым эффективным и кардинальным медицинским методикам.
На начальной стадии формирования абсцесса, когда хирургическое вмешательство еще не требуется, можно предупредить развитие осложнения терапевтическим лечением в стационарных условиях, полагаясь на четыре основных симптома: покраснения области гланд, боль при глотании с одной стороны горла и раскрытии рта. Со временем себя проявят все остальные признаки:
- иррадирующая в ухо и зубы боль;
- повышенные слабость;
- утомляемость и потливость;
- запах гнили изо рта;
- опухание языка;
- спазмы жевательных мышц;
- отек лимфоузлов;
- тошнота;
- нарушение пищеварения;
- сильная головная боль.
О быстром развитии патологии в течение 2-3 дней, кроме всего остального будут свидетельствовать галлюцинации, состояние бреда и температура выше 39°С.
При первых признаках и симптомах парантозиллярного абсцесса важно помнить, что лечение в домашних условиях невозможно, поэтому больного нужно немедленно госпитализировать. Для лечения не подойдут стандартные лекарства от ангины, использующиеся для лечения ангины или других заболеваний, в ходе которых могли проявиться подобные осложнения. В комплексе с предписанным докторами лечением применяются средства народной медицины, но увлекаться ими не стоит во избежание обострений.
На практике часто используются полоскания горла с помощью Ротокана, настоя Шалфея, Фурацилина, отвара ромашки или раствора соды. При своевременных мерах лечения, шансы на успешное выздоровление существенно увеличиваются. Существует три метода процедур, в зависимости от симптоматики и характера заболевания:
- Консервативная терапия — это эффективные на ранней стадии воспалительного процесса физиотерапевтические процедуры с применением местных и общих лекарств.
- Комплексная терапия — это самый популярный метод, за счет своей высокой терапевтической действенности различного рода совместных процедур.
- Хирургическое вмешательство — это физическое воздействие на поврежденные ткани глотки, для радикального и быстрого устранения перешедшего в тяжелую стадию недуга.
Основные процедуры, которые применяют на ранних стадиях воспаления: это назначение обезболивающих препаратов, таких как Новокаин и Дикаин, кроме них практикуется использование антисептиков, анальгетиков и внутримышечное введение антибиотических средств, среди которых наиболее востребованы в подобных случаях макролиды, цефалоспорины и амоксициллины. Например, Пенницилин и Цефазолин.
При частых заболеваниях ангиной самые рациональные действия — это удаления миндалин с обеих сторон, чтобы в будущем предотвратить возможность рецидива. После хирургической операции начинается стадия консервативного лечения с приемом лекарственных веществ и обработкой прооперированной области. Оно состоит из следующих процедур:
- Прием противовоспалительных и антигистаминных препаратов, анальгетиков, Парацетамола, интраконазола.
- Полоскания ротовой полости антисептическими средствами, например: Мирамистимином, Фурациллином.
- Внутривенная детоксикация с помощью гемодеза и аналогичных лекарств.
- Антибиотики: Амоксициллин, Пенициллин, Амикацин, Гентамицин, Цефтриаксон, Цефураксим и Цефазолин.
- Постельный режим, много жидкости внутрь, мягкая пища. До операции возможно кормление внутривенно с 0,9 % раствором натрия хлорида и 5 % глюкозы.
Оральным путем лекарства не принимаются во избежание усугубления состояния пациента. Они назначаются ректально, внутривенно, внутримышечно или парентерально.
После диагностирования и составления анамнеза отоларингологом, больного отправляют в стационарное отделение, где будет проходить непосредственное лечение вплоть до выздоровления или видимого улучшения его состояния. При выявлении парантозиллярного абсцесса вскрытые воспаленной области производят сразу же.
Перед началом операции пациенту делают обезболивание с помощью Лидокаина, Новокаина или Дикаина. Когда они начинают действовать, делается разрез поврежденной зоны, полость в которой происходит нагноение расширяется искусственным путем и вычищается глоточными щипцами. После всех манипуляций разрез обрабатывают антисептиками и вставляют в него резиновый дренаж для улучшения оттока экссудата. В случае нечастых заболеваниях ангиной, гланды не удаляют сразу после операции, а только по прошествии от 1 до 1,5 месяцев, чтобы избежать новых воспалений.
Из-за развития флегмоны в медиастинит начинается нагноение средостения крупных артерий и сердечно-сосудистой системы при попадании гноя на более глубокие уровни тканей глотки. Последствия недуга чреваты следующими осложнениями:
- Обширное заражение крови (септические процессы).
- Стеноз гортани с удушьем (сужение прохода).
- Тромбофлебит.
- Общий некроз тканей.
- Кровотечения шейных сосудов.
- Высокий риск летального исхода.
Все эти последствия требуют немедленного вмешательства специалистов с сопутствующей госпитализацией пациента, постоянным наблюдением за его состоянием и немедленной хирургической операцией.
Болезнь невозможно предупредить без своевременного обращения к терапевту и правильности назначенного им лечения в случае ранней диагностики. Чтобы избежать таких серьезных и тяжелых последствий, которые могут перейти в хроническую стадию развития, достаточно соблюдать некоторые предписанные общей медициной действия.
- Здоровый образ жизни, занятия спортом и частые прогулки на свежем воздухе.
- Лечение зубных инфекций, кариеса.
- Использовать антибактериальные мази, гели, мыла и шампуни.
- Правильно лечить фарингит, тонзиллит и остальные различные заболевания, носящие воспалительный характер.
- Укреплять иммунную систему систематическими водными процедурами и закаливаниями.
- Соблюдать личную гигиену полостей рта и носа.
Осенне-зимний период — наиболее частое время года, когда заболевания легко обостряются. Но и в межсезонье следует избегать переохлаждений, чтобы не спровоцировать парантозиллярный абсцесс и не пополнить 11,5 % ежегодно болеющих им. Кроме того, ни в коем случае нельзя заниматься самолечением. Правильное лечение может назначить только врач.
источник
Воспалительный процесс вызывают проникшие в организм различные патогенные бактерии, среди которых особенно опасными являются стрептококки стафилококк. Обосновавшись на слизистой гланд, они своей жизнедеятельностью провоцируют развитие ангины. При отсутствии своевременной диагностики и эффективного лечения патологический процесс имеет тенденцию к последующему распространению на близлежащие ткани и развитию гнойного паратонзиллита.
Помимо этого, имеется ряд фактов и обстоятельств, которые способствуют развитию опасного недуга:
- Различные механические повреждения слизистой оболочки гортани или травма, вследствие которой нарушается целостность глотки, может стать причиной появления абсцесса.
- Периконарит, который являет собой воспаление участка десны примыкающей к появляющемуся зубу.
- Слабая активность иммунной системы на фоне длительных переживаний, гормонального дисбаланса, лечения антибиотиками и перенесённых ранее инфекционных болезней.
Кроме этого, часто повторяющиеся ангины могут привести к развитию хронического паратонзиллита. Согласно научным исследованиям и медицинским наблюдениям в 8 случаях из 10, хронический тонзиллит считается причиной развития паратонзиллярного абсцесса. Принимая во внимание тот факт, что хронический тонзиллит вызывает заметное снижение защитных свойств организма на местном уровне – при проникновении патогенной микрофлоры в область тканей, прилегающих к гландам, воспаление легко прогрессирует.
Пациенты, страдающие такими патологиями, как сахарный диабет, анемия или различные формы злокачественных процессов – формируют особую группу риска, у которых вероятность развития паратонзиллярного абсцесса достаточно высока.
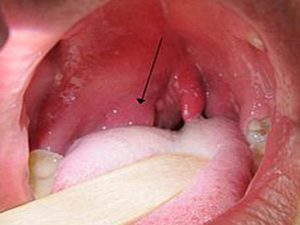
Паратонзиллярный абсцесс, симптомы которого начинаются с общего недомогания, на 4-й день может свести больного с ума.
Как и любой воспалительный процесс, нагноение клетчатки проявляется следующими симптомами:
- общая слабость;
- ухудшение самочувствия человека;
- резкое повышение температуры до отметки 39 градусов.
Исключением являются больные, у которых отмечается слабая активность иммунной системы. В результате чего показатели температуры тела могут соответствовать приделам нормы, а в некоторых случаях опускаться ниже допустимой отметки, что свидетельствует о гипотермии.
На фоне вышеперечисленных симптомов общего недомогания появляется боль в горле, которая носит прогрессивный характер. По мере усиления воспаления болевой синдром иррадиирует в ухо или в область нижней челюсти. При этом боль носит «пульсирующий» характер, а со временем становится «дёргающей». Опасность болевого симптома заключается в том, что пациенту становится трудно глотать, причём боль становится настолько выраженной, что во избежание её усиления, человек предпочитает не есть и не пить. Вследствие подобного самопожертвования, организм начинает испытывать нехватку необходимых белков, углеводов, витаминов и ряда полезных веществ.
Активный рост и размножение патогенной микрофлоры приводит к формированию абсцесса, следствием которого является ещё один характерный симптом гнойного паратонзиллита. Речь идёт о хорошо выраженном, зловонном запахе из ротовой полости, легко ощутимом на расстоянии при общении с больным.
У большинства людей, абсцесс паратонзиллярный вызывает спазм жевательных мышц, в таком масштабе, который превращает процедуру открытия рта в весьма затруднительный процесс. Пытаясь свести к минимуму болевые ощущения, пациент склонен деформировать свою речь, вследствие чего она становится невнятной, и появляется характерная гнусавость. По мере усугубления воспалительного процесса, болезнетворные микроорганизмы распространяются на лимфоузлы, находящиеся в области шеи и проникают в мышечную ткань. Результатом подобной миграции является мучительная боль в области шеи, которая усиливается при попытках повернуть голову.
Симптомы гнойного паратонзиллита ухудшают не только общее состояние пациента, но также оказывают давление на психологическом уровне. Психоэмоциональный дискомфорт и напряжение объясняются постоянно усиливающейся болью, на фоне которой человек не может заснуть, а также вынужден отказаться от приёма пищи, что в совокупности приводит к эмоциональному истощению.
Неконтролируемое слюноотделение побуждает больного занять характерное положение – сидячая поза с наклонённой вперёд головой, которая обеспечивает стекание слюны без необходимости совершать процесс глотания.

Если паратонзиллярный абсцесс располагается в верхней части горла, то его легко можно обнаружить самому человеку. Визуально он напоминает образование сферической формы, заметно возвышающееся над гландой и направляющееся своей верхушкой к центру глотки. А слизистая оболочка в области формирования абсцесса отчётливо гиперемированна и через неё визуально определяется гнойный субстрат с желтоватым оттенком. Паратонзиллярный абсцесс, фото флегмозной ангины и гнойного тонзиллита можно посмотреть в интернете. Самопроизвольное вскрытие паратонзиллярного абсцесса происходит по причине того, что оболочка, покрывающая воспалительный очаг, расплавляется под воздействием ферментов.
Своевременная диагностика паратонзиллярного абсцесса, а также выявление причин, способствующих его развитию, могут существенно упростить задачу врачу в выборе схемы лечения.
Прежде всего, лечение абсцесса должно производиться исключительно в условиях больницы. Любые попытки избавиться от опасного недуга дома с помощью средств народной медицины могут повлечь за собой серьёзные последствия и затянуть процесс лечения.
При подтверждении диагноза гнойного паратонзиллита, абсцесс устраняется при помощи хирургического вмешательства. Прежде всего, нужно произвести местное обезболивание путём введения анестетика (Новокаин, Лидокаин). Вскрытие абсцесса производят путём надрезания скальпелем самого возвышающегося участка. Затем раскрывают абсцесс щипцами и производят очищение полости от гнойного содержимого.
Кульминацией процедуры является обработка послеоперационной раны антисептиком. Необходимым условием последующего лечения является установка дренажа, который будет способствовать беспрепятственному выходу гноя из вскрытого абсцесса.
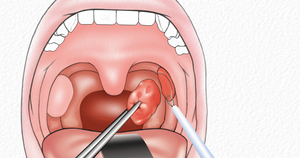
Подобная инструкция объясняется желанием минимизировать риск инфекционного осложнения в период реабилитации. Лечение паратонзиллярного абсцесса не ограничивается исключительно радикальным методом. Следующим этапом борьбы с паратонзиллярным абсцессом является медикаментозная терапия, которая считается важным элементом комплексного лечения.
Консервативное лечение гнойного паратонзиллита включает в себя:
- Соблюдение постельного режима в комплексе с соответствующей диетой (жидкая, легкоусвояемая пища). Если пациента мучают сильные боли и он не может глотать, то кормление производят с помощью зонда. Альтернативным вариантом может быть капельница с использованием глюкозы или физраствора.
- Антибактериальная терапия. Предпочтение в выборе антибиотика объясняется характером патологического процесса и этиологией заболевания. Лечение происходит под контролем специалиста.
- В случае осложнённой формы гнойного паратонзиллита, лечащий врач может назначить гемодез, который вводят капельно.
-
Полоскание горла. Это простая процедура, проводится применением таких препаратов, как Фурацилин или отваров на основе целебных трав (ромашка).
- Купирование болевого синдрома. Для снижения болевых ощущений можно применять Анальгин, Солпадеин или Парацетамол.
- Применение лекарств с выраженным противовоспалительным действием в комплексе с препаратами, снижающими риск аллергических реакций.
Запоздалое лечение при паратонзиллярном абсцессе может стать причиной многих осложнений. Наиболее грозным и опасным последствием развития гнойного процесса считается флегмона, которая возникает при вскрытии паратонзиллярного абсцесса и спонтанном инфицировании слизистой горла.
Если вовремя не провести хирургическое лечение, то паратонзиллярный абсцесс может способствовать развитию в организме грозного недуга – сепсиса.
источник
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2013
Паратонзиллит – это острое воспаление околоминдаликовой клетчатки, которое тесно связано с течением хронического тонзиллита.
Название протокола: «Паратонзиллярный абсцесс (паратонзиллит, флегмонозная ангина)»
Код протокола:
Код(ы) МКБ-10
J36 Перитонзиллярный абсцесс
Сокращения:
КТ — компьютерная томография
ОАК — общий анализ крови
ОАМ — общий анализ мочи
СОЭ — скорость оседания эритроцитов
УЗИ — ультразвуковое исследование
ЭКГ — электрокардиограмма
Дата разработки протокола – апрель 2013 г.
Категория пациентов – пациенты с паратонзиллярным абсцессом.
Пользователи протокола: оториноларингологи, педиатры, врачи общей практики, хирурги.
Клиническая классификация
По локализации патологического процесса в околоминдаликовой клетчатке по Преображенскому Б.С.:
— передневерхний или супратонзиллярный;
— задний;
— боковой;
— нижний;
— двусторонний.
По клиническому течению:
— острый;
— хронический.
Стадии развития заболевания:
— отечно-инфильтративная;
— стадия абсцедирования;
— стадия обратного развития.
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Перечень основных диагностических мероприятий:
1. ОАК.
2. ОАМ.
3. Соскоб на яйца глист (требование СЭС).
4. Микрореакция, RW.
Перечень дополнительных диагностических мероприятий:
1. Определение уровня глюкозы.
2. ЭКГ.
3. Флюорография.
4. Мазок на BL.
5. Диагностическая пункция паратонзиллярной клетчатки с целью определения наличия абсцедирования и уточнения локализации процесса.
6. Бактериологическое исследование отделяемого ротоглотки.
7. УЗИ шеи по показаниям.
8. R-скопия или КТ шеи по показаниям.
Диагностические критерии
Жалобы и анамнез:
— сильная боль в горле, чаще с одной стороны, с иррадиацией в ухо,;
— повышение температуры тела до 38-40 о С;
— головная боль;
— симптомы интоксикации.
Физикальное обследование
Классическая триада паратонзиллярного абсцесса: обильное слюнотечение, тризм жевательной мускулатуры, гнусавость.
Лабораторные исследования
Картина, характерная для острого инфекционно-гнойного процесса в развернутом ОАК: лейкоцитоз со сдвигом влево, повышение СОЭ.
Инструментальные исследования
При фарингоскопии отмечается:
— асимметрия зева за счет инфильтрации гиперемированной слизистой оболочки небных дужек, небного язычка на соответствующей стороне, смещение небной миндалины в здоровую сторону;
— иногда несколько кверху и кнаружи от миндалины может просматриваться сквозь слизистую оболочку гнойное содержимое;
— воспаленное мягкое нёбо;
— увеличеные и болезненные регионарные лимфоузлы (особенно подчелюстные и шейные).
Показанием для консультации специалистов является дифференциальная диагностика с другими заболеваниями глотки и наличием осложнений:
— хирург;
— инфекционист;
— онколог по показаниям;
— гематолог по показаниям;
— дерматовенеролог по показаниям.
| Симптомы/ нозологии | Дифтерия зева | Моно нуклеоз | Рожа глотки | Лейкоз, агранулоцитоз | Опухоли глотки | Сифилис |
| Тризм | — | + | — | + | — | — |
| Сильная боль в глотке | — | + | + | + | _ | _ |
| Гипер емия, отечность | + | + | + отечность с блестящим фоном | + | _ | + одной миндалины |
| Температурная реакция | слабая | + | + | +выражена | _ | + |
| Лимфаденит | +, отек клетчатки шеи | + | + | +выраженный | + | + |
| Налеты На миндалинах | +за пределы миндалин | +за пределы миндалин | + | + | + | |
| Язвенно- некроти ческий процесс | + | — | — | Выраженный | + | + |
| Адено, гепато- Сплено мегалия | _ | + | _ | _ | — | _ |
| Гематологические изменения лейкоцитоз, СОЭ | + | + | + | + | + | — |
| Гиперлейкоцитоз, бластные клетки; лейкопения | _ | — | — | + | — | — |
| Моноцитоз | — | + | — | — | — | — |
| Реакция Вассермана | — | — | — | — | — | + |
| В мазке бациллы Лефлера | + | — | — | _ | — | — |
Получить консультацию по медтуризму
Получить консультацию по медтуризму
Цели лечения: санация и купирование очага воспаления в паратонзиллярном пространстве
Тактика лечения
Немедикаментозное лечение:
— постельный режим;
— диета – стол №1 или №0;
— обильное питье.
Медикаментозное лечение
На всех стадиях паратонзиллярного абсцесса обязательно назначение антибиотиков широкого спектра действия. При вскрытии абсцесса с целью обезболивания – лидокаин 10% аппликационно, растворы антисептиков — для обработки раны.
Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии – противогрибковые препараты.
Десенсибилизирующая или антигистаминная терапия.
С целью обезболивания – метамизол натрия в/м.
Другие виды лечения
Местное лечение, особенно в начальных стадиях развития паратонзиллярного абсцесса — назначают полоскания растворами настоек трав и антисептиков.
При регионарном лимфадените рекомендуется согреваюшие компрессы на ночь (лучше спиртовые: 1/3 спирта и 2/3 воды) и теплая повязка на шею днем, паровые ингаляции.
При затянувшихся лимфаденитах показано местное применение соллюкса, токов УВЧ.
Хирургическое вмешательство:
— вскрытие паратонзилярной клетчатки;
— абсцесстонзилэктомия.
Профилактические мероприятия:
— своевременная тонзилэктомия;
— комплексное лечение ангины и хронического тонзиллита.
Индивидуальная профилактика состоит:
— укрепление сопротивляемости организма, повышение его устойчивости к инфекционным воздействиям, к неблагоприятным условиям внешней среды;
— общее и местное закаливание: гимнастика, систематические занятия спортом, воздушные ванны, обтирания и душ с постепенным снижением температуры воды;
— санация полости рта, носа;
— рациональный режим труда и отдыха;
— сбалансированное питание.
Дальнейшее ведение:
— после перенесенного паратонзиллита в плановом порядке через 1-1,5 мес. рекомендуется оперативное лечение хронического тонзиллита – двухсторонняя тонзилэктомия.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
— отсутствие признаков воспаления глотки (полное исчезновение явлений острого тонзиллита и регионарного лимфаденита, стойкая нормализация температуры, отсутствие изменений со стороны внутренних органов);
— отсутствие послеоперационных осложнений (нормальные результаты контрольных анализов крови и мочи).
источник
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
источник
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник

Ослабленная инфекционными поражениями, травмами десён, нёба и языка, курением и кариесом ротовая полость, а также угнетённый иммунитет – факторы, которые способствуют развитию заболевания. Скопление гноя провоцирует болевые ощущения и мешает больному нормально глотать пищу, разговаривать, и даже двигать головой.
Острое воспаление околоминдаликовой клетчатки выглядит как огромный ком в глубине горла, наполненный гноем. Он может быть односторонним, или поражать правую и левую миндалину одновременно.
Развитие недуга происходит на фоне острой ангины, стрептококкового фарингита и общего ослабления организма. Когда из нагноившихся фолликулов и лакун инфекция попадает в клетчатку миндалин, в ней начинает накапливаться гнойное содержимое.
Понятие “паратонзиллярный абсцесс” характеризует уже завершённый процесс формирования гнойной полости. При этом больной чувствует сильную нарастающую боль в горле, трудности с глотанием, слабость, признаки лихорадки, сильное повышение температуры. У него отмечается увеличение лимфатических узлов, озноб и неприятный запах изо рта.
Болезненные ощущения отдают в ухо и зубы, из-за них развивается тризм жевательных мышц, и больной не может нормально открыть рот.
Опасность патологии заключается в том, что если гной будет продолжать накапливаться в горле, он может попасть в более глубокие ткани шеи, и вызвать развитие сепсиса, острого стеноза гортани, флегмона и медиастинита. В тяжёлых случаях возможен летальный исход. Наличие перечисленных осложнений является показанием для госпитализации пациента.
В зависимости от расположения гнойной полости, паратонзиллит может быть нескольких форм.
Задний абсцесс локализуется между нёбно-глоточной дужкой и миндалиной, с высокой вероятностью перехода воспаления на область гортани.
Передняя форма располагается между верхней частью миндалины и нёбно-язычной дужкой. Такой гнойник часто вскрывается самостоятельно, после чего гной попадает в горло.
Некоторые воспалительные стоматологические болезни становятся причиной формирования нижнего паратонзиллита – гнойника на нижнем краю миндалины.
Наружный паратонзиллярный абсцесс диагностируется достаточно редко – он локализуется снаружи миндалины. В таком случае разрыв гнойника опасен попаданием гноя в мягкие ткани шеи.

Первый тип патологии развивается без выраженного воспаления, и характеризуется сильной отёчностью тканей, при том, что симптомы практически не проявляются на этом этапе.
Далее появляются признаки гиперемии, болевые ощущения и повышение температуры. На этом этапе уже можно диагностировать заболевание.
Абсцедирующая форма наступает через 4-7 дней после начала воспаления. В это время формируется массивное образование, заполненное гноем, из-за чего происходит деформация зева.
Учитывая, что абсцесс, особенно на абсцедирующем этапе, имеет характерные проявления, у врача обычно не вызывает проблем постановка предварительного диагноза.
После того, как доктор закончит осмотр и опрос пациента, он направит его на фарингоскопию и сдачу некоторых анализов – общего анализа и биохимии крови, мазка на бакпосев из зева.
Чтобы определить степень глубины поражения, дополнительно могут назначаться УЗИ и компьютерная томография шеи. Важно дифференцировать заболевание от других поражений – скарлатины, дифтерии, аневризмы сонной артерии.
Лечение паратонзиллита включает в себя медикаментозную терапию и хирургическое вмешательство -вскрытие паратонзиллярного абсцесса.
В обязательном порядке назначаются антибиотики в качестве антибактериальной терапии. Кроме того, поражённому нужно принимать жаропонижающие, противовоспалительные и обезболивающие препараты для местного воздействия на воспалительный процесс. Растворами антисептиков нужно полоскать ротовую полость.
Хирургическая операция – наиболее эффективный метод устранения заглоточного гнойника. Она может проводиться пациентам вне зависимости от пола и возраста, если того требует состояние больного.
Вскрытие гнойного образования с последующим удалением содержимого может назначаться при наличии таких симптомов:
- ангины, продолжительность которой превышает 5-6 дней: за это время может сформироваться абсцесс;
- сильных выраженных болей в горле, которые ощущаются при глотании или движениях головы;
- повышения температуры более 39 градусов;
- значительного увеличения одной или двух миндалин;
- признаков интоксикации и лихорадки (слабости, недомогания, болей в мышцах, апатии и сонливости);
- увеличения лимфатических узлов;
- учащённого сердцебиения и дыхания.
Развитие абсцесса, которому сопутствуют такие симптомы, является прямым показанием к вскрытию гнойника.

Вскрытие производится в амбулаторных условиях, то есть, для его проведения больному не нужно ложиться в стационар медицинского учреждения.
За несколько дней до запланированной операции пациенту необходимо начать приём антибиотиков.
Прежде чем приступить к вскрытию, больному вводится анестетик для местного обезболивания. В том месте, где стенка глотки наиболее выпячивается и имеет наименьшую толщину, доктор производит надрез гнойного образования. Его глубина не превышает 10-15 миллиметров – так удаётся не допустить повреждения прилежащих сосудов и нервов. Специальным отсосом хирург удаляет из полости гнойное содержимое, после чего вставляет в разрез тупой инструмент и разрушает перегородки полости изнутри, чтобы улучшить отток гноя. Далее в полость вводится антисептик, доктор останавливает кровотечение и ушивает края раны.
Если в процессе обнаруживается, что гной не имеет чёткой локализации, а распространился между фасциями шеи, хирург принимает решение о принятии необходимых лечебных мер. Масштабы операции расширяются, так как такое состояние является смертельно опасным для оперируемого. При необходимости больному могут внедрять дренажную трубку через разрезы на шее. Каждая конкретная ситуация требует различных хирургических мер.
Развитие гнойной полости в тканях миндалин в некоторых случаях может представлять реальную опасность для жизни пациента. Лечащий врач принимает решение о помещении в стационар таких категорий больных:
- детей;
- беременных женщин;
- людей с выраженным снижением иммунитета;
- тех, у кого присутствуют тяжёлые сопутствующие болезни;
- пациентов с угрозой развития осложнений;
- больных с отсутствием локализованного расположения гноя, когда он распределяется в тканях шеи.
Обязательное требование реабилитации абсцесса после вскрытия – приём антибиотиков, антисептическая и противовоспалительная медикаментозная терапия. Врач может предписать полоскания ротовой полости заживляющими средствами и отварами лекарственных растений.
В течение 7-10 дней после вскрытия пациенту необходимо придерживаться некоторых правил, чтобы не мешать процессу заживления тканей.
Прогревать шею и место операции запрещено, так как это усиливает отёк и способствует распространению инфекции.
Чтобы избежать локального или глобального расширения сосудов, запрещено употреблять очень горячие или очень холодные напитки и пищу. Блюда должны быть жидкими или полужидкими.
На протяжении всего периода реабилитации нельзя принимать алкоголь и курить.
Через 2-3 дня после операции следует прийти на первый профилактический приём к доктору, чтобы он оценил эффективность проведённого вмешательства, и проверил процесс заживления места вскрытия.
Обычно уже через неделю пациент может возвращаться к привычному образу жизни, а полноценное выздоровление наступает через 2-3 недели.
Паратонзиллярный абсцесс представляет собой скопление гноя в клетчатке, окружающей миндалины горла. Наличие длительных воспалительных процессов, курение, болезни зубов, десён и горла увеличивают риск развития патологии. Чаще всего болезнь поражает детей, подростков, молодых людей в возрасте до 30 лет.
Хирургическое вскрытие полости требуется далеко не в каждом случае – в норме, гнойник формируется на пятый день болезни, после чего самопроизвольно лопается, а гной из него попадает в горло. Однако если развитие патологии сопровождается опасными симптомами, а больной чувствует серьёзное недомогание, хирургическое удаление становится объективной необходимостью.
источник

 Полоскание горла. Это простая процедура, проводится применением таких препаратов, как Фурацилин или отваров на основе целебных трав (ромашка).
Полоскание горла. Это простая процедура, проводится применением таких препаратов, как Фурацилин или отваров на основе целебных трав (ромашка).