Инфекционное заболевание ангина знакомо каждому человеку – боль в горле, повышение температуры и общая слабость испытывали все. Это заболевание часто лечат в домашних условиях, без обращения к врачу.
Отвары лекарственных растений для полоскания горла, стандартные жаропонижающие и обезболивающие препараты обычно приносят облегчение.
Многие игнорируют предупреждение врачей о том, что ангина может спровоцировать развитие осложнений, ее нужно лечить медикаментозно, а в большинстве случаев восстановить здоровье можно только путем применения антибактериальных препаратов (антибиотиков).
Врачи утверждают, что при грамотном лечении все симптомы ангины исчезают уже на 3-4 день болезни, а полное выздоровление наступает на 5-7 день.
Если же больной ангиной отхаркивается кровью, то он впадает в панику – общепринято считать, что кровохарканье есть симптом туберкулеза. На самом деле это может означать, что ангина дает осложнения.
В любом случае необходимо срочно обратиться за квалифицированной медицинской помощью – никакими народными средствами с этим патологическим явлением не справиться.
Если мокрота имеет розовый цвет и в ней отсутствуют какие-либо прожилки, сгустки, врачи могут предположить, что у больного произошло травмирование капилляров в верхних дыхательных путях.
Такое может случиться на фоне слишком интенсивного кашля, когда он носит приступообразный характер и отличается выделением малого количества мокроты. Если больной начнет принимать противокашлевые препараты, или снижать интенсивность приступов специальными рассасывающимися таблетками, то рассматриваемое явление быстро исчезнет.
Если мокрота при ангине выходит с темными сгустками крови или биологический материал окрашен в интенсивный красный цвет, то это считается неблагоприятным симптомом.
При осмотре горла пациента, в рамках его обследования врач должен исключить желудочное кровотечение – на его фоне также может появиться кровь в мокроте. Кроме этого, присутствие крови в мокроте может случиться и по причине скрытого носового кровотечения – этот факт тоже нужно исключить.
Если кровь в мокроте появилась после длительного приступа кашля, а перед этим его голос немного был осипший, то можно предположить, что в гортани присутствовало доброкачественное новообразование и оно просто оторвалось.
Ничего страшного в этом нет, опасности для жизни такое состояние не представляет, но предотвратить развитие кровотечения и провести гистологические исследования новообразования (хотя бы места его присутствия) нужно обязательно.
Еще один важный момент – кровь в мокроте на фоне кровоточащих миндалин. Связано это с тем, что больные регулярно снимают с них белый налет, который «плотно» зафиксирован на воспаленной слизистой миндалин.
Естественно, что случайно можно поранить поверхность, она начинает кровоточить. Причем больной может в покое не ощущать присутствие крови в ротовой полости и глотке, но с мокротой при кашле кровь выделяется.
Больного обязательно помещают в лечебное учреждение и предписывают ему строгий постельный режим. Только в редких случаях, когда мокрота слегка окрашена в розовый цвет и пациент не предъявляет жалобы на ухудшение состояния здоровья, врач может назначить амбулаторное лечение.
Обратите внимание: если в мокроте присутствует большое количество крови, то прежде чем проводить терапию, состояние пациента стабилизируют.
Здесь врачи предпринимают индивидуальные терапевтические меры. И такое лечение будет преследовать две цели:
- предотвратить попадание сгустков крови в легкие, так как это может привести к асфиксии;
- остановить кровотечение.
Если больной уже проходит курс лечения ангины антибактериальными препаратами, их придется заменить – кровохарканье считается одним из побочных явлений при длительном приеме антибиотиков.
Если кровохарканье усиливается, и смена антибактериальных препаратов не приносит ожидаемого результата, то врач может назначить постуральный дренаж. В любом случае кровохарканье на фоне ангины – это состояние, при котором больной должен соблюдать строгий постельный режим.
Если кровотечение массивное, то после обследования врач может назначить больному процедуру прижигания кровоточащих участков дыхательных путей. Это помогает быстро остановить кровотечение, но учтите, что процедура не является панацеей. Дело в том, что даже после прижигания, на фоне сильного кашля повреждения могут снова начать кровоточить.
Очень часто при диагностировании кровохарканья на фоне ангины врачи проводят бронхоскопию – эта процедура позволяет не только точно установить очаг кровотечения, но и проводить лечебные манипуляции.
Обратите внимание: обязательно в рамках терапии кровохарканья на фоне ангины назначают введение замороженной кровяной плазмы, тромбоцитов или кровосвертывающие факторы.
При появлении примеси крови в мокроте нельзя ни в коем случае пользоваться отварами лекарственных трав – банальная процедура полоскания горла может привести к усилению кровотечения.
Если больной обнаружил ранки на слизистой миндалин, то ему нужно прекратить процедуру удаления налета и часто использовать мед, медленно рассасывая его.
Ни в коем случае нельзя употреблять какие-либо кровоостанавливающие препараты без назначения врача! Во-первых, они в большинстве случаев данной ситуации абсолютно бесполезны, а во-вторых, нужно сначала определить причину появления крови при ангине.
Мокрота с примесью крови при ангине не должна приводить к панике. В большинстве случаев этот признак не сигнализирует о какой-либо сложной патологии, так как он вообще довольно редок. Но обратиться за квалифицированной медицинской помощью придется – необходимо поставить точный диагноз и пройти грамотное лечение.
источник
Частым и распространённым признаком болезней органов дыхания является кашель. Кашель возникает, когда происходит раздражение рецепторных окончаний слизистых оболочек дыхательных путей и плевры.
Кровохарканье (то есть кашель с кровью) – опасное состояние, которое может указывать на внутреннее кровотечение.
Мокротой называется слизистая субстанция, которая выделяется во время кашля. В мокроте содержится секрет бронхиальных желёз, пылинки, микробы, иногда частицы гноя.
Если в мокроте наблюдаются прожилки красновато-ржавого цвета, значит, в неё попала кровь. Иногда причиной этого является разрыв мелкого кровеносного сосуда в лёгких – в таком случае это явление не представляет особой угрозы здоровью. Но возможно, кровь в мокроте сигнализирует об инфекционных процессах в лёгких (таких как пневмония, опухоль лёгкого, туберкулёз).
Если самочувствие нормальное, и выкашливание мокроты с редкими прожилками крови несистематическое, то нет причин подозревать серьёзные заболевания. Если же кровь в мокроте появляется регулярно в течение некоторого времени – надо обратиться в поликлинику.
Если у больного в анамнезе, например, хронический бронхит, то не стоит связывать симптом крови в мокроте только с этим заболеванием. Причиной появления крови в мокроте может являться совсем другое, еще не диагностированное, заболевание.
Иногда прожилки крови появляются в слюне. Это явление может быть симптомом опасных заболеваний, таких как пневмония, острый бронхит, рак лёгких.
После определения того, откуда именно поступает кровь, можно приступать к выяснению причин кровохаркания.

2. Новообразования (аденокарцинома, рак лёгкого).
3. Другие заболевания: респираторный муковисцидоз, недостаточность левого желудочка, стеноз митрального клапана, тромбоэмболия сосудов лёгкого, травматическое повреждение лёгкого, патологии развития вен и артерий, геморрагический диатез, амилоидоз.
Наиболее частыми причинами появления крови в мокроте являются бронхоэктазы и бронхит.
| Наиболее распространённые заболевания, являющиеся причинами кашля с кровью. | Другие симптомы данных заболеваний. |
|---|---|
| Бронхит. | Длительный кашель с мокротой. В мокроте ярко-алые вкрапления крови вместе с гноем. Высокая температура, одышка. |
| Пневмония. | Откашливается «ржавая» мокрота, с вкраплениями алой крови. Одышка, слабость, высокая температура. |
| Абсцесс лёгкого. | Устойчиво повышенная температура, потливость по ночам, боль в груди, плохой аппетит. Мокрота гнойная, зловонная, с вкраплениями крови. |
| Бронхоэктатическая болезнь. | Кашель длительный, в мокроте присутствует гной. Одышка, повышение температуры, слабость. |
| Туберкулёз. | Устойчивая субфебрильная температура, потеря массы тела, вялость, плохой аппетит, гнойная мокрота со следами крови. |
| Рак лёгкого. | Алые прожилки в мокроте, продолжительный кашель, резкое похудение, ощущение удушья, сильная потливость ночью, боль в груди. |
| Сердечные нарушения. | Застой крови, одышка во время физических нагрузок, кашель со следами крови. |
| Эмболия лёгочной артерии. | Сильно выраженные боли за грудиной, спустя пару часов после начала боли — кашель с кровью. |
| Респираторный муковисцидоз. | Частые простуды. При кашле выделается гнойная вязкая мокрота со следами крови. |
| Заболевания желудка, пищевода, двенадцатиперстной кишки. | Вместо кашля с кровью – кровавая рвота. Эти явления важно отличать друг от друга. При рвоте кровь выделяется сгустками темного красного цвета. |
| Патологии травматического генеза (после биопсии, бронхоскопии, после операций). | Кашель с кровью алого цвета появляется после операций или травмирующих диагностических манипуляций. |
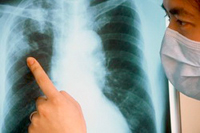
Для установления причин кровохарканья используются следующие методы диагностики:
1. Рентгенологическое исследование грудной клетки. Если на снимке видны затемнённые участки, то это говорит о наличии воспалительного процесса; об эмболии легочной артерии; о раке лёгкого. Если на снимке видно, что форма тени сердца изменилась — это говорит о сердечных нарушениях.
2. Метод бронхоскопии целесообразен для диагностики бронхоэктатической болезни, рака лёгких. Суть метода состоит в определении изменений в просвете бронха (при опухолях, патологических расширениях бронха, просвет сужается, и на снимке это заметно).
С помощью эндоскопического инструмента бронхоскопа можно:
- Извлечь инородные тела из бронхов.
- Ввести в бронхи лекарства.
- Осмотреть искривленные бронхи.
- Провести биопсию.
3. Метод рентгеновской компьютерной томографии позволяет осматривать и оценивать состояние лёгких и выявлять наличие диссеминированных процессов в лёгких.
Заболевания лёгких с диссеминацией (с обширным распространением возбудителя болезни) — очень трудно правильно диагностировать; велика вероятность допустить ошибку.
Именно поэтому обследование больного надо проводить с помощью сразу нескольких взаимодополняющих методов, чтобы быть уверенным в правильности установленного диагноза.
4. Анализ мокроты дает возможность выявить воспалительные процессы в бронхах и другие патологии, при которых появляется кровь в мокроте.
Если врач обнаружит в мокроте микобактерии туберкулёза (палочки Коха), то это объективный показатель развития туберкулёза.
Если анализ мокроты показал высокое содержание бактерий, то есть основания предполагать пневмонию, бронхоэктатическую болезнь, либо абсцесс легкого.
5. Анализ пота применяет для выявления муковисцидоза. Это наследственное генетическое заболевание является первопричиной разных патологий дыхательной системы и желудочно-кишечного тракта.
Муковисцидоз приводит к патологическим изменениям в анатомии лёгких, к хроническому бронхиту, к образованию бронхоэктазов (расширений стенок бронхов).
6. Общий анализ крови помогает выявить наличие воспалительного процесса. Увеличенные по сравнению с нормой показатели уровня лейкоцитов и СОЭ (скорости оседания эритроцитов) являются объективным подтверждением наличия воспаления.
7. Коагулограмма позволяет оценить нарушения свёртываемости крови. Если свёртываемость нарушена, то происходит сгущение крови, могут образовываться тромбы – сгустки крови, нарушающие нормальный кровоток. Тромбоз, инсульт, инфаркт – все это может произойти вследствие нарушений свёртываемости. Для проведения коагулограммы необходимо произвести забор крови из вены.
8. Одной из причин возникновения кашля с кровью могут являться нарушения сердечной системы. Проверить это можно с помощью электрокардиограммы.
9. Фиброэзофагогастродуоденоскопия – это эндоскопическое исследование желудка, пищевода и двенадцатиперстной кишки. Если у больного, например, патологически расширены вены пищевода, то сгустки крови могут подниматься в верхние отделы, и отхаркиваться при кашле.
При появлении нижеследующих симптомов обязательно обратитесь к врачу:
- Частый кашель, в мокроте находится обильное количество крови.
- Постоянная слабость, одышка, плохой аппетит, резкая потеря массы тела.
- Боль в груди.
Особенно рискуют курильщики с долгим стажем, именно у них чаще всего и возникает кашель с кровью.
Если у человека начинается обильное выделение кровавой пены изо рта – это неотложное состояние, так называемое легочное кровотечение. Необходимо без промедления госпитализировать больного. Первым делом – позвоните в «Скорую помощь».
Легочное кровотечение может проявиться при туберкулёзе или раке лёгких.
Надо помочь больному принять позу полусидя, дать проглотить немного льда. Голову больного приподнять. Выделяющуюся кровь необходимо сразу откашливать, и ни в коем случае не задерживать внутри. Нельзя допускать, чтобы больной заглотил кровь.
Опасность легочного кровотечения заключается в том, что кровь может попасть в глубокие слои легочной ткани, а это вызывает серьёзнейшую патологию – аспирационную пневмонию.
При появлении крови в мокроте обязательно проконсультируйтесь с врачом:
- Терапевтом.
- Пульмонологом.
- Фтизиатром.
- Онкологом.
Для начала стоит посетить участкового терапевта. После первичного обследования, если врач выявит тревожные симптомы, он даст направление на обследование к более узким специалистам.

Если причина крови в кашле – туберкулёз, то назначается противотуберкулёзная терапия, включающая в себя не только противотуберкулёзные препараты, но и сопутствующую терапию имунномодуляторами. Имунномодуляторы — это вещества, способные оказывать влияние на иммунную систему и регулировать гуморальные процессы.
Если кровь в мокроте – это симптом диагностированного бронхита в острой или хронической форме, то назначают лечение антибиотиками.
Если диагностирован абсцесс лёгкого или бронхоэктатическая болезнь, то приходится применять хирургические методы лечения.
источник
Появление крови в выделениях изо рта всегда очень пугают. Действительно, кровохаркание является симптомом многих тяжелых патологий.
Содержание статьи

Тем не менее, возникновение крови на миндалинах при банальной ангине – редкое явление. Поговорим о том, что представляет собой ангина с кровью – почему она появляется в горле и мокроте, и как лечить это состояние.
Первым делом необходимо выяснить, в каком месте в слизь попадает кровь – в верхних дыхательных путях (в носоглотке, на миндалинах и т.д.), или в нижних (т.е. в легких).
В частности, появление крови в горле может свидетельствовать о таких нарушениях, как:
- носовое кровотечение;
- механическое повреждение слизистой оболочки рта, горла или носоглотки;
- желудочное или пищеводное кровотечение;
- туберкулез легких;
- дифтерия глотки;
- ангина Симановского-Плаута-Венсана (язвенно-некротический тонзиллит);
- повреждение слизистой оболочки дыхательных путей при сильном кашле.
Даже если основным симптомом болезни является воспаление миндалин, это еще не значит, что причиной появления крови в горле является ангина. Возможно, симптомы разных болезней «накладываются» друг на друга, затрудняя диагностику.
Определять причину крови в горле должен врач. Вы можете обратиться к отоларингологу или терапевту. Осмотрев горло больного, врач определит, есть ли на слизистой миндалин и глотки повреждения, которые могут быть причиной появления крови в слизи. Если горло больного чистое (язвы, мелкие кровоизлияния и т.д. отсутствуют), больному порекомендуют пройти флюорографическое обследование органов грудной клетки. Это необходимо для исключения такой причины кровохаркания, как туберкулез легких, новообразования в грудной клетке и др.
Кровоточивость миндалин крайне нехарактерна для банальной ангины, вызванной стрептококком. В большинстве случаев появление крови на миндалинах при ангине – результат неправильного самолечения.
Так как налет в горле легко снимается, многие люди старательно его убирают, считая, что это ускорит выздоровление. В частности, распространенным методом самолечения является очищение миндалин путем механического протирания пальцем, обмотанным бинтом. Такая процедура весьма травматична, особенно для ребенка.
Механическая очистка миндалин от гноя мало сказывается на продолжительности болезни, увеличивая при этом риск распространения инфекции и повреждения слизистой миндалин, что может привести к кровотечению.
Безопасным способом уменьшения налета на миндалинах является полоскание горла. При полоскании миндалины очищаются мягко и безболезненно. Для увеличения эффективности полосканий в воду можно добавить небольшое количество соды (1 чайную ложку на стакан теплой воды). Щелочная среда действует как муколитик, разжижая слизь и способствуя очищению слизистой.
Стафилококк – второй по распространенности возбудитель острого тонзиллита. Это условно-патогенная бактерия, которая присутствует в небольшом количестве на коже и слизистых многих (в том числе абсолютно здоровых) людей. Стафилококк способен спровоцировать инфекционный процесс лишь в определенных условиях – при снижении иммунитета, дисбактериозе, во время вирусной инфекции и т.д.
Внешне воспаление миндалин, вызванное стафилококком, мало отличается от стрептококковой ангины – больного также беспокоит боль и налет в горле, лихорадка, увеличение лимфаузлов и т.д. Однако именно при стафилококковой ангине на миндалинах может появляться геморрагический экссудат – налет, содержащий примесь эритроцитов крови. Дело в том, что стафилококковая инфекция провоцирует развитие сильного иммунного ответа. При этом в зоне воспаления расширяются сосуды, и вместе с лейкоцитами на поверхность слизистой выходит некоторое количество эритроцитарной массы.
При стафилококковой ангине крови на миндалинах не заметно, но налет может иметь розоватый оттенок в результате выхода из сосудов небольшого количества эритроцитов.
Поставить диагноз «стафилококковая ангина» можно только на основании результатов лабораторных исследований (бактериологического посева мазка из зева, ИФА или ПЦР-анализа).
Язвенно-некротический тонзиллит (ангина Симановского-Плаута-Венсана) – тот тип ангины, для которого наиболее характерно появление кровяных сгустков в горле. Это особый тип воспаления, вызванный условно-патогенными микроорганизмами полости рта. Данное заболевание развивается у истощенных лиц с сильно ослабленным иммунитетом.
Характерные проявления язвенно-некротического тонзиллита:
- поражение одной из миндалин;
- образование на миндалине грязно-серого пленкообразного налета, который легко снимается;
- при снятии налета обнажаются некротические язвы, покрывающие слизистую миндалин и прилегающие ткани;
- язвы влажные, с неровным краем, могут кровоточить.
Чтобы вылечить язвенно-некротический тонзиллит, необходимо смазывать язвы антисептическими средствами и часто полоскать горло. Немаловажную роль играет витаминизированное калорийное питание и полноценный отдых.

При ангине налет в горле рыхлый, и легко сдвигается. При дифтерии налет плотный, и попытки снять его часто приводят к кровотечению.
В таблице 1 представлены признаки, позволяющие отличить дифтерию от тонзиллита.
| Признак | Острый бактериальный тонзиллит | Дифтерия |
| Цвет налета | Желтовато-белый | Сероватый, перламутровый |
| Локализация налета | Может быть расположен точечно, в лакунах либо покрывать миндалины пленкой. | Налет покрывает миндалины пленкой, которая может также покрывать прилегающие участки неба или языка. |
| Плотность налета | Рыхлый, легко и безболезненно сдвигается. | Плотный, попытки снять приводят к кровотечению. |
| Боль при глотании | Резкая | Умеренная |
| Температура тела | Повышена с первого дня болезни до 38-39 С, через несколько дней постепенно снижается. | Увеличивается постепенно, достигая максимума (39-41С) на вторые-третьи сутки болезни. |
| Лимфатические узлы шеи | Увеличены, болезненны при касании. | Очень болезненны и увеличены, может наблюдаться отек шеи. |
Табл.1 Дифференциальная диагностика ангины и дифтерии глотки.
Таким образом, при банальном тонзиллите, вызванной стрептококком или вирусами ОРВИ, кровь в горле наблюдается редко; значительно чаще такое явление возникает при других заболеваниях, в частности, дифтерии и ангине Симановского-Плаута-Венсана (также известной как язвенно-пленчатый тонзиллит). Так как одним из клинических проявлений перечисленных заболеваний является воспаление миндалин, их нередко принимают за обычную ангину, что необходимо иметь в виду, если вы заметили кровь в горле.
источник
Острый тонзиллит, или ангина, вызывает у больного массу неприятных ощущений, наиболее известные из них — интенсивная боль в горле, головная боль, высокая температура, признаки интоксикации. Но еще большее волнение вызывает ангина с кровью. Отчего же возникает кровохаркание при ангине?
Ангина — острая форма тонзиллита, при которой под влиянием патогенной микрофлоры развивается воспалительный процесс в области небных миндалин, дужек. В большинстве случаев на их поверхности фолликулы заполняются гноем, образуется слизь, налет. Это характерно для ангины бактериальной этиологии.
Основными возбудителями ангины являются бактерии стрептококки, реже — стафилококки, вирусы, грибок кандида. При ослаблении иммунитета или повышенной концентрации бактерий в ротовой полости они начинают активно размножаться, выделяя токсины и провоцируя возникновение иммунного ответа организма. Лимфоциты борются с инфекцией в тканях миндалин, образуется гной с последующим его выходом на поверхность.
Появление в слюне или гное красных прожилок, сгустков означает наличие в выделениях эритроцитов. Они могут быть неизменными, если кровь свежая, или выщелоченными при давнем выходе крови.
Не стоит самостоятельно ставить себе диагноз, не связанный с тонзиллитом. В большинстве случаев кровь возникает при ангине вследствие разрывов капилляров и не несет угрозы здоровью и жизни. Даже после выхода содержимого крупного гнойника рана не кровоточит. Возможно, появятся точечные включения эритроцитов, но диагностического значения они не имеют.
Важно! Кровохаркание, отхождение мокроты не характерно для ангины. Такие процессы рассматриваются как осложнения болезни либо как «ложное кровохаркание», спровоцированное слабостью сосудов.
Единственная причина появления крови в горле при ангине — излишнее вмешательство со стороны больного в устранение гнойников или налета. Интенсивные манипуляции шпателем приводят к повреждению поверхности слизистой, травмированию сосудов. Образуются кровянистые язвы с неровными краями, которые поражают не только миндалины, но и прилежащие ткани.
Обнаружив признаки язвенно-некротической ангины (Симановского-Плаута-Венсана), необходимо оперативно посетить врача и начать использование антисептиков.
При ангине, возбудителем которой является стафилококк, часто появляется геморрагический экссудат — жидкость, выделяемая из сосудов в результате развития воспалительного процесса. Ее появление обусловлено повышенной проницаемостью сосудов, увеличением в них давления. В результате происходит незначительный выход эритроцитов, налет окрашивается в розоватый цвет.
Помимо внешнего вмешательства, симптом возникает при заболеваниях, многие признаки которых сходны с проявлением ангины. Кровянистые выделения будет иметь следующий характер:
При грибковой ангине снятие творожистого налета затруднительно. Под ним обнажается кровоточащая поверхность лимфоидной ткани.
При несвоевременном лечении язвенно-некротической ангины нередко появляются кровоточащие язвы. Болезнь опасна тем, что начинается и протекает незаметно, вызывая лишь затрудненность глотания, незначительную боль в горле. Впоследствии происходит не только усиление боли, а и перфорация неба. Зная симптомы болезни, можно предотвратить ее развитие. К ним относятся:
- первоначальное поражение преимущественно 1-ой миндалины;
- появление налета в виде пленки сероватого оттенка, который легко снимается.
При появлении крови в горле не стоит поддаваться панике. Следует исключить возникновение угрожающих жизни заболеваний.
Проявления болезни похожи на признаки ангины. Наиболее часто дифтерия поражает детей возраста 3-7 лет, но бывают случаи заболеваемости среди подростков и взрослых. Ее возбудители — бактерии Corynebacterium diphteriae. В 90% случает они поражают ткани глотки, носа, кожи в местах нарушения ее целостности, половых органов. Самая главная опасность болезни — воздействие на организм токсинов возбудителя. Они негативно влияют на клетки сердца, нервных волокон.
Заметив первые симптомы дифтерии, необходимо сразу обратиться к педиатру (взрослым — к терапевту), отоларингологу.
Возникновение кровянистых выделений при злокачественном новообразовании происходит по причине прорастания опухоли вглубь органов. В результате разрушаются сосуды здоровых тканей.
Важно! Накануне появления кровянистых выделений рак горла и гортани даст о себе знать рядом других симптомов, которые доставляют еще больший дискомфорт.
Первые явные симптомы рака гортани:
- боль в горле режущего характера;
- постоянный кашель;
- снижение аппетита и потеря веса;
- появление опухоли в области шеи, ощущение кома при глотании.
Такие признаки требуют немедленного обращения к врачу. Привкус крови и выделения из глотки появляются после возникновения вышеперечисленных симптомов, которые беспокоят несколько месяцев без перерыва.
Появление крови из горла при ангине нередко является следствием других процессов, происходящих в организме: кровотечений из носа, желудка, пищевода, туберкулеза органов дыхания, бронхита, трахеита, повреждения полости рта или десен посторонними предметами.
При обращении больного с жалобой на отхаркивание мокроты с кровью при тонзиллите, кровянистые выделения из горла врач проводит тщательный осмотр посредством фонендоскопа, обследует пациента с помощью простукиваний. Пациент описывает характеристики выделений: обилие, цвет, частоту, плотность.
Исключить патологические процессы в легких позволяет проведение рентгенографии, компьютерной томографии. Выявить туберкулез позволяет взятие мазка из горла, а онкозаболевания — биопсия тканей.
Врач решает, возможно ли лечение в домашних условиях или потребуется госпитализация.
Обильные кровотечения, вызванные ангиной, блокируют путем прижигания кровоточащего участка. Лечение не всегда эффективно, поскольку при интенсивном кашле рана вновь продолжит кровоточить.
Выделения крови при ангине могут быть побочным эффектом приема антибиотиков, тогда лечение будет заключаться в смене препарата.
Методом устранения и профилактики кровотечения является введение замороженной плазмы крови, тромбоцитов, препаратов, ускоряющих свертываемость крови.
Возможно проведение процедуры бронхоскопии. Она позволяет не только выяснить причину кровотечения, но и провести орошение кровоточащего сосуда, промывание гнойного образования или отсасывание жидкости, извлечь инородное тело.
При появлении крови из миндалин нельзя:
- Использовать в качестве лечения полоскания: они могут усилить кровянистые выделения.
- Использовать препараты без назначения врача. При некоторых формах ангины антибиотики бесполезны, а лекарства для остановки крови не всегда могут дать нужный эффект.
Кровь из горла при ангине, как привило, не повод для сильного беспокойства. Но бдительность проявить необходимо, поскольку выделения, кажущиеся безопасными, могут быть признаком серьезной патологии внутренних органов, требующей незамедлительного лечения.
источник
Ангина — это довольно распространенное заболевание с характерными типичными симптомами. Но если появится кровь из горла при ангине, то такое неспецифическое течение воспалительного процесса может вызвать шок у пациента. Насколько опасно данное кровотечение и почему оно возникает? Давайте разберемся.
Такие заболевания, как ангина, включают в себя различные патологические процессы, которые характеризуются местными воспалительными реакциями с локализацией в области лимфатических узлов глотки.
Чаще всего в этом случае поражаются небные миндалины. В зависимости от причин, вызвавших подобное воспаление, ангину можно условно разделить на три основных вида:
- Первичные или острые формы болезни, которые фактически являются инфекционным заболеванием. Они преимущественно вызываются гемолитическими стрептококками, а в более редких случаях ангина может быть спровоцирована патогенными золотистыми стафилококками. Заболевание протекает остро, с симптоматикой общей интоксикации организма и кратковременным подъемом температуры. В данном случае опасение вызывают не сами клинические проявления, а возможные осложнения. Это могут быть серьезные нарушения в работе иммунной системы. Если своевременно больному не оказывается квалифицированная медицинская помощь, то у него могут развиться воспалительные процессы в области сердца или почек.
- Если ангина имеет не стрептококковую природу, то такое заболевание относится к неспецифическим воспалениям. Возбудителями инфекционного процесса в данном случае могут быть вирусы, бактерии и грибы. При этом клиническая картина воспаления будет иметь свои отличия. Так, например, при вирусной этиологии заболевания на миндалинах могут появиться специфические герпетические высыпания. При более тяжелой форме воспаление часто охватывает всю слизистую верхних дыхательных путей. В эту категорию ангин входит и дифтерия. Она характеризуется появлением в глотке специфических белесоватых пленок. При отсутствии этиотропной терапии даже легкая форма болезни быстро переходит в токсическую. В этом случае прогноз на выздоровление неблагоприятен.
- При вторичной ангине симптоматика воспалительного процесса в области гортани не является основной. В данном случае на первый план выступают серьезные изменения в работе внутренних органов. Ярким примером могут стать катаральные изменения в горле при катаральном или фолликулярном течении скарлатины. В этом случае воспаление в области миндалин выявляется уже в первые сутки. Однако в отличие от острой ангины здесь присутствуют и основные симптомы скарлатины: ярко-алая окраска слизистой горла, появление сыпи в нижней абдоминальной области, на нижних и верхних конечностях.

Как можно инфицироваться при ангине? Специалисты подчеркивают, что основной способ заражения — это воздушный. Чаще всего он реализуется при близком контакте с больным человеком. Распространяет возбудитель инфекции в этом случае с капельками слюны при чихании или разговоре. Именно этим и обуславливается вспышечный характер подобных заболеваний. Не отрицается инфицирование здорового человека с помощью продуктов питания, обусловленных патогенными микроорганизмами.
Какова бы ни была причина развития патологического процесса, однако такой симптом, как кровь из горла, при ангине — явление довольно редкое. Чаще всего это предупреждение о развитии довольно серьезного осложнения основного заболевания. Что подразумевают под понятием «кровохарканье»? В медицине под эту категорию подпадает любое, даже незначительное, выделение эритроцитарной массы во время кашля или при отделении мокроты. Если в этом случае выделяется небольшое количество светлой крови, то можно заподозрить незначительное травмирование капилляров верхних дыхательных путей из-за интенсивного кашля. Наиболее неблагоприятным симптомом является наличие в отделяемой мокроте более темных кровяных сгустков или прожилок. Однако в любом случае консультация с лечащим врачом обязательна.

При этом важно отличить выделение крови из области горла от носового или желудочного кровотечения. При этом жалобы на общее состояние здоровья и личные специфические ощущения больного играют немаловажную роль.
Далее производится аускультативное (с помощью фонендоскопа) и перкуторное (простукивание грудной клетки костяшками пальцев) обследование пациента. В данной ситуации можно определить наличие очагов кровоточивости в области верхних дыхательных путей и легких.
Однако полностью исключить наличие, да и точное место локализации, очага в области легочной ткани достаточно трудно. Ведь кровь при заносе извне легко распределяется по всему органу, что значительно затрудняет диагностику.
Далее решается вопрос о госпитализации больного и дальнейшем клиническом обследовании. Если отделяемое из горла незначительно пропитано свежей кровью, то врач может допустить амбулаторную форму обследования и терапии. При массивных кровотечениях пациенту рекомендуют стационарное лечение и строгий постельный режим.

Если кровохаркание достаточно массивное, то прежде чем провести клинические исследования, состояние больного стабилизируют.
Лечение, особенно в случае появления массивного кровотечения при ангине или ее осложнения, имеет 2 основных направления:
- предотвратить попадание сгустков крови в область легкого, что может привести к такому неблагоприятному последствию, как асфиксия;
- остановить кровотечение как таковое.
Достичь положительных результатов при незначительном количестве крови, пропитывающей слизь, отделяющуюся из горла, несложно.
Больному корректируют назначенную терапию ангины, заменяя ранее применяемые антибактериальные препараты на более современные с широким спектром действия. При необходимости может быть назначен постуральный дренаж. Также рекомендуется строгий постельный режим.
При более массивном кровотечении терапия проводится только в условиях стационара. В этом случае может быть назначено прижигание кровоточащих участков слизистой дыхательных путей. Иногда может быть произведена бронхоскопия, которая позволит не только корректировать работу дыхательной системы, но и производить необходимые лечебные манипуляции. При необходимости для профилактики обескровливания и развития геморрагического диатеза вводят замороженную кровяную плазму, кровосвертывающие факторы или тромбоциты.
источник
В жизни каждого человека встречаются непредвиденные сбои со здоровьем. Одни симптомы не пугают, другие, наоборот, вызывают страх и панику. Когда появляется кровь в слюне, скорее всего, это связано с повреждением десен. Нередко можно заметить, как после чистки зубов обнаруживается кровь на зубной щетке. Безусловно, боли в горле при таком состоянии нет.
Если пациент уверен, что с деснами проблем нет, а кровоточит из горла по непонятным причинам, выход один – срочно посетить отоларинголога. Не стоит перелистывать весь интернет в поиске выхода из проблемы, только врач с большой степенью вероятности поставит диагноз, указав причины заболевания.
Важно! Кровь из горла или мокрота с кровью – это совершенно разные понятия. Первое относится к патологиям верхних дыхательных путей, второе – признак воспаления нижнего отдела дыхательного тракта. Следовательно, лечение будет существенно отличаться.
Кровянистые выделения изо рта – это не отдельное заболевание, а симптом, который требует диагностики. Врачу легче сориентироваться в том случае, если больной может увязать такое состояние с чем либо, например, повредил горло рыбной костью. Тут все ясно, или кость поцарапала слизистую, или вообще в нее вонзилась. В данном случае нужен отоларинголог-хирург.

Предположительно, распространенными причинами, способными вызвать выделение кровянистых выделений из ротовой полости, включая горло и нижние отделы дыхательных путей, являются:
- механическая травматизация (повреждение) – ее вызывают острые предметы, рыбные кости, грубая и необработанная пища. Нередко болит горло и кровоточит после оперативных вмешательств, например, после тонзиллэктомии (удалении гланд);
- инородное тело способно вызвать не только боль в горле, но и повреждение капилляров, отсюда и кровоточивость. Пока инородный предмет не будет устранен, больной будет жаловаться на дискомфорт в горле и болезненность. Чаще всего, около 80% всех пациентов с данной патологией, это дети. Именно они стараются запихнуть в рот самые разнообразные предметы. Профилактика попадания инородных тел в горло малышей – это тщательный надзор за маленькими проказниками;
- ожоги. К данной категории относят повреждение горла горячей пищей и химическими веществами. Особенную опасность представляет химическая продукция, которая может нанести не только ожог глотки, но и навредить всему ЖКТ, вплоть до летального исхода. Состояние требует безотлагательной медицинской помощи;
- перенапряжение горла – бывает прожилки крови появляются при сильном надрывном кашле или крике. Такое состояние, как правило, носит кратковременный характер. Связано это с повреждением сосудов. Лекарства и другая терапия не нужна;
- воспалительные патологии горла – ангина, тонзиллит, заглоточный абсцесс;
- воспалительные заболевания нижних отделов дыхательной системы – очищаясь бронхи выделяют мокроту. Иногда, при ломкости капилляров, появляются кровянистые прожилки. Кровь может свидетельствовать и о более опасных патологиях, когда речь идет уже о распаде тканей;
- туберкулез гортани или легких – эти патологии относятся к тяжелым и опасным для жизни. При несвоевременном лечении появляется кровь из пораженного очага. Наличие крови свидетельствует о тяжелом течении болезни, когда пациент может заразить окружающих. Больных в таком состоянии направляют в туберкулезный стационар;
- Заболевания пищевода и желудка – при некоторых патологиях этих органов наблюдаются кровянистые выделения из горла. Большинство пациентов воспринимает их как кровь из горла. Если такое состояние совпало еще и с простудой, когда болит горло, тогда точно больной свяжет это с вирусными заболеваниями. Правда, иногда, чаще в педиатрии, вирусные инфекции протекают с эпигастральными симптомами, но кровь из горла – это уже отдельный сигнал;
- новообразования – кровотечение из горла определяется на последних стадиях рака. Обидно то, что больные в начале онкологических процессов практически не имеют симптомов болезни, а незначительные из них вовсе игнорируют. Вот почему важны профилактические осмотры. Старайтесь раз в год проходить диагностический минимум.
Познакомившись с возможными причинами, которые были изложены выше, пациенты должны понимать, что столкнуться можно с чем угодно. Стоит также отметить, что кровь может быть алой, темной, черной, со сгустками, вытекать с различной степенью интенсивности, наблюдаться просто в прожилках.
Неблагоприятным признаком является и истечение крови с гноем. Скорее всего инфекционный процесс зашел далеко и требует стационарного лечения. Здесь уже приходится иметь дело с осложнением.
Самолечение в ряде случаев приводит к отягощению уже имеющегося состояния. Бесполезная трата времени и денег только тормозят адекватное восстановление организма.
Важно! Когда на фоне кровянистых выделений отмечаются и другие симптомы, как рвота, высокая температура тела, потеря сознания, незамедлительно вызывайте бригаду скорой медицинской помощи.
Появилась кровь из горла – паниковать или нет? Паника – это тормоз, который мешает больному вести себя адекватно. Хаотическое метание только усугубляет состояние организма, погружая его в глубокий стресс. Следовательно, нужно успокоится и пойти к врачу. По пути следования постарайтесь припомнить, что с вами было накануне. Возможно что-то съели, употребляли в пищу рыбу, болели ОРВИ и так далее. Когда нет кашля, а только боль в горле, прямиком направляйтесь в кабинет отоларинголога.

- рентгенография легких (прямая и боковая проекция) – назначают в тех случаях, когда есть подозрение на патологию трахеобронхиального дерева и легких. Важно выявить очаг воспаления и исключить туберкулезное поражение;
- бактериологический посев из горла. При наличии мокроты ее также сеют на питательные среды и выявляют возбудитель;
- общий анализ крови – показывает наличие воспалительного процесса. При сдвиге лейкоцитарной формулы влево, росте СОЭ и палочкоядерных нейтрофилов можно говорить о выраженном воспалительном процессе, требующем незамедлительной антибиотикотерапии;
- ЭКГ, ЭХО сердца.
В более тяжелых диагностических случаях дополнительно назначают такие исследования:
- бронхоскопию;
- исследование эндотрахеального аспирата на наличие патогенной микрофлоры;
- компьютерную томографию – позволяет более четко, чем рентген определить локализацию и степень выраженности воспаления;
- биопсию новообразований дыхательных путей.
Чем раньше проведена диагностика, тем проще устранить причину повлекшую заболевание. Диагностику лучше проходить в специальных центрах, где пациенту не нужно будет бегать по всему городу в поиске конкретного исследования. В больших городах проверить горло можно в институте отоларингологии, проблемы с нижними отделами дыхательной системы рекомендуют решать в институте пульмонологии и фтизиатрии.
В зависимости от этиологии кровоточивости из горла составляется схема лечения. Она может включать консервативную терапию, а также оперативное лечение. Иногда применяются народные методы лечения, предварительно проконсультировавшись с врачом.
Если кровоточивость связана с тяжелой вирусной инфекцией, применяются следующие препараты:

При присоединении бактериальной микрофлоры нужны антисептики и антибактериальные препараты. Для полоскания горла используют раствор фурацилина, хлорофиллипт, декасан и мирамистин. При небольших травмах также применяются данные препараты. Если раневая поверхность объемная, все рекомендации дает хирург индивидуально.
Онкологические новообразования подлежат лучевой и химиотерапии. Проводится специфическая терапия. Ведет таких больных только онколог.
Подробнее хотелось бы остановиться на лечении ангины, так как именно она занимает ведущие позиции по запросам в интернете. Это коварное заболевание провоцирует осложнения со стороны сердца, почек, суставной системы, вызывает гнойные пробки, паротонзиллярный абсцесс, в результате чего из горла может наблюдаться кровь.
- Орошать горло рекомендуют аэрозолями: граммидином, горлоспасом, гексоралом, ингалиптом и другими.
- Для рассасывания подойдут следующие препараты: стрепсилс, фарингосепт, фалиминт. Эти средства не только устраняют рост бактериальной микрофлоры, но и снимают болевой синдром.
Пациенты, страдающие частыми ангинами, знают, что болезнь сопровождается выраженной интоксикацией. Облегчить состояние больного поможет обильное питье: настой шиповника, малиновый и ромашковый чай, всевозможные морсы.


Устранить боль в горле и кровоточивость помогут народные методы. Например, полоскание горла свекольным соком, отваром коры белой ивы и подорожником, настоем фиалки.
Еще одной из неприятнейших патологий считается туберкулез. В стадии распада легочной ткани у больных практически всегда возникает кровохарканье. Здесь уже речь идет не о крови из горла, хотя многие больные, жалуются на данный симптом именно так: «У меня из горла появилась кровь».
Прежде всего нужно понимать, что несмотря на локализацию туберкулезного процесса принципы лечения остаются одинаковыми. Цель терапии – уничтожить палочку Коха, так как она является виновницей данного заболевания.

Если туберкулез развивается вне легких, такое поражение носит название «внелегочной туберкулез». В любом случае лечение предстоит долгое.
Основу лечения составляет химиотерапевтический комплекс при помощи противотуберкулезных средств. Фтизиатры пользуются давно разработанными схемами, и в случае необходимости проводят корректировку лечения.
В настоящее время фтизиатры советуют начинать терапию пятью противотуберкулезными средствами одновременно (рифампицин, этамбутол, пиразинамид, изониазид, ципрофлоксацин). Если доктор сочтет нужным использовать четырехкомпонентную терапию, ципрофлоксацин убирают.
Когда мы имеем дело с первичным туберкулезом, то обычно лечение назначается на 6 месяцев. Первые два месяца больной получает 5 препаратов, в третий месяц – 4 средства, в четвертый – 3, последние два месяця пациент использует только два лекарства.
Есть также трехкомпонентная схема (ПАСК, стрептомицин, изониазид), но сейчас она применятся крайне редко.
Бывает так, что возбудитель устойчив перед предложенной терапией, особенно такая ситуация встречается при рецидивах болезни. Тогда на помощь приходят препараты-резервы (циклосерин, капреомицин).
Помимо химиотерапии необходимо следить за печенью, во время лечения идет мощная токсическая нагрузка. Чтобы защитить клетки печени проводят периодические внутривенные инфузии сорбилактом, реосорбилактом и другими электролитами. Пациенту назначают такие препараты, как берлитион, энерлив и другие средства поддерживающие печень.
Также необходимо следить за состоянием ЖКТ, глюкозой крови и гемоглобином. При необходимости назначают симптоматическое лечение. Питание применяют только витаминизированное, но щадящее. Барсучие жиры и другие тяжелые продукты, которые рекламируют для лечения туберкулеза, лишь отягощают итак «задыхающуюся» печень.
После излечения пациентов ставят на диспансерный учет. Показано санаторно-курортное лечение на морском побережье, идеально в местах, где есть много хвои, например, Новый Свет (Крым).
Слизь в горле у грудничка – лечение, причины
Сопли в носоглотке у грудничка – как убрать
У ребенка сопли и температура 38 – как лечить
источник
Ангина — это довольно распространенное заболевание с характерными типичными симптомами. Но если появится кровь из горла при ангине, то такое неспецифическое течение воспалительного процесса может вызвать шок у пациента. Насколько опасно данное кровотечение и почему оно возникает? Давайте разберемся.
Такие заболевания, как ангина, включают в себя различные патологические процессы, которые характеризуются местными воспалительными реакциями с локализацией в области лимфатических узлов глотки.
Чаще всего в этом случае поражаются небные миндалины. В зависимости от причин, вызвавших подобное воспаление, ангину можно условно разделить на три основных вида:
- Первичные или острые формы болезни, которые фактически являются инфекционным заболеванием. Они преимущественно вызываются гемолитическими стрептококками, а в более редких случаях ангина может быть спровоцирована патогенными золотистыми стафилококками. Заболевание протекает остро, с симптоматикой общей интоксикации организма и кратковременным подъемом температуры. В данном случае опасение вызывают не сами клинические проявления, а возможные осложнения. Это могут быть серьезные нарушения в работе иммунной системы. Если своевременно больному не оказывается квалифицированная медицинская помощь, то у него могут развиться воспалительные процессы в области сердца или почек.
- Если ангина имеет не стрептококковую природу, то такое заболевание относится к неспецифическим воспалениям. Возбудителями инфекционного процесса в данном случае могут быть вирусы, бактерии и грибы. При этом клиническая картина воспаления будет иметь свои отличия. Так, например, при вирусной этиологии заболевания на миндалинах могут появиться специфические герпетические высыпания. При более тяжелой форме воспаление часто охватывает всю слизистую верхних дыхательных путей. В эту категорию ангин входит и дифтерия. Она характеризуется появлением в глотке специфических белесоватых пленок. При отсутствии этиотропной терапии даже легкая форма болезни быстро переходит в токсическую. В этом случае прогноз на выздоровление неблагоприятен.
- При вторичной ангине симптоматика воспалительного процесса в области гортани не является основной. В данном случае на первый план выступают серьезные изменения в работе внутренних органов. Ярким примером могут стать катаральные изменения в горле при катаральном или фолликулярном течении скарлатины. В этом случае воспаление в области миндалин выявляется уже в первые сутки. Однако в отличие от острой ангины здесь присутствуют и основные симптомы скарлатины: ярко-алая окраска слизистой горла, появление сыпи в нижней абдоминальной области, на нижних и верхних конечностях.

Как можно инфицироваться при ангине? Специалисты подчеркивают, что основной способ заражения — это воздушный. Чаще всего он реализуется при близком контакте с больным человеком. Распространяет возбудитель инфекции в этом случае с капельками слюны при чихании или разговоре. Именно этим и обуславливается вспышечный характер подобных заболеваний. Не отрицается инфицирование здорового человека с помощью продуктов питания, обусловленных патогенными микроорганизмами.
Какова бы ни была причина развития патологического процесса, однако такой симптом, как кровь из горла, при ангине — явление довольно редкое. Чаще всего это предупреждение о развитии довольно серьезного осложнения основного заболевания. Что подразумевают под понятием «кровохарканье»? В медицине под эту категорию подпадает любое, даже незначительное, выделение эритроцитарной массы во время кашля или при отделении мокроты. Если в этом случае выделяется небольшое количество светлой крови, то можно заподозрить незначительное травмирование капилляров верхних дыхательных путей из-за интенсивного кашля. Наиболее неблагоприятным симптомом является наличие в отделяемой мокроте более темных кровяных сгустков или прожилок. Однако в любом случае консультация с лечащим врачом обязательна.

При этом важно отличить выделение крови из области горла от носового или желудочного кровотечения. При этом жалобы на общее состояние здоровья и личные специфические ощущения больного играют немаловажную роль.
Далее производится аускультативное (с помощью фонендоскопа) и перкуторное (простукивание грудной клетки костяшками пальцев) обследование пациента. В данной ситуации можно определить наличие очагов кровоточивости в области верхних дыхательных путей и легких.
Однако полностью исключить наличие, да и точное место локализации, очага в области легочной ткани достаточно трудно. Ведь кровь при заносе извне легко распределяется по всему органу, что значительно затрудняет диагностику.
Далее решается вопрос о госпитализации больного и дальнейшем клиническом обследовании. Если отделяемое из горла незначительно пропитано свежей кровью, то врач может допустить амбулаторную форму обследования и терапии. При массивных кровотечениях пациенту рекомендуют стационарное лечение и строгий постельный режим.

Если кровохаркание достаточно массивное, то прежде чем провести клинические исследования, состояние больного стабилизируют.
Лечение, особенно в случае появления массивного кровотечения при ангине или ее осложнения, имеет 2 основных направления:
- предотвратить попадание сгустков крови в область легкого, что может привести к такому неблагоприятному последствию, как асфиксия;
- остановить кровотечение как таковое.
Достичь положительных результатов при незначительном количестве крови, пропитывающей слизь, отделяющуюся из горла, несложно.
Больному корректируют назначенную терапию ангины, заменяя ранее применяемые антибактериальные препараты на более современные с широким спектром действия. При необходимости может быть назначен постуральный дренаж. Также рекомендуется строгий постельный режим.
При более массивном кровотечении терапия проводится только в условиях стационара. В этом случае может быть назначено прижигание кровоточащих участков слизистой дыхательных путей. Иногда может быть произведена бронхоскопия, которая позволит не только корректировать работу дыхательной системы, но и производить необходимые лечебные манипуляции. При необходимости для профилактики обескровливания и развития геморрагического диатеза вводят замороженную кровяную плазму, кровосвертывающие факторы или тромбоциты.
источник






